复方磺胺甲唑单药或联合卡泊芬净治疗耶氏肺孢子菌肺炎患者的疗效与安全性分析
丁 玲,王玥媛,刘梦颖,李 慧,方 洁,姚屹瑾*
(1.上海交通大学医学院附属瑞金医院呼吸与危重症医学科,上海 200025;2.四川省医学科学院·四川省人民医院电子科技大学附属医院药学部/个体化药物治疗四川省重点实验室,成都 610072;3.南京大学医学院附属鼓楼医院药学部,南京 210008;4.上海交通大学医学院附属瑞金医院药剂科,上海 200025)
耶氏肺孢子菌肺炎(Pneumocystisjiroveciipneumonia,PJP)是一种由耶氏肺孢子菌(Pneumocystisjirovecii)感染引起的危及生命的机会性肺真菌感染,多发生于免疫功能低下患者[1-2]。近年来,由于采用高效逆转录病毒治疗及常规PJP预防的开展,人免疫缺陷病毒(HIV)患者感染PJP的发生率及死亡率已明显下降[3]。然而,随着糖皮质激素、免疫抑制剂、细胞毒药物的广泛应用及造血干细胞、器官移植的开展,PJP在非HIV患者中的发病率却显著升高[4-5],且不易诊断,病死率高达30%~50%[4]。复方磺胺甲唑(trimethoprim/sulfamethoxazole,TMP/SMZ)是治疗PJP的首选用药,治疗效果明确,但临床有少数疗效不佳或无法耐受的情况。根据文献报道,卡泊芬净作为抑制β-(1,3)-D-葡聚糖合成的抗真菌药,有望成为PJP联合治疗策略的一种药物[6-7]。现对上海交通大学医学院附属瑞金医院2016年9月-2020年11月收治的36例非HIV合并PJP患者的临床资料进行回顾性分析,旨在探讨TMP/SMZ单药或联合卡泊芬净治疗非HIV合并PJP患者的疗效和安全性。
1 资料和方法
1.1 研究对象 回顾2016年9月-2020年11月本院收治的36例非HIV合并PJP患者的临床资料,以TMP/SMZ单药治疗的12例患者作为对照组,以TMP/SMZ联合卡泊芬净治疗的24例患者作为观察组。
1.2 纳入标准和排除标准 (1)纳入标准:①宏基因组二代测序痰液、气道抽吸物或肺泡灌洗液,检出耶氏肺孢子菌和/或六胺银染色检出耶氏肺孢子菌包囊或滋养体;②伴有发热、咳嗽、呼吸困难等PJP相关临床症状;③胸部CT示双肺弥漫性病变;④具有严重免疫功能低下病史(长期使用糖皮质激素、免疫抑制剂,接受化疗、器官移植或造血干细胞移植等);⑤应用TMP/SMZ单药或TMP/SMZ联合卡泊芬净治疗。(2)排除标准:①年龄≤18周岁;②HIV阳性患者;③妊娠期或哺乳期妇女;④合并肝、肾功能障碍患者;⑤合并精神性疾病患者。
1.3 资料收集 收集36例非HIV合并PJP患者的临床资料,包括人口学特征资料、基础疾病、PJP发病前3个月内的免疫抑制情况、入院时临床症状、实验室检查结果、机械通气情况、影像学资料,PJP的治疗方案、疗程、药品不良反应(adverse drug reactions,ADRs)发生情况及转归等。基于动脉血氧分压(PaO2)对PJP做严重程度分级,PaO2>70 mm Hg为轻度,60 mm Hg≤PaO2≤70 mm Hg为中度,PaO2<60 mm Hg为重度。
1.4 观察指标 评估两组患者治疗后的血气指标,包括PaO2、动脉血二氧化碳分压(PaCO2),血常规包括白细胞计数(WBC)、淋巴细胞计数(LYH),CD4+T细胞计数、血清乳酸脱氢酶(LDH)水平等。
1.5 疗效及ADRs判定标准 疗效判定标准:(1)治疗阳性反应是临床症状和体征好转,影像学较治疗前明显好转,治疗后对氧需求下降[8];(2)治疗失败是临床症状无改善或加重,影像学恶化,低氧血症。依据常见不良反应事件评分系统(CTCAE 5.0)[9]记录不良反应事件,包括恶心、呕吐、皮疹,丙氨酸转氨酶(ALT)、天冬氨酸转氨酶(AST)、总胆红素(TBIL)、直接胆红素(DBIL)、肌酐水平升高等。

2 结 果
2.1 基本情况 在成功入组的36例非HIV合并PJP患者中,中位年龄58.50(49.25,68.75)岁,男性患者18例(50.00%),女性患者18例(50.00%)。常见的基础疾病为自身免疫性疾病、血液系统肿瘤、实体肿瘤、器官移植及慢性肾病。所有患者在PJP发病前3个月内都存在免疫抑制情况,其中使用糖皮质激素的患者数量最多,其次为使用免疫抑制剂、接受化疗以及接受放疗。根据治疗方案不同将患者分为两组,以TMP/SMZ单药治疗的12例患者作为对照组,以TMP/SMZ联合卡泊芬净治疗的24例患者作为观察组。两组患者在年龄、性别、基础疾病及免疫抑制方面均无统计学差异(P>0.05),具有可比性。患者的临床资料见表1。

表1 非HIV合并PJP患者的基本资料Table 1 General medical data of non-HIV patients with PJP
2.2 两组患者的临床症状及辅助检查 对照组患者入院时的临床症状包括发热11例(91.67%),干咳8例(66.67%),呼吸困难11例(91.67%);观察组患者入院时的临床症状包括发热20例(83.33%),干咳14例(58.33%),呼吸困难24例(100%)。影像学方面,对照组患者的胸部CT示间质浸润有12例(100%)和磨玻璃影12例(100%);观察组患者的胸部CT示间质浸润有23例(95.83%)和磨玻璃影19例(79.17%)。基于PaO2判断PJP的严重程度,对照组有轻度10例(83.33%),中度2例(16.67%),有2例需进行机械通气(16.67%);观察组有轻度12例(50.00%),中度8例(33.33%),重度3例(12.50%),有10例需进行机械通气(41.67%)。对照组有6例患者有并发症,包括细菌性肺炎6例(50.00%),肺曲霉病8例(22.22%)和菌血症2例(5.56%);观察组有13例患者有并发症,包括细菌性肺炎12例(50.00%),肺曲霉病6例(25.00%)和菌血症1例(4.17%)。两组患者在临床症状、影像学、并发症、疾病严重程度等方面均无统计学差异(P>0.05)。
2.3 两组患者临床指标的对比 观察组治疗后PaO2的改善(即ΔPaO2)显著优于对照组,组间差异有统计学意义(P=0.041)。两组患者的PaCO2的改善(即ΔPCO2)、WBC、LYH、LDH均无显著性差异(P>0.05)。见表2。
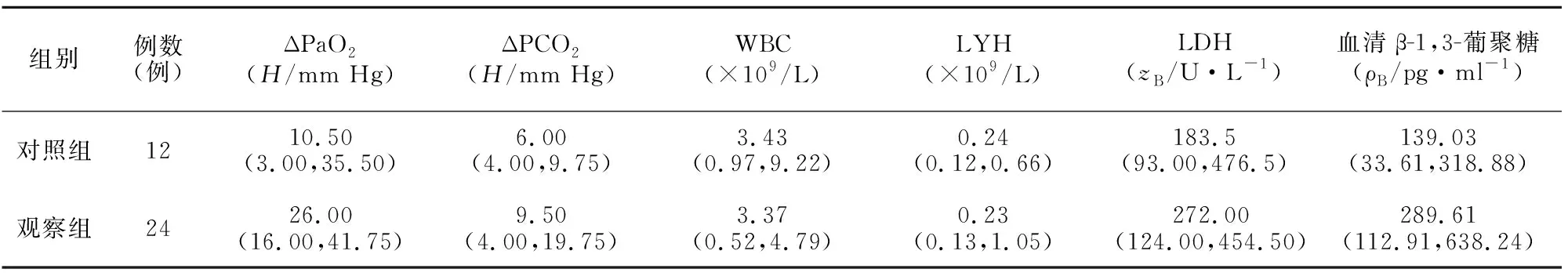
表2 非HIV合并PJP患者的临床指标比较Table 2 Comparison of clinical indicators of the non-HIV patients with PJP
2.4 两组患者的疗效及预后 本研究中,卡泊芬净为静脉滴注,负荷剂量为70 mg/d,维持剂量为50 mg/d,TMP/SMZ为口服用药,两组患者的每日平均剂量(以SMZ计)无显著性差异[(60.30±11.62) mg/dvs(54.80±19.89) mg/d]。抗PJP的疗程为23(15.50,30.75) d,对照组和观察组比较无统计学差异(P>0.05)。所有入组患者的治疗阳性反应率为75.00%,其中对照组为91.67%,观察组为66.67%,两组间无统计学差异(P>0.05)。所有入组患者的全因死亡率为25.00%,对照组与观察组之间无统计学差异(8.33%vs33.33%,P>0.05)。
2.5 两组患者的ADRs发生情况比较 36例患者中,29例(80.56%)在治疗过程中发生不同程度的ADRs,临床表现为胃肠道反应6例(16.67%),肝功能指标异常27例(75.00%),肾功能指标异常7例(19.44%)。对照组发生ADRs 10例(83.33%),临床表现为胃肠道反应1例(8.33%),ALT升高4例(33.33%),AST升高7例(58.33%),DBIL升高1例(8.33%),肌酐升高1例(8.33%)。观察组患者发生ADRs 19例(79.17%),临床表现为胃肠道反应5例(20.83%),ALT升高10例(41.67%),AST升高16例(66.67%),TBIL升高4例(16.67%),DBIL升高3例(12.50%),肌酐升高6例(25.00%)。两组患者的ADRs发生率无统计学差异(P>0.05)。
3 讨 论
PJP是一种由肺孢子菌引起的间质性浆细胞性肺炎,是呼吸系统的机会性感染,好发于HIV及其他原因导致的免疫功能低下患者[9]。自身免疫性疾病、恶性肿瘤、造血干细胞及实体器官移植等免疫功能低下人群是临床上常见的PJP易感人群。与HIV患者相比,非HIV的患者PJP起病更为隐匿,病程更急,病情更重,死亡率更高[4]。本研究中,36例非HIV的PJP患者经治疗后27例好转,9例死亡,全因死亡率为25.00%,因此正确的治疗对非HIV的PJP患者的预后至关重要。
TMP/SMZ属于磺胺类抗菌药物,价格低廉,使用方便,是治疗PJP的首选药物。SMZ和TMP分别作用于肺孢子菌的二氢叶酸合成酶(DHPS)及二氢叶酸还原酶,两者协同作用可双重阻断叶酸的合成,干扰微生物的蛋白质合成,从而抑制病原微生物的生长、繁殖。TMP治疗成人和儿童的推荐剂量为15~20 mg/(kg·d),口服或静脉注射,3~4次/d,疗程21 d。然而,很多患者在使用大剂量TMP/SMZ后发生ADRs,包括胃肠道反应(恶心、呕吐)、皮疹、药物热、肝肾毒性、骨髓抑制等,不少患者因难以耐受ADRs而中断治疗。研究发现,DHPS编码基因Thr55Ala和Pro57Ser发生突变,DHPS与磺胺类药物结合异常,导致肺孢子菌对TMP/SMZ产生耐药,从而影响临床疗效[10]。本研究中,TMP/SMZ单药治疗PJP的有效率达91.67%,高于文献报道的有效率。36例患者中,有29例(80.55%)发生不同程度的ADRs,临床表现为恶心、呕吐、肝功能指标异常及肾功能指标异常。
卡泊芬净属棘白菌素类抗真菌药物,可抑制真菌细胞壁中β-(1,3)-葡聚糖合成,从而破坏真菌细胞壁结构的完整性,改变真菌细胞内外的渗透压,影响真菌细胞内外物质交换及信号传导,使真菌正常生长受抑制,最终导致其裂解及死亡,从而发挥抗肺孢子菌作用[11]。卡泊芬净与TMP/SMZ联合使用,可能通过两种不同作用机制,达到协同杀灭真菌的效果。动物实验结果显示,卡泊芬净与TMP/SMZ疗效相似,可降低耶氏肺孢子菌孢子负荷量并减轻大鼠肺水肿[13],提高大鼠存活率。
近年来,棘白菌素在PJP治疗中的作用成为研究热点。但CUSHION等[13]的研究表明,棘白菌素类药物仅对肺孢子菌的包囊有明显降低负荷量的作用,对滋养体效果差,难以达到清除病原菌的效果,停药后易复发,因此棘白菌素类药物不应单独用于PJP 的治疗。另一方面,在棘白菌素联合TMP/SMZ治疗PJP的研究中,结论尚存在争议。LU等[14]研究发现,棘白菌素联合TMP/SMZ对罹患PJP的心脏移植受者疗效显著。另一项回顾性队列研究表明,卡泊芬净联合TMP/SMZ作为一线治疗可提高非HIV的PJP重症患者的治疗效果[15]。另一些研究则认为,棘白菌素联合治疗与单用TMP/SMZ相比没有明显优势。KIM等[8]应用卡泊芬净联合TMP/SMZ挽救治疗HIV合并重度PJP的6月龄患儿,治疗52 d后死亡。KAMBOJ等[16]应用米卡芬净联合TMP/SMZ挽救治疗1例广泛肺孢子菌支气管肺炎患者,43 d后以失败告终。本研究中,与TMP/SMZ单药治疗相比,卡泊芬净联合TMP/SMZ治疗的阳性反应率及全因死亡率均无统计学差异,表明TMP/SMZ单药与联合卡泊芬净治疗非HIV的PJP患者的疗效无显著性差异。同时,卡泊芬净的治疗费用远高于TMP/SMZ,增加了患者的经济负担,联合卡泊芬净的治疗获益有待于药物经济学的研究。值得注意的是,卡泊芬净联合TMP/SMZ治疗有助于改善非HIV的PJP患者的PaO2,对严重低氧血症患者有一定的意义。
在ADRs方面,李爱新等[17]研究发现,卡泊芬净联合TMP/SMZ治疗PJP后,β-(1,3)-葡聚糖、血清LDH及PaO2较TMP/SMZ单药组显著改善,骨髓抑制、肝肾功能方面的ADRs较单药治疗无明显增加,提示卡泊芬净治疗PJP具有较好的安全性。本研究中,与单药治疗相比,联合用药的ADRs发生率略有降低,但差异无统计学意义。
此外,本研究也存在局限性。由于样本量较小,检验效能较低;同时,样本量的局限同时限制了对不同严重程度PJP的分组比较,可能是本研究无法获得更准确结果的主要影响因素,有待于大型的多中心前瞻性随机试验进一步证实。综上所述,TMP/SMZ单药治疗与TMP/SMZ联合卡泊芬净在非HIV的PJP患者的治疗有效率无显著性差异,但联合治疗可改善低氧血症,且不增加ADRs发生率,在亟待改善低氧血症的PJP患者中,卡泊芬净联合治疗可能是一种有益的治疗策略。

