急性前循环大血管闭塞性醒后卒中直接取栓和桥接治疗的对照研究
吴雅雅,周赟,张娴娴,蔡秀英,李波,李勇刚,方琪,王辉
醒后卒中(WUS)即入睡前未见新卒中症状出现,然而醒后患者本人或他人发现有新发神经功能缺损症状(诸如言语障碍、偏盲、肢体偏瘫等)的急性脑梗死,占总急性缺血性脑血管病(AIS)的20%左右(14%~24%)[1]。当前治疗AIS方面,静脉溶栓与机械取栓(MT)被视作首选疗法。最新研究[2]证实,在治疗前循环大血管闭塞的AIS患者时,于发病4.5 h内行直接取栓干预相比桥接(静脉溶栓与取栓联合应用)治疗未并表现出劣势。WUS因缺乏确切的发病时间,一般将“最后正常时间”当做其发病时间,故容易错过血管内介入治疗以及静脉溶栓的最佳干预期。现今,在治疗大血管闭塞的WUS患者的方式选择上还没有建立统一标准,本研究旨在分析比较直接取栓和桥接治疗对前循环大血管闭塞WUS患者临床预后的影响,以指导临床治疗。
1 对象与方法
1.1 对象 选取2017年7月至2020年3月由苏州大学附属第一医院急诊绿色通道实施MT处理的急性前循环大血管闭塞的患者,根据未取栓时行静脉溶栓与否分为直接取栓组、桥接治疗组。纳入标准:(1)确诊为WUS;(2)存在神经功能缺损表现,同时NIHSS评分为2分及以上;(3)已行多模CT影像学检查,确定责任血管是颈内动脉(ICA)、大脑中动脉(MCA)M1段或者M2段近端;(4)年龄在18岁以上;(5)CT灌注成像(CTP)检查提示核心梗死体积在70 ml以下,同时Mismatch体积比为1.8及以上;(6)具备完备的基本资料,同时积极配合在院时与出院90 d后的随访。排除标准:(1)影像学检查发现大面积早期缺血性症状的存在,即Alberta卒中项目早期 CT 评分(ASPECTS)在6分以下,或者缺血面积大于1/3 MCA供血区;(2)经头颅CT证实有脑出血、其他部位活动性出血或存在明显出血迹象;(3)血糖水平在2.7 mmol/L以下,或者在22.2 mmol/L以上;(4)术前血压≥180/105 mmHg(1 mmHg=0.133 kPa),且药物控制不见效;(5)有重要脏器(诸如肾脏、心、肝脏、肺等)功能不全表现。本研究通过苏州大学附属第一医院伦理审查委员会审核。
1.2 方法
1.2.1 资料收集 收集患者年龄、性别、心房颤动(房颤)病史、糖尿病病史、高血压病史、NIHSS基线评分、低密度脂蛋白胆固醇(LDL-C)水平等临床资料。主要观察指标是卒中后90 d mRS评分,若此评分为3分及以上,可判定是“预后不良”;次要观察指标包括术后24 h、7 d与出院时的NIHSS改善状况(若住院时NIHSS下降达4分及以上或出院时NIHSS下降为0分,可判定是“症状改善”)。
1.2.2 治疗方法 (1)取栓疗法:基于患者病情与配合状况,对麻醉方式作出合理选择。患者呈仰卧位,将消毒铺巾置于两侧腹股沟部位,借助Seldinger技术实施股动脉穿刺,接着放置血管鞘(6F或8F),进行全脑DSA。此过程中,应对患者责任血管闭塞状况、椎-基底动脉基础、侧支代偿展开评估。由微导丝导引,将微导管伸至血管闭塞处远端,接着释放SolitaireAB支架,待完成取栓,马上实施第2次DSA,对闭塞血管血流纠正状况进行查看。如有必要,应行再次取栓处理,但次数应控制在4次以内。待完成以上处理,留出5~10 min用于观察,若造影证实血管再通,将动脉鞘与微导丝导管去除,在进行10 min按压操作,然后结束手术。为了明确颅内出血与否,应于术后进行头颅CT的复查。 (2)桥接疗法:治疗中所用rt-PA皆来自于勃林格英格翰公司(德国)。根据“卒中指南”所示确定溶栓剂量,标准剂量是0.9 mg/kg,先经静脉推注方式将10%的剂量注入患者体内,用时为1 min,再经持续静脉微泵方式把余下的90%剂量注入患者体内,用时为1 h。溶栓剂量应控制在90 mg以下。溶栓过程中,对急诊CTA检查加以完善,若有大血管闭塞问题,那么应选桥接疗法(取栓方案与直接取栓组一致)。
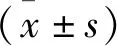
2 结 果
2.1 基线资料分析 见表1。共189例患者入组,其中男105例,女84例。分为桥接治疗组48例,直接取栓组141例,两组在性别、年龄、高血压、糖尿病、房颤、饮酒史、吸烟史比率及基线NIHSS 评分、LDL-C方面差异均无统计学意义(均P>0.05)。
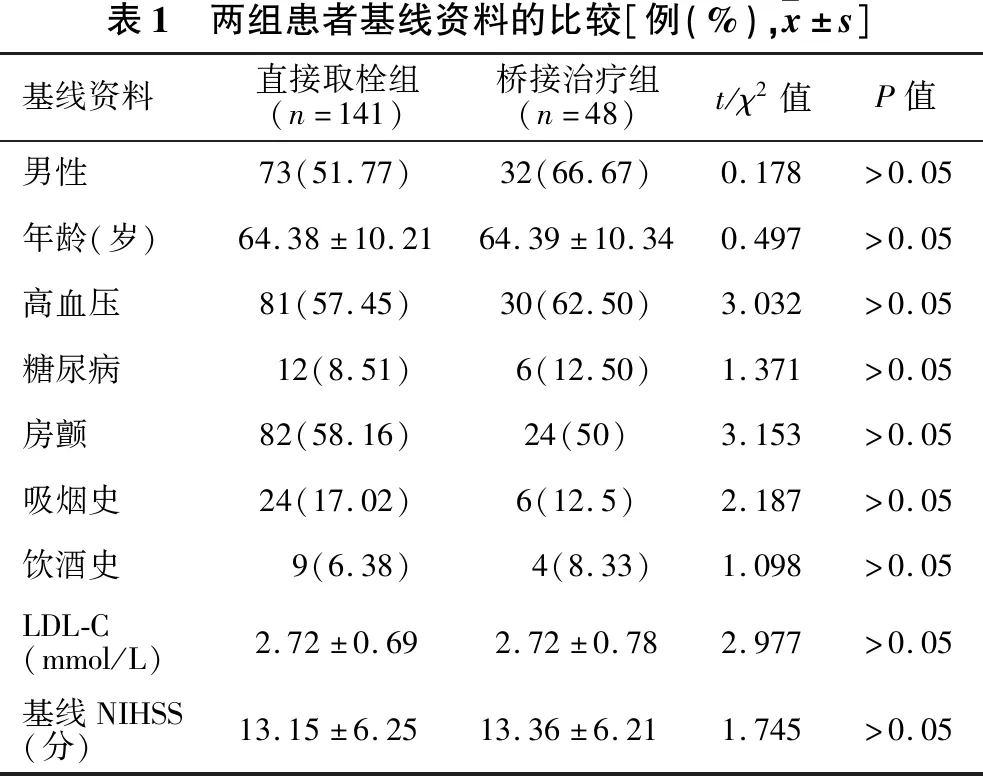
表1 两组患者基线资料的比较[例(%), x±s]基线资料直接取栓组(n=141)桥接治疗组(n=48)t/χ2值P值男性73(51.77)32(66.67)0.178>0.05年龄(岁)64.38±10.2164.39±10.340.497>0.05高血压81(57.45)30(62.50)3.032>0.05糖尿病12(8.51)6(12.50)1.371>0.05房颤82(58.16)24(50)3.153>0.05吸烟史24(17.02)6(12.5)2.187>0.05饮酒史9(6.38)4(8.33)1.098>0.05LDL-C(mmol/L)2.72±0.692.72±0.782.977>0.05基线NIHSS(分)13.15±6.2513.36±6.211.745>0.05
2.2 两组患者临床疗效的比较 见表2。在术后1 d、7 d NIHSS评分方面,相较桥接治疗组,直接治疗组评分较高,但两组未表现出统计学差异(均P>0.05)。同时在各组住院时NIHSS评分改善比率、90 d mRS≥3分比率方面,两组差异也无统计学意义(均P>0.05)。
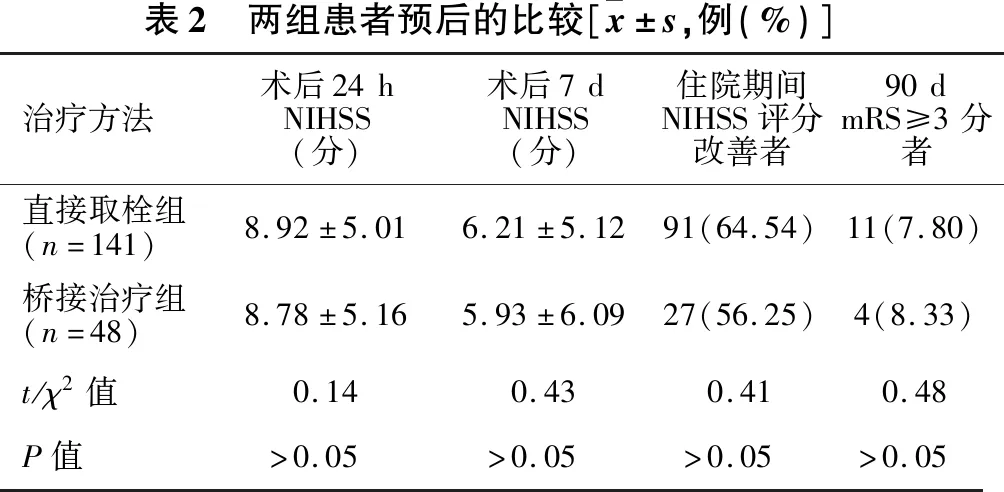
表2 两组患者预后的比较[ x±s,例(%)]治疗方法术后24hNIHSS(分)术后7dNIHSS(分)住院期间NIHSS评分改善者90dmRS≥3分者直接取栓组(n=141)8.92±5.016.21±5.1291(64.54)11(7.80)桥接治疗组(n=48)8.78±5.165.93±6.0927(56.25)4(8.33)t/χ2值0.140.430.410.48P值>0.05>0.05>0.05>0.05
3 讨 论
在AIS的治疗时间窗内。纠正闭塞血管,使缺血脑组织血流恢复为治疗要点。针对由前循环大血管闭塞所致的AIS,已将血管内取栓视为标准疗法的一部分,发表于2015年的五大随机对照研究(RCT)[3-7]也证实MT可有效治疗因颅内前循环近端闭塞所致的AIS。因于睡眠时发病,无法明确具体起病时间,WUS大多失去血管内介入治疗或者静脉溶栓的最佳救治期。针对MT治疗时间窗,《2018年AIS早期管理指南》[由美国心脏协会(AHA)与美国卒中协会(ASA)联合发布]依然推荐发病后6 h[8],使得只有小部分WUS可行MT治疗。受到2017年11月份DAWN实验[9]及次年1月份DEFUSE-3实验[10]公布的影响,大血管闭塞AIS延长治疗时间窗至16~24 h。一项共182例患者[血管内治疗组92例(WUS占53%)、药物治疗组90例(WUS占47%)]的DEFUSE 3实验[10]发现,血管内治疗组较药物治疗组90 d预后良好率明显升高,而90 d病死率明显降低,严重不良事件、症状性颅内出血发生率两组则无显著不同。在DAWN实验[9]中,WUS占63%,在功能预后方面,WUS组较对照组也存在优势。这证实对于经影像学筛选的WUS患者,MT的应用具备安全性与有效性,WUS的临床疗效在今后会实现显著提升。WAKE UP实验[11]、MR WITNESS实验[12]及EXTEND实验[13]皆证实,由多模式CT(或MR)检查筛选,对最后正常时间后又经历6~12 h的患者(含WUS患者)采取溶栓治疗,依然可实现积极疗效。但WAKE UP实验[11]及EXTEND实验[13]均把行血管内治疗患者作为排除对象,针对大血管闭塞的WUS行MT前能否实施静脉溶栓干预还缺乏循证学证据。对此本研究对行MT与桥接治疗的WUS患者行回顾性研究,结果为:(1)在术后1 d、7 d、住院期间这3个时间点的NIHSS评分改善人数比率方面,两疗法未表现出显著不同;(2)在术后90 d预后不良人数比率方面,两疗法组间差异无明显统计学意义。结果类似于DIRECT-MT实验[2],主要区别在于本文研究对象是由影像学筛选的WUS患者。通过上述分析能够明确,不管是WUS的MT治疗,还是静脉溶栓,均以多模式CT(或MR)检查为基础,进行脑组织存在梗死风险但可挽救患者的筛选,由此可使治疗时间窗延长,提示临床医生可借助临床评估与影像成像对患者发病时间以及可挽救组织的存在做出评估,从而避免将时间窗作为应开通血管与否的唯一衡量标准。
本研究发现,对急性前循环大血管闭塞性WUS,直接MT和桥接疗效基本相当,但作为非随机分组的单中心回顾性试验尚需更为深入的RCT来验证。

