糖尿病酮症酸中毒或高渗性高血糖状态致横纹肌溶解临床分析
蔡莹,罗真春,王鹏飞,黄斌,陈晓东,黄文祺,刘怡,张安
(重庆医科大学附属第二医院重症医学科,重庆400010)
糖尿病酮症酸中毒或高渗性高血糖状态致横纹肌溶解临床分析
蔡莹,罗真春,王鹏飞,黄斌,陈晓东,黄文祺,刘怡,张安
(重庆医科大学附属第二医院重症医学科,重庆400010)
目的探讨糖尿病酮症酸中毒(DKA)或高渗性高血糖状态(HHS)导致横纹肌溶解(RM)的临床特点、治疗及预后。方法对该院2010年1月至2014年11月收治的30例RM患者的临床资料进行回顾性分析。结果30例RM患者中(18例为DKA,12例为HHS)10例出现急性肾损伤(AKI组)。AKI组患者血清肌酸激酶、血肌红蛋白、急性生理和慢性健康评分Ⅱ较非AKI组明显增高,差异有统计学意义(P<0.05)。经过补液、胰岛素治疗、维持水电解质酸碱平衡、抗感染、血液净化等综合治疗,26例患者存活,4例患者死于多器官功能衰竭。AKI组患者的住院时间[(24.3±3.4)d]与非AKI组[(12.5±1.5)d]比较,差异有统计学意义(P<0.05),而两组患者28 d病死率比较,差异无统计学意义(P>0.05)。结论DKA或HHS导致的RM在临床上少见,血清肌酸激酶和血生化检测可提高诊断率。加强对RM的认识,做到早诊断、早治疗,可有效提高治愈率,改善预后,避免严重并发症发生。
糖尿病;横纹肌溶解;糖尿病酮症酸中毒;高血糖高渗性非酮性昏迷;糖尿病并发症;预后;肾/损伤
横纹肌溶解(RM)是指由各种原因导致的横纹肌受损,以致大量肌红蛋白、肌酸激酶等成分进入外周血的一组临床综合征[1]。其病因多样,易被忽视,常伴有严重的内环境紊乱和急性肾损伤(AKI)等一系列并发症,若不能早期发现及治疗,病死率极高[2]。糖尿病的急性并发症糖尿病酮症酸中毒(DKA)或高渗性高血糖状态(HHS)致RM在临床上极为隐匿,病情凶险,易危及生命。现将本院近年来诊治的30例DKA或HHS致RM病例报道如下。
1 资料与方法
1.1 资料
1.1.1 一般资料收集本院2010年1月至2014年11月收治的DKA或HHS致RM患者30例(DKA 18例,HHS 12例),其中男17例,女13例;年龄36~87岁,平均(66.3±15.4)岁。排除急性心肌梗死、甲状腺功能减退、肌肉神经系统疾病、感染性疾病、多发伤等可能引起血清肌酸激酶升高的患者,既往均无肾脏疾病。DKA和HHA患者基本情况见表1。

表1 DKA和HHS患者基本情况
1.1.2 DKA诊断标准患者有高血糖、高血酮和代谢性酸中毒。
1.1.3 HHS诊断标准患者血糖大于或等于33.3mmol/L,有效血浆渗透压大于或等于320 mOsm/L,血清碳酸清根(HCO3-)≥18 mmol/L或动脉血pH值大于或等于7.30,尿糖呈强阳性,而尿酮阴性或弱阳性(有效血浆渗透压= 2×[(Na+)+(K+)]+血糖(mg/dL)/18)。
1.1.4 RM诊断标准患者有导致肌肉受损的原因及症状;血清肌酸激酶升至正常值的5倍;可见肌红蛋白尿。
1.2 方法
1.2.1 治疗方法(1)基础治疗包括小剂量胰岛素[0.1 U/(kg·h)]持续静脉滴注降低血糖;早期迅速静脉补液以恢复血容量;维持水电解质酸碱平衡;积极病因治疗防止并发症发生。(2)合并严重AKI并出现少尿或无尿的患者行血液净化治疗,采用前稀释法,连续性静脉-静脉血液滤过(CVVH),病情稳定后行血液透析滤过治疗,每周3次,每次4~8 h,液体交换量为每次25~40 L。(3)合并呼吸衰竭患者行气管插管机械辅助通气。
1.2.2 观察指标采用GM4000血气分析仪监测患者血气指标,罗氏血糖仪监测血糖,罗氏电化学发光法检测血肌红蛋白;东芝7600全自动生化分析仪酶法检测肌酸磷酸激酶、Scr、血钾、血磷;高效液相法检测糖化血红蛋白。计算急性生理和慢性健康评分Ⅱ(APACHEⅡ)结果、有效血浆渗透压。
1.2.3 评价标准DKA缓解指标:患者血糖低于11.1 mmol/L,血酮低于0.3 mmol/L,血清HCO3-≥15 mmol/L,静脉血pH值大于7.3,阴离子间隙小于或等于12 mmol/L。HHS缓解指标:包括渗透压和神经精神状态恢复情况。
1.3 统计学处理应用SPSS17.0统计软件进行数据分析,计数资料以率或构成比表示,采用χ2检验;计量资料以±s表示,同组受试对象治疗前后的均数比较采用配对样本t检验,两组间样本均数比较采用两独立样本t检验,P<0.05为差异有统计学意义。
2 结果
2.1 病因分析18例DKA患者中2例为新患病的1型糖尿病,其余16例为2型糖尿病;16例2型糖尿病患者中4例伴肺部感染(痰培养病原菌为铜绿假单胞菌2例,肺炎克雷伯菌、屎肠球菌各1例),其中3例为自行停用胰岛素,1例自行将胰岛素减量。12例HHS患者中有10例为2型糖尿病,1例发病前无糖尿病病史,1例血糖轻度升高。
2.2 临床表现30例患者中24例患者表现为口渴多尿,6例出现乏力,10例表现为少尿或无尿、尿液呈茶色,12例出现恶心呕吐,5例出现下肢酸胀、肌痛,2例腹痛,10例出现意识障碍(4例出现昏迷),2例抽搐。
2.3 实验室指标入院时30例患者APACHEⅡ结果为(25.5±2.7)分,血糖(27.7±6.7)mmol/L,糖化血红蛋白(8.7±1.6)%,血肌红蛋白(12 648.4±3 840.7)mg/L,肌酸激酶(7 663.1±2 678.0)U/L;尿常规潜血试验均为强阳性,镜检未见红细胞,尿肌红蛋白阳性;尿糖均强阳性;18例尿酮阳性;6例出现低磷血症,2例高磷血症,8例低钾血症;3例高钾血症。
2.4 AKI组和非AKI组相关指标比较30例患者中10例发生AKI(AKI组),Scr为232.0~721.0 μmoL/L,平均(442.9±143.9)μmol/L;20例未发生AKI(非AKI组)。AKI组患者血清肌酸激酶、血肌红蛋白、APACHEⅡ分值较非AKI组明显增高,差异均有统计学意义(P<0.05)。见表2。
表2 AKI组和非AKI组相关指标比较(±s)
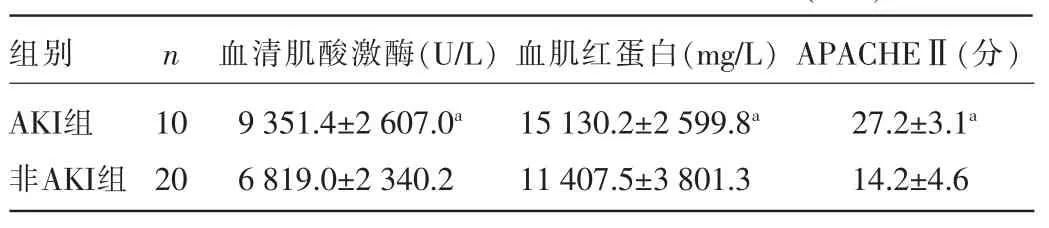
表2 AKI组和非AKI组相关指标比较(±s)
注:与非AKI组比较,aP<0.05。
组别AKI组非AKI组n 血清肌酸激酶(U/L)血肌红蛋白(mg/L)APACHEⅡ(分)10 20 9 351.4±2 607.0a6 819.0±2 340.2 15 130.2±2 599.8a11 407.5±3 801.3 27.2±3.1a14.2±4.6
2.5 转归及预后30例患者中存活26例,病情均缓解,APACHEⅡ结果为(10.6±3.2)分,与治疗前比较,差异有统计学意义(P<0.05);血清酶学水平恢复正常,血糖均得以控制。10例AKI患者中6例行CVVH治疗,4例未行血液净化治疗,出院时均无患者需要继续透析治疗;6例Scr恢复正常,1例Scr稳定在200~300 μmol/L。本研究中共死亡4例,死亡原因为发生多器官功能衰竭(MOF),DKA组1例,HHS组3例;AKI组3例死亡,非AKI组1例死亡。
2.6 AKI组和非AKI组患者住院时间及28 d病死率比较AKI组和非AKI组患者的住院时间比较,差异有统计学意义(P<0.05),而两组28 d病死率比较,差异无统计学意义(P>0.05)。见表3。

表3 AKI组和非AKI组患者的住院时间及28 d病死率比较
3 讨论
DKA和HHS是糖尿病最严重的急性并发症,发生率接近30%,病死率高,在发达国家中DKA平均病死率为5%~10%,HHS的病死率更高达30%~35%[3]。DKA和HHS常见的并发症为脑水肿、急性呼吸窘迫综合征、血栓栓塞、弥散性血管内凝血、急性循环衰竭,而本文主要阐述的则是一个极易被忽视的严重并发症——RM。RM的病因常分为创伤性和非创伤性,前者主要由创伤/挤压、肌肉痉挛、高热、电击等病因所致。非创伤性RM主要见于药物、毒物和感染因素,而甲状腺功能减退[4]、DKA和HHS所导致的RM在临床上极为隐匿。任意一种非创伤性因素发生在糖尿病患者都会导致其发生RM的风险增加。本研究中4例DKA患者合并肺部感染,这也是RM常见的感染部位,痰培养病原菌为铜绿假单胞菌、肺炎克雷伯菌、屎肠球菌,与研究报道的以革兰阴性杆菌居多相一致[5]。4例HHS患者伴有昏迷的高危风险,也进一步加重了肌肉损伤。2例DKA患者出现腹痛,其中1例为急性胃肠炎后诱发DKA;而另1例则是由于DKA导致弥漫性腹痛,可见腹痛既是DKA的诱因,也可能是DKA的结果。
DKA主要是由于胰岛素缺陷和分解代谢激素增加造成的肝脏葡萄糖和酮体过度生成所致。HHS则以严重的高血糖为主要表现。DKA和HHS发生RM的机制主要是在高血糖的环境下,机体有效血容量不足,能量代谢障碍,导致骨骼肌细胞膜的Na+-K+-ATP酶活性下降,钙通道异常,导致细胞破坏及炎症介质的释放,从而造成肌肉组织的损害[6]。同时,在胰岛素抵抗和(或)缺乏的情况下,机体对碳水化合物的利用障碍也导致肌肉组织的供能不足[7]。DKA和HHS患者常出现钙内流的异常,往往提示有低钙血症,同时伴有低钾血症、低磷血症,考虑与机体能量代谢障碍有关。而低钾、低磷也会进一步降低Na+-K+-ATP酶活性,加重肌肉组织的损伤[8]。本研究中的高钾血症及高磷血症考虑与AKI导致的肾小管泌钾障碍和钙磷代谢紊乱有关。
RM典型的临床表现是肌痛、乏力、肌红蛋白尿。但是这一典型症状仅仅发生在10%的患者,甚至有一半以上的患者缺乏肌痛和乏力[9]。本研究中仅5例出现肌痛,体现了临床表现的非典型性,同时也可能与糖尿病患者具有神经病变相关。尽管没有确切的标准规定血肌酸激酶的阈值,但通常把5倍基础值设定为其上限。40.6%的DKA患者可出现明显的磷酸肌酸激酶增高[7],血清肌酸激酶值通常被认为可以预测AKI的发生,当血清肌酸激酶值达到或高于5 000 U/L水平时往往与肾衰竭相关联[10]。有研究报道,13%~50%的RM会发生严重的AKI并发症[11],肾功能是RM预后的独立危险因素[12]。根据2012年改善全球肾脏病预后组织(KDIGO)指南定义的AKI标准:48 h内Scr增高大于或等于26.5 μmol/L;或Scr增高至大于或等于基础值的1.5倍,且明确或经推断其发生在之前7d之内;或持续6h尿量少于0.5mL/(kg·h)[13]。本研究中发生AKI 10例,占33.3%,且AKI组患者的血肌酸激酶、血肌红蛋白明显高于非AKI组。RM导致AKI的机制目前尚不明确,研究显示可能与肾脏的血管收缩、肾小管管型的形成以及肌红蛋白的直接毒性作用有关[11,14]。骨骼肌缺血再灌注时产生的大量氧自由基也可直接作用于肾脏,导致肾脏固有细胞的结构异常和功能障碍,加重肾损害。肌红蛋白的相对分子质量为17.8× 103,单独使用血液透析较难清除。本研究中有6例患者采用CVVH治疗,对于合并有重症感染、MOF的患者更应提倡连续性肾脏替代治疗,既可以保证血流量的稳定,又能有效清除肌红蛋白[15]及炎症介质等,有效维持内环境稳定,提高抢救成功率。近期发表的系统评价提出,RM应尽早积极补液,最好在肌肉损伤发生后的6 h之内,并且保证在首个24 h内尿量维持在300 mL/h或更高水平[16]。研究表明,应用低渗、等渗及高渗液体补液对于严重DKA患者的治疗效果没有明显差异,由于低渗液体会引起利尿,对于严重脱水患者,一般采用等渗液体迅速补充血容量。因此,对于DKA或HHS所致的RM,早期积极有效的补液更是关键,并需注意补液与补钾同时进行,以避免发生严重心律失常、心搏骤停以及呼吸机麻痹。对于老年患者,因病情多较重,病变器官多,极易发生MOF。若补液不足,使用大量胰岛素可能出现低血压、休克以及肾前性急性肾功能衰竭,而补液过多容易出现肺水肿、心功能不全以及肾脏负担加重。同时,对于老年患者更需避免血糖下降过快导致的低血糖、脑水肿以及脑疝的发生。在预后及转归方面,由于AKI患者病情较非AKI凶险,且肾功能恢复需要一定时间,在治疗上需要血液净化治疗,因此,AKI患者的住院时间明显高于非AKI组,差异有统计学意义(P<0.05)。由于本研究中AKI组和非AKI组的病例数较少,两组患者28 d病死率比较,差异尚无统计学意义(P>0.05)。
总之,DKA或HHS导致的RM在临床上极为隐匿,易被忽视,病情进展凶险,需加强对该病的认识,加强糖尿病知识的教育,积极监测和控制血糖,做到早诊断、早治疗,提高治愈率,改善预后,以避免发生严重并发症。
[1]Parekh R,Care DA,Tainter CR.Rhabdomyolysis:advances in diagnosis and treatment[J].Emerg Med Pract,2012,14(3):1-15.
[2]Rodriguez E,Soler M J,Rap O,et al.Risk factors for acute kidney injury in severe rhabdomyolysis[J].PLoS One,2013,8(12):e82992.
[3]Galtrey CM,Pathansali R.New onset diabetes complicated by haemolysis and rhabdomyolysis:a case report and review of the literature[J].J Med Case Rep,2008,2:159.
[4]Cai Y,Tang L.Rare acute kidney injury secondary to hypothyroidisminduced rhabdomyolysis[J].Yonsei Med J,2013,54(1):172-176.
[5]Kumar AA,Bhaskar E,Palamaner SSG,et al.Rhabdomyolysis in community acquired bacterial sepsis—a retrospective cohortstudy[J].PLoS One,2009,4(9):e7182.
[6]Giannoglou GD,Chatzizisis YS,Misirli G.The syndrome of rhabdomyolysis:Pathophysiology and diagnosis[J].Eur J Intern Med,2007,18(2):90-100.
[7]Sani MA,Campana-Salort E,Begu-Lecorroller A,et al.Non-traumatic rhabdomyolysis and diabetes[J].Diabetes Metab,2011,37(3):262-264.
[8]Gangopadhyay KK,Ryder RE.Nontraumatic rhabdomyolysis:an unusual complication of diabetic hyperosmolar nonketotic(HONK)state[J].J R Soc Med,2006,99(4):200.
[9]Huerta-Alardin AL,Varon J,Marik PE.Bench-to-bedside review:Rhabdomyolysis—an overview for clinicians[J].Crit Care,2005,9(2):158-169.
[10]Brown CV,Rhee P,Chan L,et al.Preventing renal failure in patients with rhabdomyolysis:do bicarbonate and mannitol make a difference?[J].J Trauma,2004,56(6):1191-1196.
[11]Bosch X,Poch E,Grau JM.Rhabdomyolysis and acute kidney injury[J].N Engl J Med,2009,361(1):62-72.
[12]Mcmahon GM,Zeng X,Waikar SS.A risk prediction score for kidney failure or mortality in rhabdomyolysis[J].JAMA Intern Med,2013,173(19):1821-1828.
[13]Khwaja A.KDIGO Clinical Practice Guidelines for Acute Kidney Injury[J]. Nephron Clin Pract,2012,120(4):c179-184.
[14]Zimmerman JL,Shen MC.Rhabdomyolysis[J].Chest,2013,144(3):1058-1065.
[15]Guzman N,Podoll AS,Bell CS,et al.Myoglobin removal using high-volume high-flux hemofiltration in patients with oliguric acute kidney injury[J]. Blood Purif,2013,36(2):107-111.
[16]Scharman EJ,Troutman WG.Prevention of kidney injury following rhabdomyolysis:a systematic review[J].Ann Pharmacother,2013,47(1):90-105.
The clinical analysis of patients with rhabdomyolysis caused by diabetic ketoacidosis or hyperglycemic hyperosmolar status
Cai Ying,Luo Zhenchun,Wang Pengfei,Huang Bin,Chen Xiaodong,Huang Wenqi,Liu Yi,Zhang An
(Department of Intensive Care Medicine,the Second Affiliated Hospital of Chongqing Medical University,Chongqing 400010,China)
ObjectiveTo investigate the clinical characteristics,treatment and prognosis of rhabdomyolysis caused by diabetic ketoacidosis(DKA)or hyperglycemic hyperosmolar status(HHS).MethodsA retrospective analysis to clinical data of 30 RM patients in this hospital from January 2010 to November 2014 was conducted.ResultsAmong these 30 cases(18 cases with DKA and 12 cases HHS),10 occured acute kidney injury(group AKI).The group AKIwas higher than non-AKI group in serum creatine kinase,myoglobin,acute physiology and chronic health gradingⅡ.The difference was statistically significant(P<0.05).Upon the comprehensive treatments of rehydration,insulin,maintaining water and electrolyte acid-base balance,resistance to infection,blood purification,26 patients were suvivral,the rest 4 patient died of multiple-organ failure.There was statistical significance in difference between the stay duration of AKI group(P<0.05)[(24.3±3.4)d vs.(12.5±1.5)d].The 28 d fatality rate of the two group had no statistical significance in difference(P>0.05).ConclusionRM caused by DKA or HHS is rarely in clinic.The serum creatine kinase and blood biochemical examination may improve diagnosis accuracy rate.Enhancing the knowledge of the disease,early diagnosis and treatment may improve the recovery rate prognosis and avoid serious complications.
Diabetes mellitus;Rhabdomyolysis;Diabetic ketoacidosis;Hyperglycemic hyperosmolar nonketotic coma;Diabetes complications;Prognosis;Kidney/injuries
10.3969/j.issn.1009-5519.2015.05.005
:A
:1009-5519(2015)05-0651-03
2014-11-01)
重庆市卫生计生委2014年医学科研计划项目(20142034)。
蔡莹(1984-),女,重庆渝中人,硕士研究生,主要从事危重症肾脏病的治疗研究;E-mail:cathy916@126.com。
张安(E-mail:58373158@qq.com)。

