血清学联合阴道分泌物指标综合赋值评分预测未足月胎膜早破并发绒毛膜羊膜炎临床意义
杨晓娜 乔亚杰 白照喆 张 丹
1.河南省郑州市金水区总医院(450000);2.郑州大学第二附属医院
胎膜早破(PROM)是产科最常见的并发症。羊水中富含蛋白质、胎脂、碳水化合物及电解质等多种营养成分,破膜后病原微生物上行感染至宫腔并迅速繁殖,极易引起绒毛膜羊膜炎(HCA)[1],增加不良妊娠结局风险。妊娠不足37周发生胎膜早破称为未足月胎膜早破(PPROM)。有研究发现PPROM孕妇HCA的发生率高于PROM[2]。HCA缺乏典型的临床表现及体征,诊断金标准为产后胎盘胎膜病理组织学检查,存在诊断滞后性,HCA的预测指标成为近年研究热点。母体外周血及阴道分泌物指标是临床较易获得指标,本研究分析PPROM患者入院时血清学及阴道分泌物指标,探讨其对HCA的预测价值,为HCA早期诊断提供理论依据。
1 资料与方法
1.1 研究对象
选取2018年1月-2020年12月于本院产科诊治的PPROM孕妇203例,孕周34~36+6周。排除标准:①有血液性疾病;②入院前已进行抗感染治疗;③存在子宫以外其他部位感染性疾病。研究对象均签署知情同意书,本研究方法通过院伦理委员会审核。
1.2 血清学及阴道分泌物检查
孕妇入院24h内采集外周静脉血送院检验科,统一检测白细胞(WBC)计数、中性粒细胞(NE)比例、C-反应蛋白(CRP)及降钙素原(PCT)水平。入院产前检查时,观察阴道分泌物性状,应用无菌棉签刮取阴道上1/3侧壁分泌物送院检验科进行阴道微生态检查,包括B组链球菌(GBS)、细菌性阴道病(BV)、外阴阴道假丝酵母菌病(VVC)、滴虫性阴道炎(TV)、需氧菌性阴道炎(AV)。
1.3 诊断标准
HCA的金标准为组织病理学诊断[3]:胎盘娩出后取距胎膜破口5cm处胎膜组织2cm×2cm×2cm大小,送至病理科,10%甲醛固定,石蜡包埋,切片后HE染色,每高倍镜视野≥5个中性粒细胞浸润。HCA临床诊断标准[4]:①母体体温≥38℃;②阴道分泌物异味;③胎心率基线≥160次/分或母体心率≥100次/分;④母体外周血WBC计数≥15×109/L;⑤子宫呈激惹状态、宫体有压痛。满足选项①且同时伴有②~⑤任意1项表现即可诊断为HCA。
1.4 分析指标
比较病例组与对照组血清学指标及阴道分泌物指标,通过受术者工作特征曲线(ROC)得出预测效能及各指标的最佳截断值,对各指标赋值,即血清学指标>最佳截断值赋值1,≤最佳截断值赋值0;阴道分泌物检测阳性赋值1,阴性赋值0,计算总得分对HCA的预测价值。
1.5 统计学方法
应用SPSS 23.0统计数据。正态分布的计量资料组间比较采用t检验,计数资料组间比较运用χ2检验,多因素分析选择logistic回归分析。P<0.05为具有统计学意义。
2 结果
2.1 一般临床资料
按照组织学金标准将研究对象分为病例组55例(诊断为HCA)与对照组148例(未诊断为HCA)。病例组与对照组年龄、体质指数(BMI)、孕周及产次均无差异(P>0.05)。见表1。

表1 两组一般资料比较
2.2 血清学及阴道分泌物指标
病例组血清WBC、NE、CRP、PCT均高于对照组(P<0.001),见表2。阴道分泌物GBS阳性、BV、VVC、TV的发生率均高于对照组(P<0.05),病例组与对照组阴道分泌物AV发生率无差异(P>0.05)。见表3。
表2 两组血清学指标比较

表3 两组阴道分泌物指标比较[例(%)]
2.3 血清学、阴道分泌物指标对HCA的预测效能
血清学指标WBC、NE、CRP、PCT,以及阴道分泌物指标GBS阳性、BV、VVC、TV对HCA均具有预测效能(P<0.001)。见表4。
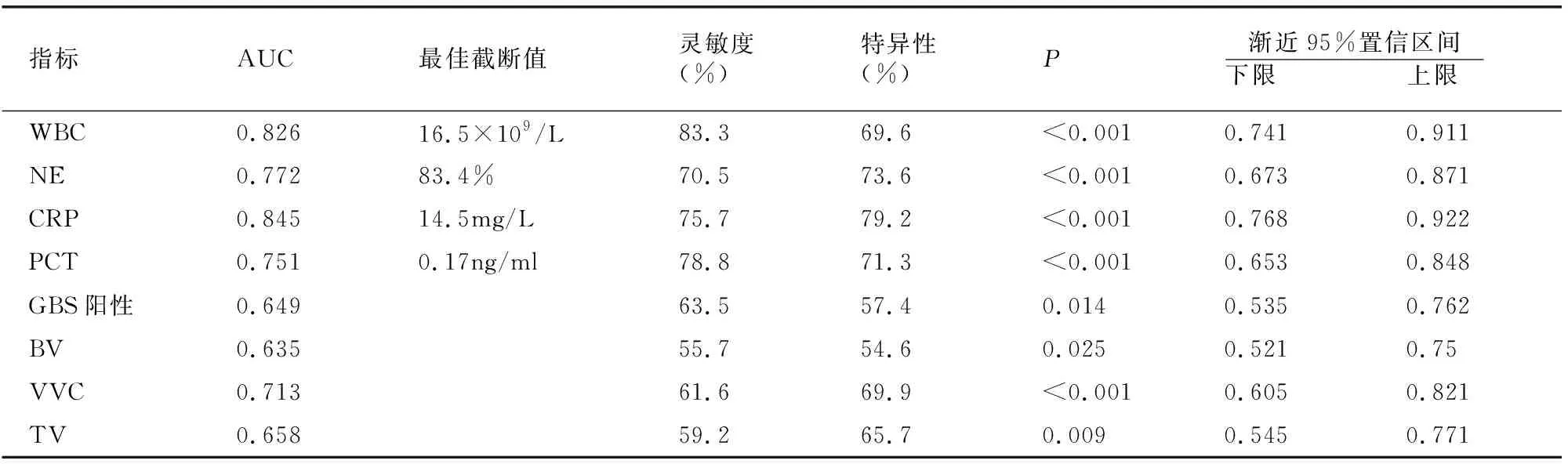
表4 各指标预测HCA效能
2.4 各指标赋值评分预测HCA
血清学预测指标按照最佳截断值进行赋值,阴道分泌物预测指标按照阳性阴性进行赋值;总分8分,根据评分表对研究对象进行评分(表5)。病例组评分(5.8±2.1分)高于对照组(3.7±1.8分)(t=7.054,P<0.001)。行ROC分析,评分对HCA具有预测效能(P<0.001),曲线下面积为0.841,灵敏度83.6%,特异性81.9%,最佳截断值为6分。见图1。

表5 各预测指标评分赋值
3 讨论
PPROM的发生率低于PROM,但PPROM发生宫内感染、HCA的风险却高于PROM[5]。因此,对于PPROM孕妇临床医生需密切关注HCA的发生。PPROM的发生与生殖道病原微生物感染有关,而PPROM发生后胎膜屏障作用减弱,生殖道病原微生物进一步上行感染,通过各种途径激活炎症通路,诱导大量炎症细胞因子,导致HCA,增加了胎儿窘迫、新生儿窒息风险[6]。
有研究发现PPROM孕妇在出现HCA症状之前已存在感染情况[7];加之,部分HCA症状和体征并不典型,导致诊治不及时,影响了抗生素效果。HCA的金标准组织病理学诊断存在滞后性,血清学感染指标成为诊断HCA的主要依据。WBC及NE是目前临床最常用的预测感染指标[8-9]。然而,妊娠期WBC呈升高状态,甚至高达15×109/L,且主要为中性粒细胞增多为主,故单纯依靠WBC及NE诊断HCA的特异性有限。CRP是急性时相反应蛋白之一,机体发生炎症反应或组织损伤时血清含量迅速升高。PCT是降钙素的前肽物质,分泌不受体内其他激素影响,对炎性反应具有放大效应。多项研究[10-11]发现PROM孕妇CRP、PCT可作为预测HCA的指标。然而各研究中关于CRP、PCT预测截点不尽相同。阴道微生态失衡及病原微生物的感染也可用来预测HCA的发生。GBS革兰阳性球菌,是新生儿肺炎、败血症的主要诱因[12]。有学者[13]发现,GBS感染的PROM孕妇HCA发生率高于未感染者。阴道菌群失调与HCA存在相关性,HCA的孕妇阴道炎发生率高于非HCA孕妇,表现在BV、VVC比例升高,推测BV、VVC感染可增加HCA的发生风险[14]。然而,各项指标单独预测HCA的灵敏度及特异性均不高,临床需综合考虑,而目前缺乏量化指标。
本研究发现,在PPROM孕妇中发生HCA者血清学指标WBC、NE、CRP、PCT均高于未发生HCA者,阴道分泌物GBS阳性、BV、VVC、TV发生率也高于未发生HCA者;各指标对HCA具有预测效能,但阴道分泌物指标的预测灵敏度及特异性低于血清学指标。考虑原因为:妊娠期孕妇体内雌孕激素水平较高,导致阴道微生态发生变化,因阴道微生物失衡及带菌率较高孕妇并不会均引发并发症,故单独应用阴道分泌物指标预测HCA敏感度和特异性有限。本研究对各指标进行赋值评分,赋值后进行各指标综合评分,发现HCA孕妇评分高于非HCA孕妇,即阳性项目越多HCA发生率越高;ROC分析发现,各指标综合评分≥6分时,PPROM孕妇发生HCA的风险显著升高,此时灵敏度为83.6%,特异性为81.9%。提示临床,采用上述指标综合判断,可使预测HCA的准确性提高。
综上所述,血清学及阴道分泌物指标均可以预测HCA的发生,但综合评分临床意义更佳。在临床工作中,可将各指标综合分析,有助于更有效地对PPROM患者发生HCA进行早期诊断,及时干预以改善母婴结局。

