成人Swyer-James-MacLeod综合征的多排螺旋CT诊断价值
王镇涛,丁长青(通信作者),刘 波,王文生
(1丰县中医医院影像科 江苏 徐州 221700)
(2南通大学附属丰县医院<丰县人民医院>影像科 江苏 徐州 221700)
Swyer-James-MacLeod综合征(SJMS)又称Swyer-James综合征。因1953年Swyer和James首次报道了一名6岁男孩患者,1954年Macleod又报道了9名成人患者而得名。SJMS是一种罕见的肺气肿性疾病,其特征是小细支气管闭塞、肺动脉和外周血管床发育不全或缺失,致肺实质灌注不足,气体潴留,肺段、肺叶或单侧肺透亮度增加,也称单侧透明肺综合征。其患病率极低,仅约为0.01%[1]。多被认为与儿童期或少年期多种致病微生物所致的闭塞性细支气管炎相关,一些其他遗传或环境因素也可能参与其中。通常在儿童时期即获得诊断[2]。SJMS的诊断通常基于影像学及临床表现,而非病理检查结果。随着胸部X片及多排螺旋CT(MDCT)的日益广泛应用,致许多症状轻微或无症状的成年SJMS患者,在因其他原因行胸部影像学检查后才被诊断出来。肺部高分辨率CT扫描(high resolution CT,HRCT)是目前最佳的诊断技术[3]。鉴于目前关于成人SJMS的文献报道仍相对较少,现收集2019年6月—2020年12月40例在本院行MDCT检查的成人SJMS患者的相关资料,并复习文献资料,以期提高认识,提高诊断及鉴别诊断能力。
1 资料与方法
1.1 一般资料
回顾分析2019年6月—2020年12月丰县中医医院收治的40例成人Swyer-James-MacLeod综合征的临床及MDCT资料。40例成人SJMS患者中男性16例,女性24例,年龄23~69岁,平均36岁。入院时主要临床表现:反复咳痰(n=20)、憋喘(n=5)、发热(n=4)、咯血(n=4)及劳力性呼吸困难(n=2),3例因外伤、2例因体检行胸部CT检查而偶然发现。既往史:13例有儿童期反复肺部感染史,5例有肺结核病史。本研究获得院医学伦理学委员会审查许可及患者的知情同意(伦理审批号:FXZYLC202101)。
纳入标准:①年龄>18岁者;②CT上可见局灶性叶段性或单侧全肺肺气肿表现[1-3];③患侧肺野可见支气管扩张或肺结核表现。排除标准:①CT检查禁忌证;②CT图像伪影较多、不能达到诊断要求。
1.2 方法
MDCT机型为飞利浦Brilliance型16排及64排、西门子SOMATOM GO.NOW16排CT成像仪。CT扫描自肺尖至肺底水平。参数设定为电压(110~120)kV,电流150~200 mA,层厚5 mm,螺距0.789~1.5,矩阵512×512。局部以1.0 mm薄层行HRCT扫描。9例行呼气末CT检查。原始数据重建为薄层后在专用工作站行矢状位、冠状位多平面重建(MPR),部分病例同时行最大密度投影(MIP)及容积(VR)三维重建。由本科2名高年资诊断医师共同读片,观察胸廓是否对称、患侧肺容积是否减少、纵隔有否移位、肺门是否变小,特别重点观察肺透亮度明显增加的具体区域情况。避开稍大血管、取3处感兴趣区(ROI,ROI大小平均10 mm2)记录测量的平均CT值并与对侧镜像位置平均CT值进行统计学比较。还应注意对肺部并发疾病等的观察。
1.3 统计学方法
使用SPSS 22.0统计软件对数据进行分析。计量资料符合正态分布者以(± s)表示,采用t检验;计数资料以频数(n)、百分比(%)表示,行χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 CT表现
胸部MDCT显示病灶均呈单侧分布,其中左右肺分别为24例、16例。CT尤其是HRCT可见受累及局部肺段(n=21)、肺叶(n=14)或单侧全肺(n=5)特征性的透亮度增加、肺野密度明显降低,平均CT值见表1。HRCT易于显示马赛克灌注。伴患部区域支气管血管减少或变细(见图1~4),患侧肺门变小(n=7),患侧肺容积减少(n=9),纵隔向患侧轻微移位(n=9)等表现。
表1 患部平均CT值与对侧镜像位置平均CT值比较( ± s,HU)

表1 患部平均CT值与对侧镜像位置平均CT值比较( ± s,HU)
2.2 病因及伴发症表现
本组可见病因为支气管扩张(n=35)、肺结核(n=5);还可见伴肺动脉高压(n=4)等伴发症。CT特别是HRCT易于显示支气管扩张特征性的表现:“双轨”征,即扩张支气管平行于CT扫描平面时呈形似铁轨的两条线状高密度影,若管壁粗细不均,可呈形似曲张静脉的串珠状排列;“印戒”征,即扩张支气管走垂直于CT扫描层面时呈壁较厚的圆形透光区(见图1~图3);囊状扩张,即支气管呈囊袋状、环形扩张或簇状、蜂窝样排列,伴行血管影难以分辨,合并感染时可见液平面;如扩张支气管粗细不均,并扫描平面平行支气管走行时,呈串珠状排列,形似曲张静脉。本组3例为活动性肺结核,可见“树芽”征(见图4)、空洞等征象;2例陈旧性结核,可见纤维索条硬结灶,伴牵拉性支气管扩张、胸膜肥厚粘连等。本组4例肺动脉高压,CT测量示主肺动脉直径与升主动脉直径之比≥1.0。
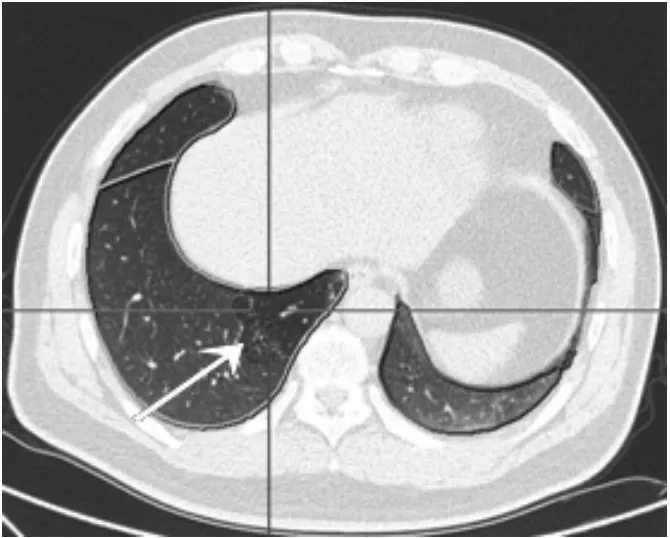
图1 1 mm薄层深呼气末图像
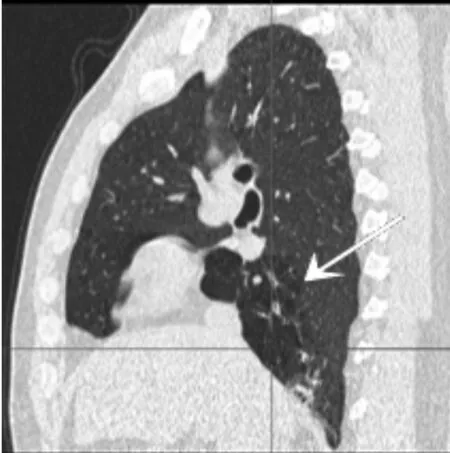
图2 矢状位后重建图像
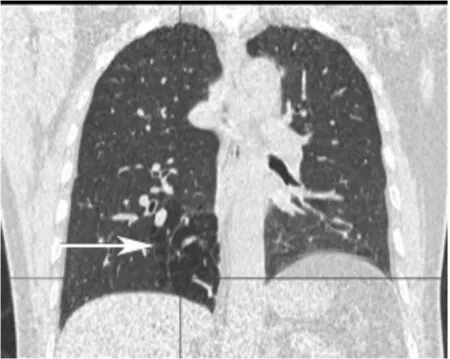
图3 冠状位后重建图像
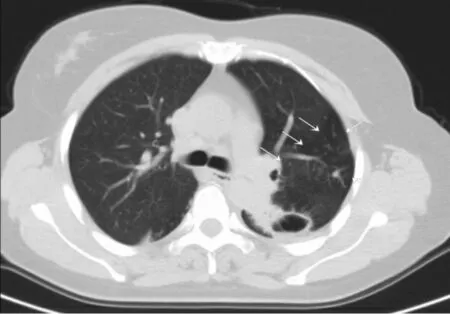
图4 SJMS伴肺结核患者的5 mm轴位图像
图1~图3为男性50岁SJMS伴支气管扩张合患者的薄层CT及其MPR图像,可见呈印戒征的支气管扩张及段性肺气肿(箭头)。
3 讨论
SJMS多被认为是儿童时期闭塞性细支气管炎的后遗症,并在胸部影像学上表现为单肺高透亮度为特征。童年时期细支气管炎引起的肺不张或瘢痕形成,最终可致支气管扩张,炎症还会阻止肺泡管的正常发育,气道发生黏膜下纤维化,导致管腔不规则和闭塞,还会致肺血管系统发育不良,终致患病细支气管远端的肺过度充气并伴有泛腺泡性肺气肿改变[4]。本组活动期肺结核表现为类似闭塞性细支气管炎的“树芽”征,推测其引起SJMS的机制也与之类似。本组患者多因成人期咳痰、咯血和反复肺部感染而行胸部CT检查确诊,少部分系偶然发现。体格检查可能显示呼吸音减弱、湿啰音等。呼吸功能测试显示可逆的轻中度阻塞。该综合征的症状和体格检查是非特异性的,可与哮喘、肺栓塞和气胸等肺部疾患类似,单凭临床可致误诊误治。一旦发现成人单侧肺透光度增高或局灶性肺气肿,胸部X线检查呈非典型分布,且有反复肺部感染史,应考虑该综合征可能[1]。多数患者只需要保守治疗,合并严重咯血等临床表现者多需手术干预[5]。
SJMS特征性的放射学检查结果包括单侧肺叶、肺段或全肺透亮度明显增高以及支气管血管变细或减少、小肺门阴影和纵隔向患侧轻微移位。结合病灶区域闭塞性细支气管炎、支气管扩张或肺结核等表现可确定诊断本症。在CT扫描中,空气滞留表现为呼气末受累区域肺组织持续低密度减低。呼气相及吸气相患侧区域CT平均值相差<100 HU(正常>200 HU),动态CT扫描有助于本症的诊断[6]。本组病变区CT值与健侧镜像相对对称区CT值测定,各期相均明显减低。CT扫描结果还可可诊断伴发的可能合并感染的支气管扩张、活动期肺结核、陈旧性肺不张和瘢痕形成[6-7]。
诊断SJS的可靠方法是胸片、CT、HRCT、肺动脉造影及放射性核素检查等影像学检查。尽管如此,临床上典型的影像学表现仍较少,因此本症易于误漏诊[8]。因患肺容积可缩小或保持正常,血管稀疏但可不消失,支气管镜检查常无大气道结构异常[9]。肺动脉造影可以显示受累肺动脉的发育不全及细小程度,但无法区分是先天性或后天性病因所致,因而也不能成为诊断本症的基本标准[10]。核素通气/灌注扫描是本症的一种重要诊断手段,显示受累肺的通气和灌注缺陷相匹配,但该种检查普及率极低、费用较高[1]。胸部X线片较CT常低估了疾病的严重程度。CT尤其是HRCT在检测肺透亮度增加方面远较X线及核素扫描更敏感,并且在评估疾病的范围和分布及伴发症方面也更出色。HRCT易于显示空气滞留和马赛克灌注缺损。
主要鉴别诊断:①肺动脉栓塞,其放射学上的肺透亮度增加系因肺动脉主干或分枝闭塞所致,可表现为Westermark征,无支气管扩张或结核等征象[11]。②哮喘,CT可见气道的扩张或缩小、管壁的增厚及呼气相空气潴留,但多呈弥漫性分布,也无前述病变区域支气管扩张等表现[1]。③还需与其他肺实质疾病(单侧肺气肿、大叶性肺气肿、大疱性肺气肿及肺叶切除后代偿性肺气肿)、气道疾病(异物吸入、支气管内肿瘤或先天性闭锁)、血管疾病(肺发育不全或发育不全、弯刀综合征)、胸膜疾病(气胸)和胸壁疾病(Poland综合征、脊柱侧弯)等鉴别[1,12-14]。
综上所述,MDCT可明确显示SJMS的放射学特征,还可诊断伴发症,值得应用。

