以内镜治疗编码为例分析病案首页质量对医保支付的影响
吴友妹 缪艳瑶 徐美君 袁波英
中国科学院大学附属肿瘤医院,310022 浙江 杭州
随着我国老龄化时代的到来,医疗保险短期收支平衡和长期收支平衡难以保持,通过疾病诊断相关分组(diagnosis related groups,DRGs)支付方式改革,能够使医、保、患3方共赢。DRG分组信息来源于病案首页,因此随着DRG在全国范围的推广,病案首页的质量受到了前所未有的重视[1]。杭州市于2020年1月1日起开始实施住院费用DRG点数付费。病案首页的各项信息填写正确是病例准确分入DRG组的关键[2-5],对病案首页的编码和DRG分组情况进行研究可以更好地发现病案首页存在的问题,并进行针对性地提高。近年来,消化内镜技术的不断发展和操作种类的增多给病案首页的编码工作带来了一定的挑战。本研究选择某三甲肿瘤专科医院2020年所有经过消化道内镜治疗的患者,根据CHS-DRG分组方案,对其病案进行核查并对DRG入组情况进行分析比较,探讨内镜治疗消化道病变的编码对DRGs分组的影响,以期为DRG医保支付改革下医院病案首页编码质量的管理提供参考。
1 资料与方法
1.1 资料来源
收集该院2020年1月1日至12月31日经过消化道内镜治疗的740例出院患者的病案首页资料。纳入标准:筛选病案首页主操作编码为43.41(内镜下胃病损或胃组织切除术或破坏术),42.33(内镜食管病损或食管组织切除术或破坏术),45.30(内镜下十二指肠病损切除术或破坏术),45.42(内镜下大肠息肉切除术),45.43(经内镜大肠其他病损或大肠组织的破坏术),48.3(直肠病损或直肠组织的局部切除术或破坏术)的病例。排除标准:非内镜下治疗消化道病变的病例。
1.2 主要指标
ADRG:核心疾病诊断相关分组。
DRG点数:表示该病组治疗时的资源消耗情况与标准值的比值[6]。
1.3 研究方法
按照编码原则,对740例患者的病案首页进行核查并修正,修正前的DRG分组数据由医保局反馈的数据获得,修正后的数据通过软件重新模拟入组,比较修正前后的DRG分组情况,分析消化道内镜治疗病例的编码错误原因,并通过SPSS 22.0分析编码错误对DRG分组情况和DRG点数的影响。2次分组的病组分布差异用χ2检验,若理论频数小于5的比例超过20%,采用Fisher′s精确检验。检验水准α=0.05。
2 结果
2.1 编码错误情况
2020年该院740份消化道内镜治疗的病例中,55份编码错误,错误率7.39%,影响DRG入组的有34份,影响入组比例61.82%。其中主要诊断选择错误11份,影响DRG入组的有5份,主要操作选择错误的有39份,影响入组的25例,主要诊断和主要操作都错误的有5份,4份影响入组。见表1。
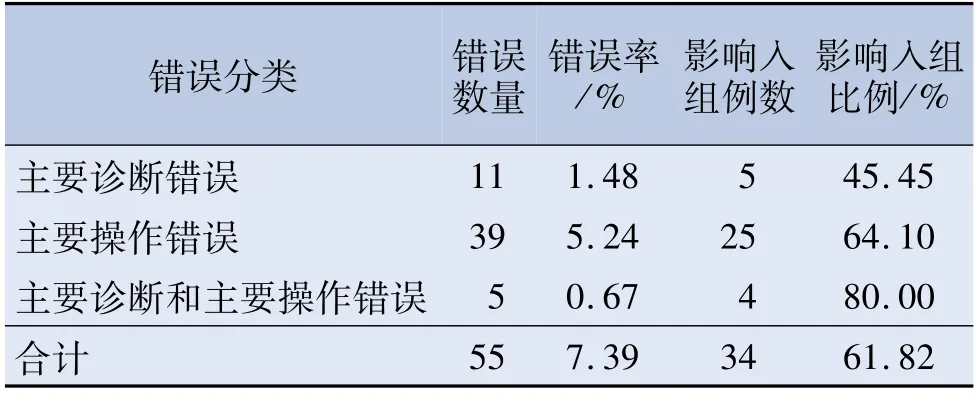
表1 编码错误分类情况和对DRGs分组的影响
2.2 操作编码对DRG分组的影响
本研究的结果显示,消化道内镜治疗的病例中,操作编码对入组的影响更大,同样的诊断可以有不同的操作编码,错编或者编码不准确都会对入组产生影响。主要操作编码错误情况有6种,现以每种错误情况为例进行手术编码修正前后的DRG入组对照。见表2。
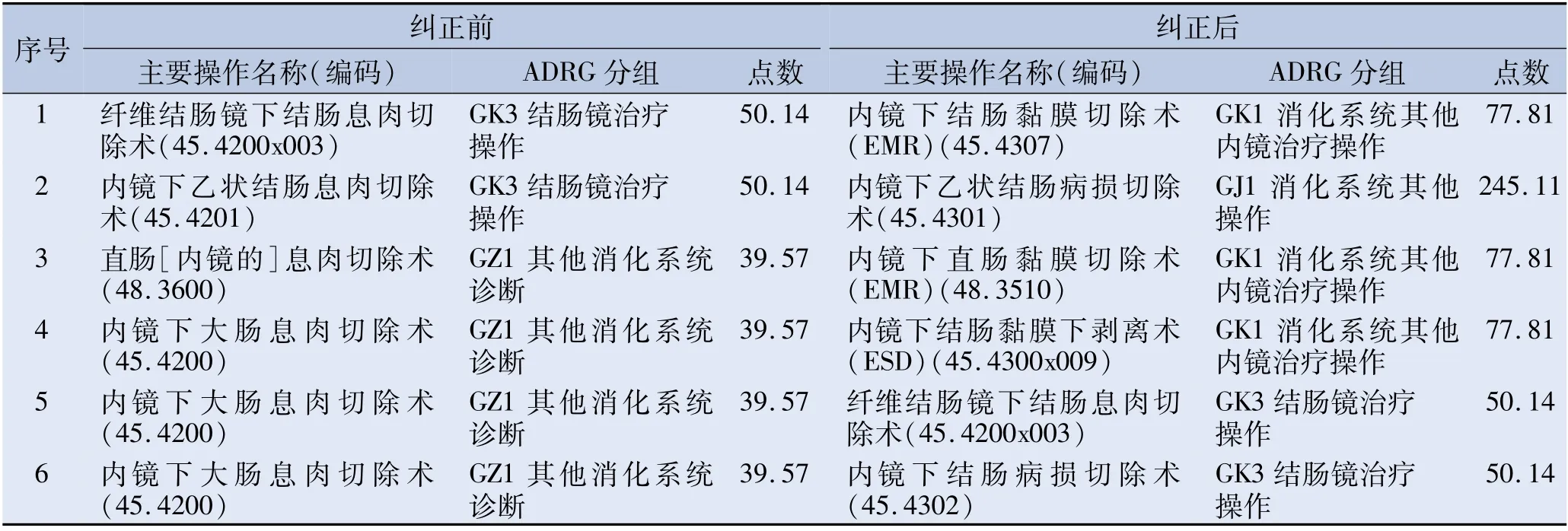
表2 主要操作编码错误修正前后的DRG分组情况
2.3 修正前后DRG分组情况和点数差异
740份病案首页核查并修正后,GK1病例数由660例增加到671例,GK3病例数由44例增加到50例。修正前平均点数为75.56,修正后平均点数增加到77.47。修正前后的DRG病组分布情况差异有统计学意义(χ2=2 013.04,P<0.001)(表3)。
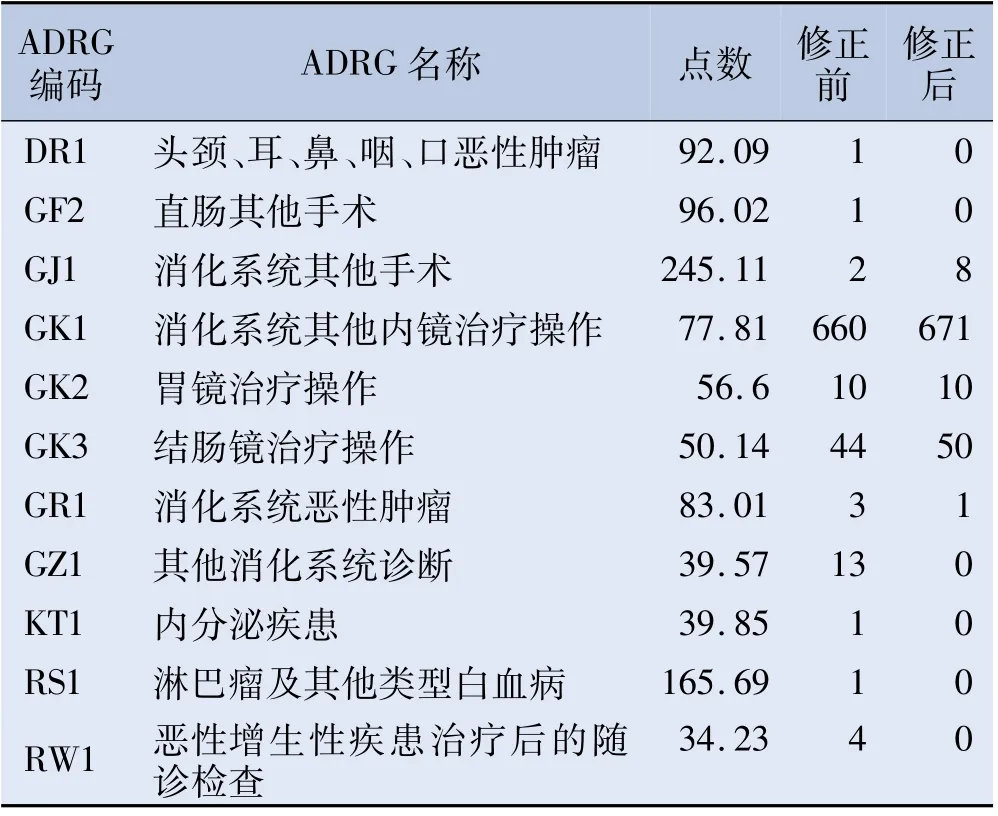
表3 修正前后DRG分组情况(n=740)
3 讨论
消化道肿瘤是一种较为常见的肿瘤疾病,根据2015年国家癌症中心的数据,食管癌、胃癌和肝癌占全部新发恶性肿瘤和死亡恶性肿瘤病例的25.94%和34.43%[7-8]。随着国内消化内镜的应用逐渐普及,内镜下高频电息肉切除、内镜黏膜切除术、内镜下黏膜剥离术等内镜治疗技术在消化道早期癌和癌前病变的早诊断和早治疗中发挥重要的作用[8],因对患者创伤小、住院时间短、费用低,体现了“微创治疗”的优越性[9]。对病案首页的诊断和操作正确编码才能充分体现医生的诊疗技术和价值。编码错误会影响DRG分组。本研究对2020年某三家肿瘤专科医院所有内镜治疗消化道病变的病例数据进行研究,分析常见的编码错误原因及其对DRG分组的影响。
3.1 编码错误原因和对DRG分组的影响
编码错误的病例中,主操作选择错误病例数量最多,占70.91%(39/55)。编码错误的主要原因为错编和编码不够精确。
(1)错编
错编包括主要诊断的错误选择和主要操作错误选择2种情况。在内镜治疗消化道病变的病例中,主要诊断选择错误对DRG分组的影响比主要操作选择错误要小,但是也可能会影响入组。主要操作选择错误大概率会影响入组,如乙状结肠肿物,病理是管状腺瘤,做了内镜下高频电切除术,编码员如果未阅读病理报告,操作编码容易错编为“45.4201内镜下乙状结肠息肉切除术”。导致病例错误入组到GK3组。病案首页的质量不佳,会导致医保DRG入组错误,影响医保支付准确进行。提升病案首页质量,使医疗行为通过ICD编码能够客观表达,助力医保支付改革精准运行,才能达到3方共赢。
(2)编码不够精确
这个问题又包括编码的解剖部位过粗和编码的操作术式不够准确2种情况。首先是解剖部位过粗,对于ICD-9-CM-3而言,未特指编码应尽量避免使用,所以当操作编码选择“00”结尾的编码时,操作编码往往是错误的[10]。如内镜下升结肠息肉切除的患者,主要操作选择“45.4200内镜下大肠息肉切除术”时,DRG分组结果显示只能入组疾病诊断组GZ1组,无法正确入组到操作组,点数下降10.57。其次是操作术式不够准确,如胃息肉的内镜治疗,采用的操作方法的ESD,但是因为医生电子病历书写时不够详细或者编码员阅读病案时不够仔细,会编码“43.4105内镜下胃息肉切除术”,入组GK2,实际应为“43.4107内镜下胃粘膜剥离术”,入组GK1,点数上升21.21。这2种情况都会导致不能正确体现医生的诊疗技术和水平。正确的编码可以保障病例的正确入组,有效避免由于编码质量导致的点数损失,提高医保基金的使用效率。
3.2 提高编码准确性的解决对策
(1)加强对临床医生的培训
病案首页的数据大部分由临床产生,尤其是诊断和操作操作信息,只有临床提供了准确的诊断和操作信息,编码员才能准确编码[11]。加强对临床医生病案首页填写规范和DRG相关知识的培训,电子病案的首页质量才能不断提高,医保支付也能精准运行。
(2)提高编码团队专业水平
应加强对编码员的培训,不仅要培训编码员的编码能力、阅读病案能力,还要注意提高编码员对临床知识的掌握程度[12-14]。编码能力是编码员必须掌握的基本技能,编码员应重视阅读病案,做到不遗漏,不疏忽才能提高和保证编码的正确性[15-16]。不断学习临床知识,了解诊疗过程,有助于编码员更准确地理解诊断编码的真正含义。同时,在实际编码工作中,编码员应加强与临床医生的沟通[17],临床与编码工作更好的结合才能不断提高病案首页的质量。
(3)加强信息质控
应充分利用信息技术手段,将电子病历中的操作和操作编码都提取到病案系统,可保证操作编码不漏编。同时在病案系统中对主要操作编码增加质控规则,对“00”结尾的操作编码添加提醒,可有效降低未特指编码的错误使用[10]。诊断和操作编码的前后逻辑校验也能有效提高病案首页质量,助力医保支付改革准确高效的开展。

