腹腔镜不同术式治疗肥胖症合并2 型糖尿病的近、远期疗效分析
吴 宸,彭方兴,鲍 峰,宋永树,罗 亮,陈 汇,陈 进
(1.四川绵阳四〇四医院胃肠外科,四川 绵阳,621000;2.绵阳市中心医院普通外科;3.盐亭肿瘤防治研究所普通外科)
近年,随着生活方式的改变及人口老龄化的加速,2 型糖尿病(type 2 diabetes mellitus,T2DM)与肥胖的患病率呈快速上升趋势,并已成为全球性公共卫生问题[1]。肥胖与T2DM 密切相关,中国超重与肥胖人群的糖尿病患病率分别为12.8%与18.5%,研究表明,对于病情未得到控制的肥胖合并T2DM患者,强化药物加减重手术较单纯药物治疗能更好地控制血糖[2]。目前,减重手术已成为T2DM 合并肥胖的有效治疗方式。同时,大量观察研究与随机对照试验表明,腹腔镜Roux-en-Y 胃旁路手术(laparoscopic Roux-en-Y gastric bypass,LRYGB)、腹腔镜袖状胃切除术(laparoscopic sleeve gastrectomy,LSG)、胃束带手术、胆胰分流术,均能显著改善血糖控制与影响心血管疾病的危险因素。其中LRYGB一直是减重手术的金标准,但随着LSG 的迅速发展,其逐渐成为主流的减重术式[3-4]。目前对于这两种手术方式的疗效仍存在争议,因此,本研究纳入80例接受LRYGB 与LSG 治疗的肥胖合并T2DM 患者,并对这两种治疗方式的疗效进行对比。
1 资料与方法
1.1 临床资料 纳入2015 年1 月至2017 年12 月我院接受LRYGB 与LSG 的80例患者,两组患者一般资料差异无统计学意义,具有可比性,见表1。纳入标准:(1)明确诊断为T2DM[5],病程≤15 年;(2)胰岛B 细胞具分泌功能,且空腹血清C 肽不低于正常值下限的1/2;(3)BMI 不低于27.5 kg/m2;(4)对本治疗方案耐受;(5)自愿参加本研究,并积极配合;(6)男性腰围不低于90 cm、女性腰围不低于85 cm。排除标准:(1)确诊为T1DM;(2)胰岛B 细胞失去基本分泌功能;(3)BMI 与纳入标准不相符;(4)患者自身情况较差;(5)不愿意配合本研究;(6)合并精神障碍疾病且滥用药物。本研究经过患者及家属知情同意并获医院伦理委员会批准(批准文号:1638923)。
表1 两组患者临床资料的比较()

表1 两组患者临床资料的比较()
1.2 手术方法 LRYGB 组:分离His 角,采用直线切割闭合器横向切割,形成小胃囊,距屈氏韧带75~120 cm 处将空肠离断,于结肠后提远端空肠,并与空肠胃小囊侧侧吻合。距胃空肠吻合口下75~120 cm 处的小肠行侧侧吻合,见图1。此术式首先将胃分为上下两部分:较小的上部与较大的下部,然后截断小肠,重新排列小肠位置,改变食物经过消化道的途径,减缓胃排空速度,缩短小肠,降低吸收。LSG 组:完全打开His 角,将袖状胃切除后切断十二指肠球部下段,距Treitz 韧带50~100 cm 处切断空肠作为胆胰臂,保留150~200 cm 空肠与十二指肠近端行端侧吻合,关闭系膜裂孔。LSG+十二指肠、空肠旁路术因保留幽门及Latarjet 支的完整性,保持了胃的运动功能,见图2。

图1 LRYGB

图2 LSG
1.3 观察指标
1.3.1 术中及术后情况 记录手术时间、术中出血量、术后排气时间、下床活动时间、术后首次进食时间及住院时间等。术后首次进食时间:术后患者开始进食的时间;术后排气时间:术后患者首次排气时间。
1.3.2 近、远期疗效 分别记录术前及术后6 个月、12 个月、36 个月空腹血糖(fasting blood glucose,FBG)、空腹胰岛素、空腹C 肽、胰岛素抵抗指数及糖化血红蛋白(glycosylated hemoglobin A1c,HbA1c)的变化。根据中国肥胖与T2DM 外科治疗指南进行疗效判定:(1)完全缓解:未使用降糖药物或胰岛素,仅通过改变生活方式可控制血糖HbA1c<6.5%;(2)部分缓解:未使用降糖药物或胰岛素,仅通过改变生活方式可控制血糖,6.5%≤HbA1c<7.0%。
1.3.3 术后减重情况 分别记录术前及术后6 个月、12 个月、36 个月患者体重、BMI、腰围、臀围及腰臀比变化情况。
1.3.4 营养指标 分别记录术前及术后6 个月、12 个月、36个月甘油三酯(triglyceride,TG)、血清总蛋白(total protein,TP)、血红蛋白(hemoglobin,Hb)、血清白蛋白(albumin,ALB)、谷丙转氨酶(glutamic-pyruvic transaminase,GPT)、前白蛋白(prealbumin,PA)等指标。
1.4 统计学处理 应用SPSS 20.0 软件进行数据分析,计量资料以()表示,两组间采用独立样本t检验;计数资料以[n(%)]表示,采用χ2检验,如有必要采用Fisher 检验,P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者手术情况的比较 两组手术均获成功,无出血、吻合口漏等严重并发症发生。LSG 组手术时间、术中出血量、下床活动时间、术后首次进食时间及住院时间优于LRYGB 组(P<0.05);两组术 后排气时间差异无统计意义(P>0.05)。见表2。
表2 两组患者手术情况的比较()

表2 两组患者手术情况的比较()
2.2 两组近远期疗效的比较 与术前相比,术后6个月、12 个月、36 个月两组FBG、空腹胰岛素、空腹C 肽、胰岛素抵抗指数及HbA1c 均下降(P<0.05),两组间差异无统计学意义(P>0.05)。见表3。
表3 两组患者近远期疗效相关指标的比较()

表3 两组患者近远期疗效相关指标的比较()
*P<0.05 vs.同组术前
2.3 两组患者术后减重情况的比较 与术前相比,术后6 个月、12 个月、36 个月体重、BMI、腰围、臀围及腰臀比均下降(P<0.05),多余体重减少百分比(percentage of excess body weight loss,EWL%)明显增加(P<0.05),两组间差异无统计学意义(P>0.05)。见表4。
表4 两组患者术后减重情况的比较()

表4 两组患者术后减重情况的比较()
*P<0.05 vs.同组术前
2.4 两组营养指标变化的比较 与术前相比,术后6 个月、12 个月、36 个月TG、TP 均下降(P<0.05),ALB、PA 及GPT 明显增加,两组间差异无统计学意义(P>0.05)。见表5。
表5 两组患者营养指标变化的比较()

表5 两组患者营养指标变化的比较()
*P<0.05 vs.同组术前
2.5 两组患者术后T2DM 改善情况的比较 术后6个月、12 个月、36 个月T2DM 均明显改善,按T2DM的治疗情况分为完全缓解与部分缓解,两组差异无统计学意义(P>0.05)。见表6。
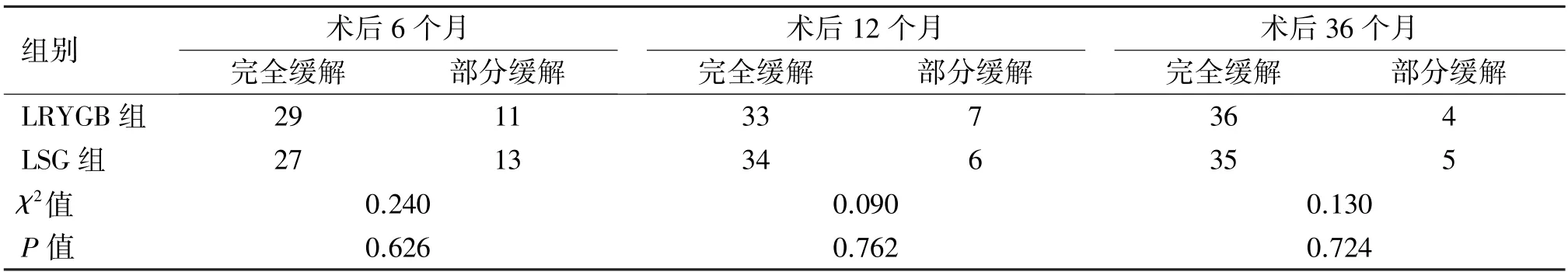
表6 两组患者术后T2DM 改善情况的比较(n)
3 讨论
随着对肥胖问题认识的不断深化,减重手术也逐渐得到认可与接受。肥胖合并T2DM 以往通常采用饮食、行为、药物控制等内科治疗,但随着减重代谢外科的迅速发展,减重手术已纳入肥胖及T2DM治疗指南[6-7]。手术成为肥胖合并T2DM 的有效治疗手段,我国指南指出,BMI≥32.5 kg/m2的患者应采取手术治疗。LRYGB 与LSG 是目前较常见的手术方式,但对于两种术式的近远期疗效仍存在争议,目前减重手术的有效性已得到验证,对于减重代谢手术如何降低血糖、改善糖尿病的机制尚不明确[8]。
本研究中,术后6 个月、12 个月、36 个月两组肥胖及T2DM 均明显改善,两组间差异无统计学意义,表明LSG 与LRYGB 的疗效相近,与文献报道结果一致。LRYGB 与LSG 治疗肥胖症合并T2DM 近期疗效显著且效果相近,但LSG 手术时间更短,操作更简便,可作为临床优先考虑术式。有学者报道[9],LSG 组术后12 个月糖尿病缓解率达80.6%,LRYGB 组为84.6%,两种术式差异无统计学意义。尹刚等[10]的研究也表明,与术前相比,术后12 个月LSG 组与LRYGB 组FBG 及HbA1c 均呈下降趋势,两组间差异无统计学意义。本研究结果显示,LSG组术后BMI 显著下降,EWL%明显增加,表明在减重方面,LSG 短期疗效显著,这可能与术后胃饥饿素分泌减少、血清胰高血糖素样肽-1 水平升高、降低了患者的食欲与进食量有关。既往研究显示[11],营养不良组患者BMI、TP、ALB、PA 低于营养正常组,HbA1c 水平高于营养正常组;本研究中,与术前相比,术后6 个月、12 个月、36 个月,TG、TP 均下降(P<0.05),ALB、PA 及GPT 明显增加,两组间对应时点各指标差异无统计学意义,与上述结果一致;表明TP、ALB、PA 水平能准确反应营养状态指标。
LRYGB 是代谢手术的标准术式,其降糖、调脂、降压等作用已获临床肯定,术后首先出现血糖的降低,而后出现体重的下降,可能由于其改变了原有消化道结构,与十二指肠、空肠旷置,胃肠道激素的变化有关。术后胃肠道反应及营养不良风险稍多,食物尽快到达远端小肠,如胰高血糖素样肽的分泌增多,进而降低血糖,主要用于肥胖合并T2DM 的治疗。减重代谢手术方式选择相关的因素有很多,既要按照病情需要,又要尊重患者的选择;不但应考虑手术减重降糖效果,还应考虑术式改变胃肠道带来的副作用,需要兼顾术后外科相关并发症及营养并发症,尽量做到个体化手术,患者利益最大化是减重代谢手术的最终目标。LSG 术后导致体重下降,作为限制性手术方式,使得糖尿病得以缓解[12-14]。由于切除了胃的大部分,尤其胃底,导致胃饥饿素分泌减少,使食欲降低、胰岛素分泌增加,进而达到降低血糖、改善糖代谢的目标。LSG 操作简单,并发症少,减重效果较好,术后如果体重反弹仍可再次施行其他术式。LSG 术中约切除75%的胃,但保持了肠道的完整性。这将限制一次进食的食物总量,但不会影响营养物质的自然吸收[15-18]。Keidar 博士及其团队考察了LSG 术后443例患者,在为期一年的随访中,大部分患者已减重约77%的多余体重,51%不再患有T2DM。
综上所述,LRYBG 与LSG 术后近、远期疗效相当,而LSG 手术时间更短,操作更为简便,住院时间更短,可作成为治疗肥胖合并T2DM 的主要术式。

