腹腔镜微创手术治疗老年急性胆囊炎患者的临床效果及作用机制
李 亮
(大连医科大学附属第二医院普外科,辽宁 大连 116021)
现阶段,我国老龄化程度不断加剧,导致老年人群体的疾病发生率明显增加。目前临床中老年人群发生胆囊炎数量激增。急性胆囊炎属于肝胆外科临床常见疾病,致病原因为胆囊结石阻塞胆囊管,因此导致胆汁无法及时流出胆囊,引发致病菌入侵导致的急性疾病,疾病主要临床症状为上腹部疼痛、恶心呕吐、发热等,发病患者中女性人数高于男性。疾病紧急且发展变化快,容易反复发作。针对此类疾病,临床通常会选择外科手术进行治疗,目的为提升治疗有效性降低疾病影响[1]。传统开腹手术应用时间长,手术技术成熟,但是缺点为创伤较大,术后并发症控制效果有效,且后期需要较长时间进行恢复。考虑到老年患者身体状况差、基础疾病合并率较高,手术难度和风险明显提升,为此需要重视提升手术效果及安全性。现阶段,随着医疗技术的进步和发展,腹腔镜已经成为外科较为成熟且应用广泛的微创手术,手术对患者伤害较小,术后可快速恢复,安全性理想,因此得到医师和患者的一致好评[2]。本次研究通过回顾性分析本院接受手术治疗的急性胆囊炎老年临床资料,重点研究手术效果及作用机制。现做如下报道。
1 资料与方法
1.1 一般资料 本次研究入组病例总计100例,均为本院接受手术治疗的急性胆囊炎老年患者,纳入对象收集年限为2019年12月至2020年12月。依据治疗方案不同进行分组,各50例。观察组,男性和女性分别为27例、23例,年龄区间为60~74岁,平均年龄(66.14±2.52)岁;对照组,男性和女性分别为29例、21例,年龄区间为60~75岁,平均年龄(66.27±2.68)岁。
纳入标准:入组对象综合考虑临床症状、实验室指标及影像学检查后确诊为急性胆囊炎;发病患者年龄不低于60岁;发病之未超过48 h入院治疗,符合手术指征,观察组患者均确定符合腹腔镜手术适应证,患者家属同意接受手术治疗。排除标准:慢性胆囊炎急性发作患者;精神疾病或是意识异常患者;凝血功能障碍患者;手术或是麻醉禁忌患者;合并免疫性或是血液系统疾病患者;肝胆受到严重损伤患者。
1.2 治疗方法
1.2.1 常规开腹手术 对照组接受常规开腹手术治疗,方法如下。行仰卧位,接受常规气管插管全身麻醉以及消毒和铺巾,在右侧病灶附近合理腹肌位置作切口,切口长度控制在10~12 cm。将皮肤及皮下组织、腹膜及腹筋膜切开后,对腹腔内情况进行细致探查,首先明确胆囊位置,确定切除方案后规范手术。将胆囊管在和总胆管相距0.30~0.50 cm位置进行切断,将胆囊彻底起初,并对残端进行结扎处理。确认无活动性出血后,缝合腹壁,常规留置引流管。术后合理实施预防感染治疗。
1.2.2 腹腔镜微创手术 观察组接受腹腔镜微创手术治疗,方法如下。选择气管插管全身麻醉,协助患者保持左侧倾斜仰卧体位,保持足低头高。脐部下作一切口,建立人工气腹,气腹压力维持在10~14 mm Hg。手术选择“三孔法”,首先置入腹腔镜完成腹部探查,了解胆囊位置及其和周围组织之间的关联以及是否存在粘连,根据探查情况确定是否需要增加辅助孔。置入超声刀和电凝钩,将胆囊和周围粘连组织进行分离,确保胆囊前后三角区域进行彻底显露并将其扩大。如果术中患者胆囊张力较大,可作一小孔于胆囊前内侧,将胆汁吸出后降低压力。确认胆囊管及胆囊动脉后,利用组织夹进行夹闭,完成后将胆囊管和胆囊动脉切除。术区进行电凝止血,并利用生理盐水进行彻底冲洗,观察无胆漏或是活动出血后,留置腹腔引流管。引流管术后24~48 h内拔除。术后给予预防性抗感染治疗,指导患者早期(6 h)开展活动,预防相关并发症的发生。
1.3 指标观察 ①汇总两组手术指标(切口长度、术中出血量)和预后指标(术后肛门首次排气时间、住院治疗时间)[3]。②总结两组患者术后并发症发生情况,包括感染、胆漏、切口疼痛。③术后3 d,抽取4 mL患者空腹肘静脉血液,放置于肝素抗凝试管中,并保存于-4 ℃待检,流式细胞仪测定患者外周血CD4+、CD8+水平,并利用免疫比浊法测定C反应蛋白(CRP)水平,评价患者免疫功能[4]。
1.4 统计学分析 采用SPSS 20.0进行统计学处理,符合正态分布的计量资料以()表示,采用独立样本t检验或方差分析进行组间比较;不符合正态分布的计量资料用中位数、四分位间距表示。计数资料以例数(n)、百分比(%)表示,采用χ2检验进行组间比较,以P<0.05为差异有统计学意义。
2 结果
2.1 手术及预术后恢复指标情况分析 两组术中出血量及术后恢复情况分别进行比较,观察组均具有明显优势。见表1。
表1 对比两组手术相关指标及术后恢复情况()
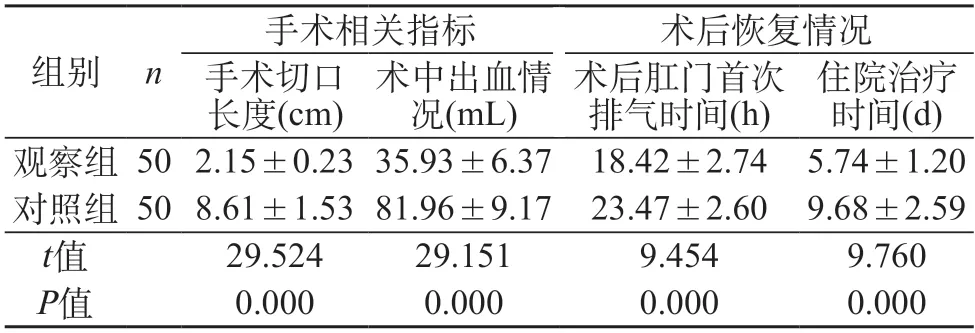
表1 对比两组手术相关指标及术后恢复情况()
2.2 术后并发症情况分析 两组术后并发症发生概率比较,观察组较对照组低,差异有统计学意义(P<0.05)。见表2。
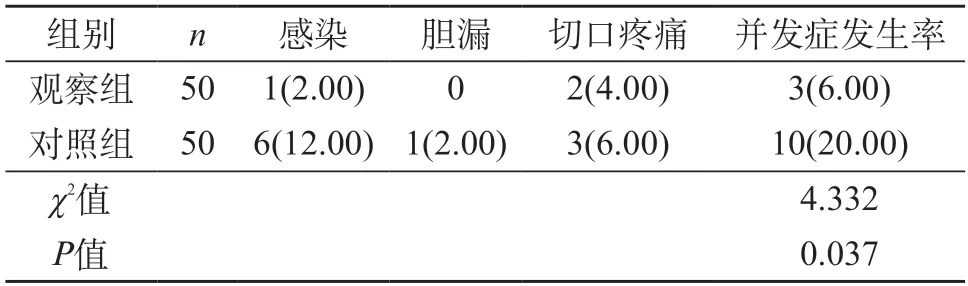
表2 患者术后并发症发生情况组间比较[n(%)]
2.3 术后3 d患者免疫功能指标情况分析 术后3 d和对照组相比,观察组各项免疫功能指标水平较高,三项组间差异有统计学意义(P<0.05)。见表3。
表3 术后3 d患者免疫功能指标组间比较()
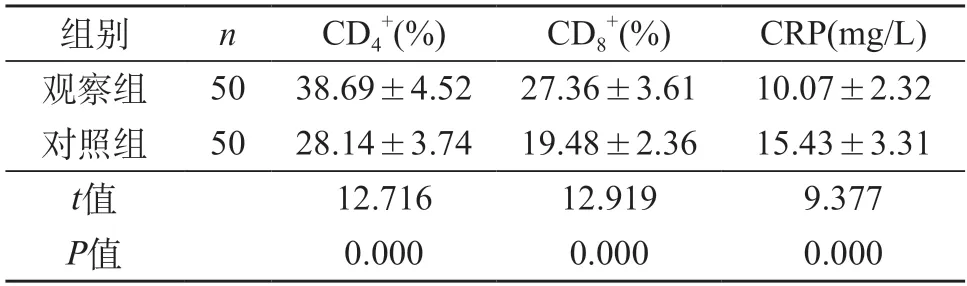
表3 术后3 d患者免疫功能指标组间比较()
3 讨 论
急性胆囊炎属于临床发生率较高的急腹症,疾病起病骤急且发展较快。疾病主要相关因素包括化学性、细菌性及机械性炎症。该疾病发生后会引发出血、组织水肿和炎症[5]。炎症发生后,会导致相邻组织发生粘连,影响组织辨别能力,对疾病诊断和治疗极为不利[6]。急性胆囊炎高危人群为老年群体,调查数据显示,发病患者年龄高于60岁可达20%~40%,高于80岁患者占比更高,为40%~50%。主要原因为随着年龄增长,胆囊壁会逐步萎缩或是变得肥大,会影响其收缩功能,容易造成单子浓缩或是瘀滞,从而形成胆酸盐[7]。老年患者胆总管末梢以及Oddi括约肌并不具备良好的松紧度,极易导致胆汁逆行诱发感染[8]。另外,老年患者动脉粥样硬化情况较为多见,会明显增加血液黏稠度,进而大大提升胆囊动脉缺血程度[9]。上述病理生理变化是导致老年患者发生急性胆囊炎的主要影响因素。同时也是老年人多发急性坏疽性胆囊炎和胆囊穿孔的诱因。
急性胆囊炎临床治疗方案较多,最常用的为外科手术治疗。传统开腹手术创伤较大,术后疼痛感明显,并发症发生率较高因此临床应用受限。同时由于老年患者身体功能减退,多合并基础疾病,因此对手术耐受度不高,会明显增加手术风险[10]。很长一段时间内,大部分学者认为老年急性胆囊炎属于腹腔镜手术禁忌证,其原因主要为胆囊压力异常增高后,夹持难度较大,另外胆囊壁充血后进行手术操作极易导致术中出血或是渗血[11]。现阶段,随着腹腔镜手术技术的不断进步和发展,手术技术成熟,不断对设备进行更新换代,且积累了丰富的临床经验,为此临床逐渐将腹腔镜手术引入到急性胆囊炎老年患者治疗中并获得理想应用效果[12]。
腹腔镜微创手术具有创伤小、术后并发症少、术后康复迅速等优点,效果理想得到患者和临床医师的一致认可[13]。相关研究结果证实,利用三孔法进行手术操作,能够尽量降低手术切口,通过可视设备细致观察Calot三角、胆囊动脉、胆总管和胆囊管结果及和周围组织关系进行细致观察,可获得清晰的手术视野,能够明显降低术中创伤,从而控制术后并发症的发生[14]。术中利用电凝刀可实现良好止血效果,可降低出血量,减少对机体的影响。
本次研究中,观察组接受腹腔镜微创手术治疗,对照组接受传统开腹手术治疗,结果证实,与对照组相比,观察组手术切口长度短,术中出血量少,术后肛门首次排气时间和住院治疗时间较短(P<0.05);较对照组,观察组术后并发症发生率较低(P<0.05),充分证实,腹腔镜微创手术能够降低切口程度,同时减少术中出血量,手术操作规范,能够明显降低机体损伤,对于控制术后并发症的发生具有积极作用。手术对肠胃道影响较小,可缩短术后恢复所需时间,促进尽快肛门排气,能够加速患者术后康复速度,从而缩短住院治疗时间。
术后3 d观察组患者CD4+、CD8+及CRP等免疫功能指标较对照组高(P<0.05)。外科手术的开展,对于患者来说具有明显影响,属于强烈的应激源,会显著提升机体内儿茶酚胺和皮质醇水平,并降低机体淋巴细胞和白细胞水平,对机体免疫功能可发挥一定程度的抑制。相关研究证实[15],手术创伤越大,那么就会对机体免疫功能造成越严重的抑制。临床中可以利用CD4+、CD8+评价机体免疫功能。CRP属于非特异性反应蛋白,可对机体组织损伤及细菌感染程度进行直接体现,数值越高提示机体损伤或是感染越严重[16]。本次结果证实,腹腔镜微创手术相比传统开腹手术,可降低对机体免疫功能造成的影响,提示手术损伤较低。
综上可知,急性胆囊炎老年患者选择腹腔镜微创手术进行治疗安全性及有效性理想,并可优化各项手术及预后指标,对于术后并发症控制具有积极作用,可降低对患者免疫能力的影响,从而有助于促进患者尽快恢复。

