维生素D2 对老年肱骨近端骨质疏松性骨折术后的疗效分析
普有登,周兆文,段 洪,贺 云,孙启增,李世和,金 雄,尹 劲
(昆明市第一人民医院甘美医院,昆明医科大学附属甘美医院骨科,云南昆明 650100)
老年肱骨近端骨折是仅次于椎体骨折、桡骨远端骨折的第三大类骨质疏松性骨折[1],约占全身骨折的5%,85%发生于50 岁以上患者,60~90 岁为发病高峰年龄段,男女比率约为3:7[2],Palvanen M 等[3]研究报道,自1970 年来,肱骨近端骨折的发病率已增长了3 倍,且随着人均预期寿命的延长,高龄肱骨近端骨折患者将越来越多。目前对于老年肱骨近端骨质疏松性骨折的治疗仍存在挑战和异意,特别是对于骨折碎裂、移位严重的Neer 三、四部分骨折病例,治疗上的困难主要源于老年患者往往合并较多基础疾病,全身重要脏器功能减退,从而增加了麻醉风险;因创伤局部肱骨头骨质疏松导致内固定把持力差,增加了手术失败风险。近年来,由于外科微创技术的提高及内固定物的不断改进,大多数外科医师更倾向于手术治疗老年肱骨近端骨折,也取得了较好的疗效。但随着治疗病例数的不断增多以及锁定钢板越来越多应用于临床,关于内固定失效的报道也逐渐增多[4-5]。考虑到老年骨折患者普遍存在骨质疏松、维生素D 缺乏[6],作者使用锁定钢板内固定结合抗骨质疏松的基础用药维生素D2 治疗老年肱骨近端骨质疏松性骨折,取得良好效果,报道如下。
1 资料与方法
1.1 一般资料
纳入2017 年1 月至2019 年3 月昆明市第一人民医院甘美医院收治的52 例老年肱骨近端骨质疏松性骨折患者,年龄65~83 岁,将其随机分为实验组(n=27) 和对照组(n=25)。实验组平均年龄(75.30±5.20) 岁,男性患者6 例,女性患者21 例;左侧12 例,右侧15 例。对照组平均年龄(75.16±5.47) 岁,男性患者4 例,女性患者21例;左侧12 例,右侧13 例。纳入标准:(1) 术前X 线和CT 检查明确诊断为肱骨近端骨折;(2)腰椎或髋部骨密度检查提示骨质疏松(T 值<-2.5);(3) 患者能够遵循医嘱随访并配合肩关节功能锻炼。排除标准:(1) 存在病理性骨折;(2)开放性损伤或合并其他部位骨折、脱位;(3) 存在血管、神经损伤;(4) 既往有陈旧性骨折或肩部外伤及手术史;(5) 受伤前已存在肩关节功能受限。
1.2 方法
1.2.1 手术方法全麻醉或臂丛麻醉生效后,沙滩椅位,垫高患肩,术区常规消毒铺单,取三角肌、胸大肌间隙入路,逐层切开皮肤、皮下组织,保护头静脉,显露骨折端,清除断端血凝块和软组织。助手外旋肱骨牵引,用骨膜剥离子撬开骨折端解除嵌插,于肱骨头近端内侧由内后方拧入两枚克氏针,解除肱骨头旋转移位;远折端牵引、外旋,选取合适的解剖锁定板置于肱骨大结节下2 cm、肱骨肱二头肌腱沟外侧2 cm 处;用电钻拧入克氏针临时固定,C 臂透视见骨折断端复位良好,颈干角及后倾角恢复至正常。生理盐水冲洗创面,用骨科动力系统经过破皮质、测深、依次拧入锁定螺钉。再次C 臂透视见各螺钉长度合适,被动活动确保固定稳定、肩关节活动良好。若存在肩袖损伤,一并修复。彻底止血、冲洗术口后,放置术口引流管1 根,逐层缝合。
1.2.2 术后处理术后所有患者均口服碳酸钙D3片(惠氏制药有限公司,1 片含钙600 mg,维生素D3 125 U),每天1 粒。实验组术后连续肌肉注射维生素D2 注射液(江西赣南海欣药业股份有限公司,规格:1 mL:5 mg,20 万U) 40 万U/d,连续7 d,注射完毕后于6 周、12 周、24 周复查血清25OHD 水平。对照组不予补充维生素D,相应时间段予复查血清25OHD 水平。两组术后3 d 均给予疼痛管理、预防使用抗生素;根据术中固定牢固情况,行肩关节“钟摆样”被动锻炼。复查X 片出现骨痂生长后,即嘱患者开始主动前屈、后伸、外展等功能锻炼;达骨性愈合后进一步增加肩关节活动范围并适当负重。
1.2.3 疗效评估(1) 内固定效果评估方法:术后早期即开始功能锻炼;随访过程中,复查X 片观察骨折端愈合情况及有无内固定装置松动、移位、断裂等发生;(2) 术后骨折愈合情况:据影像学检查观察骨折断端骨痂生长情况,有无骨不连发生;(3) 肩关节功能评估:采用肩关节Neer 评分:包括疼痛(35 分)、功能(30 分)、活动范围(25 分) 及解剖复位(10 分),总分≥90、80~89、70~79 分、<70 分别为优、良、可、差。(4) 血清25OHD 水平检测方法:免疫法。
1.3 统计学处理
所有数据采用SPSS 软件进行分析,计量资料以均数标准差() 表示,组间比较采用完全随机设计两样本t检验;组内比较采用重复测量方差分析;肩关节Neer 评分优良率比较采用χ2检验,评分级别采用秩和检验。P<0.05 为差异有统计学意义。
2 结果
2.1 术后骨折愈合时间及并发症比较
实验组骨折愈合时间(101.63±14.07) d,小于对照组(130.60±26.58) d,P<0.01,差异有显著统计学意义(表1)。实验组所有患者术后切口均愈合良好、无感染;无内固定装置松动、移位、断裂等情况,未出现肱骨头坏死、骨折延迟愈合及不愈合。对照组术后共有6 例出现并发症:1 例术口感染、1 例肱骨头坏死、2 例延迟愈合、1 例螺钉松动、1 例内植物远端再发骨折。实验组典型病例见(图1)。
表1 两组患者骨折愈合时间及并发症比较[(),n]Tab.1 The comparison of healing time of fracture and complications between the two groups [(),n]
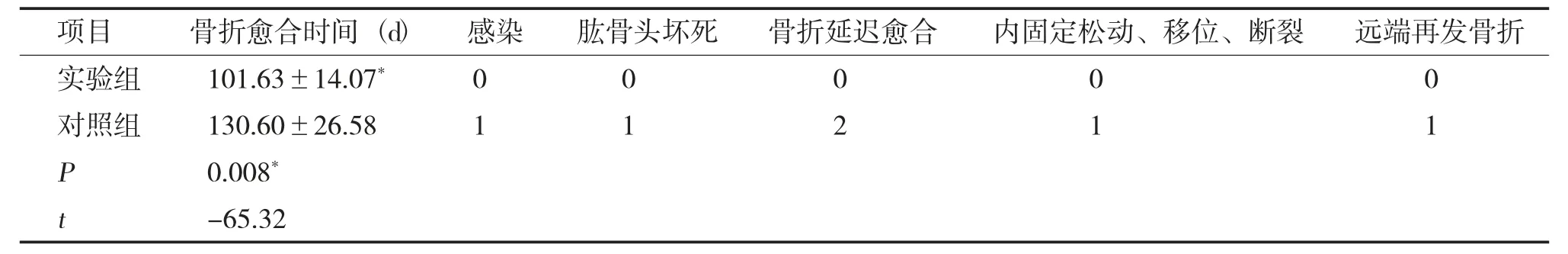
表1 两组患者骨折愈合时间及并发症比较[(),n]Tab.1 The comparison of healing time of fracture and complications between the two groups [(),n]
与对照组比较,*P <0.05。
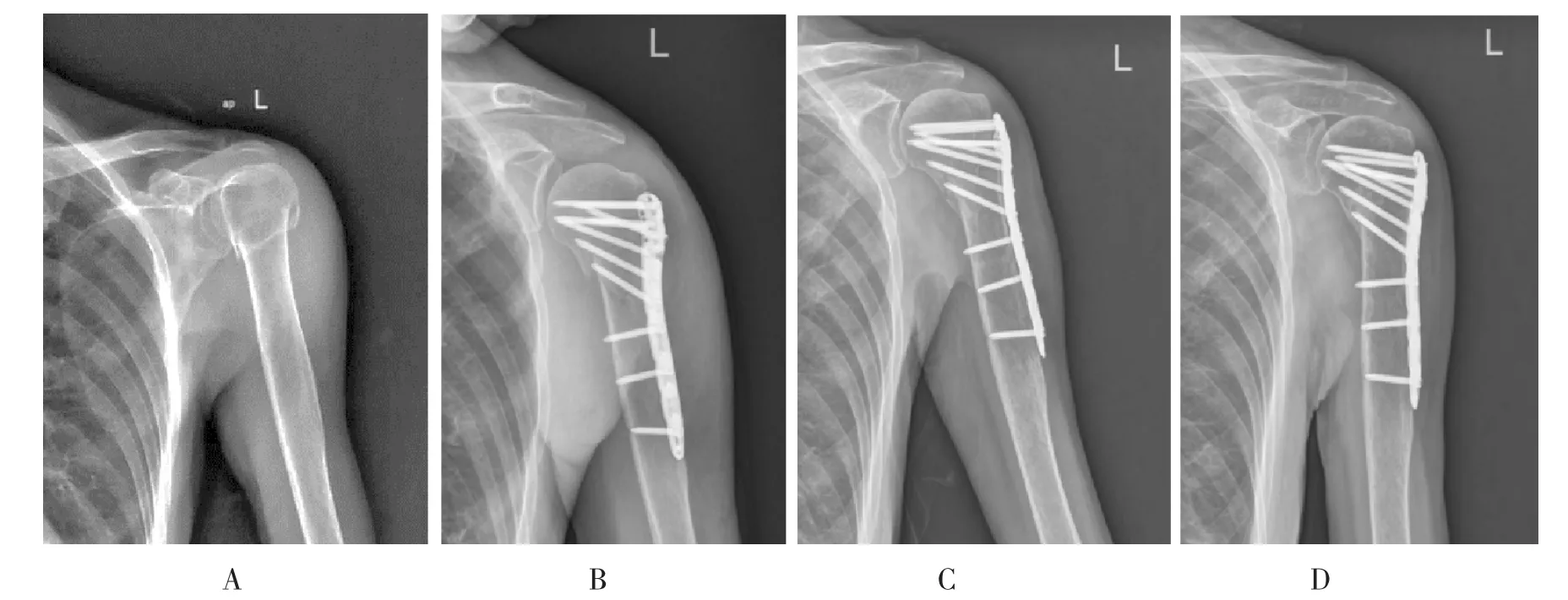
图1 典型病例,左肱骨近端粉碎骨析(neer 分弄:三部分骨析)Fig.1 Typical case:female,81 years,Comminuted frac ture of the left proximal humerus (neer classification:three-part fracture)
2.2 术后6 月肩关节功能比较
术后6 月,实验组肩关节Neer 评分为(86.70±6.29) 分,高于对照组(81.32±7.79) 分,两组Neer 评分及优良率差异均有统计学意义(P<0.01),见表2,实验组均优于对照组。
2.3 血清25OHD 水平比较
两组血清25OHD 水平治疗前差异无统计学意义(P>0.05),治疗后6 周、12 周、24 周均有统计学差异(P<0.01),实验组经补充Vit D2后前后比较均有统计学意义(P<0.01),血清25OHD 水平显著提升且明显高于对照组(见表3)。
3 讨论
骨质疏松性肱骨近端脆性骨折在临床上多见,老年人群往往合并严重骨质疏松及较多的基础疾病,平衡及认知能力下降,处理较为困难。为减少卧床时间并预防相关并发症(如:肺部感染、骨折畸形愈合、肱骨头坏死、骨折不愈合,肩关节僵硬),尽早开始功能锻炼;对移位明显、稳定性差的肱骨近端骨折建议手术治疗。手术的目的为恢复无痛性、良好的肩关节功能。但由于老年骨质疏松患者肱骨头中央和肱骨颈的骨小梁稀少,骨骼强度极低,导致内固定螺钉把持力不够,术后出现内固定物松动、移位、再次骨折、骨折愈合缓慢风险较高,从而给早期康复及功能锻炼带来较大困难。目前外科手术切开复位内固定治疗老年肱骨近端骨质疏松性骨折作为一种积极有效的手段已广泛应用于临床中,经充分的术前评估及准备,绝大多数患者均能耐受手术。老年骨质疏松性骨折患者,选择切开复位、牢固的内固定及尽可能的解剖复位,对术后骨折愈合和肩关节功能锻炼十分重要。目前仍然没有证据表明肩关节置换、髓内钉、锁定钢板哪一种更有优势[7-9]。Seide K 等[10]的生物力学研究表明,锁定钢板比普通钢板具有更好的抗旋转、防止螺钉拔出作用,更能稳定的支撑和把持骨折块,固定更加牢靠,更有利于患者肩关节功能的恢复[11]。此类病人如果在外科手术处理骨折后,能够积极、规范抗骨质疏松治疗,则可有效改善骨质质量,对骨折愈合起到积极作用,改善预后[12]。近年来,国内有学者报道使用抗骨质疏松的甲状旁腺激素、降钙素等药物辅助治疗老年肱骨近端骨质疏松性骨折患者,均在不同程度上缩短了骨折愈合时限,取得良好的临床效果[13-14]。
表2 两组术后6 月肩关节功能Neer 评分及优良率比较[(),n]Tab.2 The comparison of two groups'Neer score and excellent rate of shoulder joint in the postoperative 6th month [(),n]
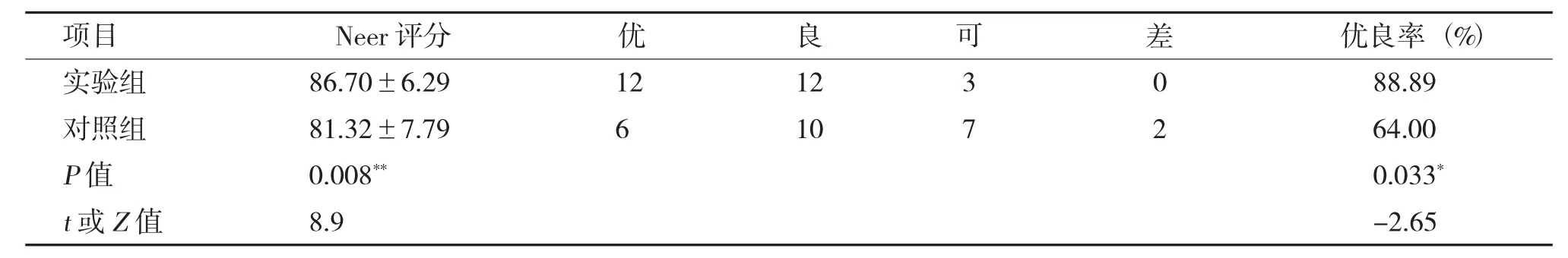
表2 两组术后6 月肩关节功能Neer 评分及优良率比较[(),n]Tab.2 The comparison of two groups'Neer score and excellent rate of shoulder joint in the postoperative 6th month [(),n]
与对照组比较,*P <0.05,**P <0.01。
表3 两组血清25OHD 水平治疗前后比较[(),μg/L]Tab.3 The comparison of serum 25OHD level before and after treatment [(),μg/L]
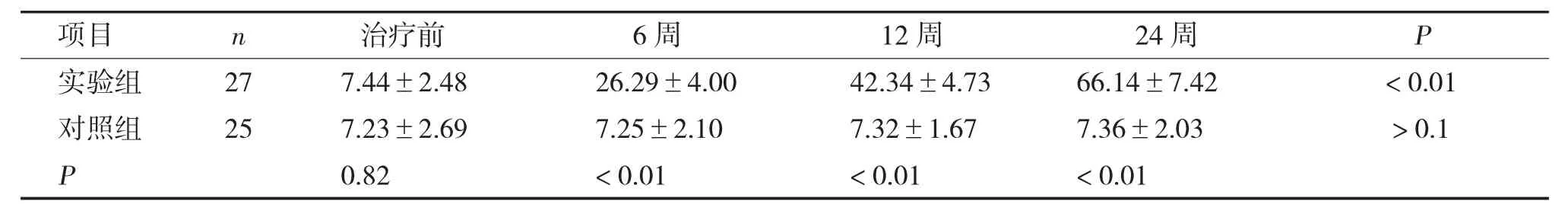
表3 两组血清25OHD 水平治疗前后比较[(),μg/L]Tab.3 The comparison of serum 25OHD level before and after treatment [(),μg/L]
老年骨质疏松患者普遍存在维生素D 缺乏及不同程度的营养代谢性疾病,钙质吸收能力低下,同时骨钙储备不足,一旦发生脆性骨折,骨折愈合过程中新骨形成及骨痂塑形期将延长,最终影响骨折愈合。维生素D 是一种脂溶性物质,通过阳光照射皮肤而产生,也被称为“阳光素”,作为调控骨代谢的重要激素,能促进肠钙、磷的摄取、吸收和破骨细胞性骨吸收,对调节矿物质稳态和骨骼健康有重要作用[15]。Pourfeizi H H 等[16]一项病例对照研究发现,骨折不愈合患者的血清维生素D浓度都很低。Doetsch A M 等[17]在一项平均年龄为78 岁的女性肱骨近端骨折患者的随机对照试验中,发现在补充维生素D 和钙6 周后对骨痂形成具有积极作用。本研究共纳入52 例老年肱骨近端骨质疏松性骨折患者作为研究对象,所有患者均行锁定钢板内固定治疗;实验组术后连续7 日肌肉注射维生素D2 40 万U/d,补充维生素D。术后定期随访两组患者肩关节功能Neer 评分、骨折愈合时间、血清25OHD 水平及术后并发症等情况。结果显示,随着实验组维生素D 水平的提升,骨折愈合时间(101.63±14.07) d,明显短于对照组(130.60±26.58) d,肩关节功能Neer 评分亦优于对照组,且未出现并发症。这表明,维生素D2 对老年肱骨近端骨质疏松性骨折患者锁定钢板内固定术后的治疗安全有效,能够促进骨折愈合和肩关节功能恢复,减少术后并发症。
Robert P Heaney 研究[18]指出:血清25OHD 水平每提升10 ng/mL,钙吸收率增加约12%;达到32 ng/mL,钙吸收率约38%,为最高阈值;维生素D 缺乏易患骨质软化症、骨量减少甚至骨质疏松症;因此血清25OHD 大于30 ng/mL 对骨骼健康具有重要意义。维生素D 通过作用于炎症细胞、细胞因子、成骨细胞、破骨细胞及促进骨矿化过程,在细胞水平参与了骨折愈合的各个阶段,但目前的研究数据尚难于阐明其具体作用机制[19],关于维生素D 缺乏的补充方法,以及其应用在骨质疏松骨折患者治疗影响的报道较少,并且现有的研究结果未能得出一致方案[20]。本研究通过连续术后7日肌肉注射维生素D2 注射液,实验组所有患者在12 周时血清25OHD 水平均大于30 ng/mL,达到(42.344.73) ng/mL,结合实验组骨折愈合时间(101.63±14.07) d,证明其对骨折愈合有明显促进作用。但血清25OHD 在何种水平能使这一作用最大化仍需进一步探索。此外,维生素D 还能降低多种炎症因子、前列腺素E2 释放所介导的炎症反应和T 细胞应答反应,从而缓解疼痛[21],这可能也是实验组术后肩关节功能恢复良好的一个因素。
综上所述,本研究结果表明,老年肱骨近端骨质疏松性骨折患者外科手术术后在补充钙剂的同时,辅助应用维生素D2 能加快骨折愈合,更利于肩关节功能恢复,值得临床进一步推广应用。

