瘢痕子宫孕妇阴道试产对母儿结局的影响
肖 敏 陶瑞雪 张 燕
随着我国二孩政策的实施,剖宫产术后再次妊娠的孕妇逐渐增多。对于瘢痕子宫再次妊娠,孕妇存在先兆子宫破裂以及子宫破裂的风险,这在一定程度上影响孕妇对阴道分娩的信心以及分娩方式的选择。目前,在我国大部分医疗机构,瘢痕子宫是最常见的剖宫产原因之一,一些地区剖宫产率甚至高达80%,瘢痕子宫产妇分娩方式已成为降低剖宫产率的一大难题[1]。瘢痕子宫阴道试产是有效降低剖宫产率的重要手段之一,合理选择分娩方式,已成为当前产科研究的热点。本研究回顾性分析瘢痕子宫符合阴道试产条件孕妇的临床资料,分析不同分娩方式对孕妇及新生儿分娩结局的影响。
1 资料与方法
1.1 一般资料 收集2017年1月至2018年12月在合肥市第一人民医院产科产检并分娩的瘢痕子宫再妊娠孕妇,结合自身情况以及医生充分评估,排除试产禁忌,按实际分娩结果分组,80例行剖宫产手术(剖宫产组) ,68例阴道分娩( 阴道分娩组),12例瘢痕子宫因阴道试产失败(试产失败组)急诊行子宫下段剖宫产术,选取同期住院的初产妇阴道分娩者40例作为对照组。
参照《2016 年剖宫产术后再次妊娠阴道分娩管理的专家共识》[2]瘢痕子宫阴道试产适应证为:孕妇及家属有阴道分娩意愿;产妇既往有1次子宫下段横切口剖宫产史,且前次剖宫产手术顺利,无切口感染,无延撕;距离上次手术时间间隔≥2年;不存在前次剖宫产指征,也未出现新的剖宫产指征;孕期超声提示子宫下段前壁肌层回声连续,全层厚度> 2 mm,无胎盘附着;胎儿头位;胎儿预估体质量<4 000 g;详细告知孕妇及家属阴道分娩的风险以及优点,明确表示行阴道分娩的意愿后需签订知情同意书。排除标准:已有2次及以上子宫手术史;子宫下段纵切口或T形切口;前次剖宫产术为古典式剖宫产术;既往有子宫破裂病史;超声提示子宫下段瘢痕肌层连续性中断,胎盘附着于子宫瘢痕处。
1.2 产房试产管理 所有瘢痕子宫孕妇入院均做好常规备血、急诊手术等抢救准备。在产房试产过程中密切观察孕妇的生命体征,持续监测胎心,观察产程及子宫下段瘢痕处有无压痛,产程中一旦发生先兆子宫破裂或子宫破裂征兆,立即行急诊剖宫产。产程进展过程中,如有异常及时终止妊娠。产后检查子宫前壁下段瘢痕的连续性。
1.3 方法 收集所有孕产妇的基本资料以及距上次剖宫产时间间隔、产时出血量、产后24 h出血量、瘢痕厚度、总产程时间、产后住院时间、新生儿体质量,以及出生时1 min Apgar评分和5 min Apgar评分。

2 结果
2.1 阴道分娩组与试产失败组孕妇临床资料以及母婴结局的分析 80例瘢痕子宫选择阴道试产,68例经阴道试产成功,12例因试产失败急诊行子宫下段剖宫产术,试产成功率为85%。阴道分娩组与试产失败组相比,孕妇体质量、体质量指数(body mass index,BMI)、距上次剖宫产时间、新生儿体质量、产时出血量、产后24 h出血量差异均有统计学意义(P<0.05),而孕妇的年龄、孕次、产次、瘢痕厚度、新生儿1 min Apgar评分、5 min Apgar评分差异均无统计学意义(P>0.05)。见表1。
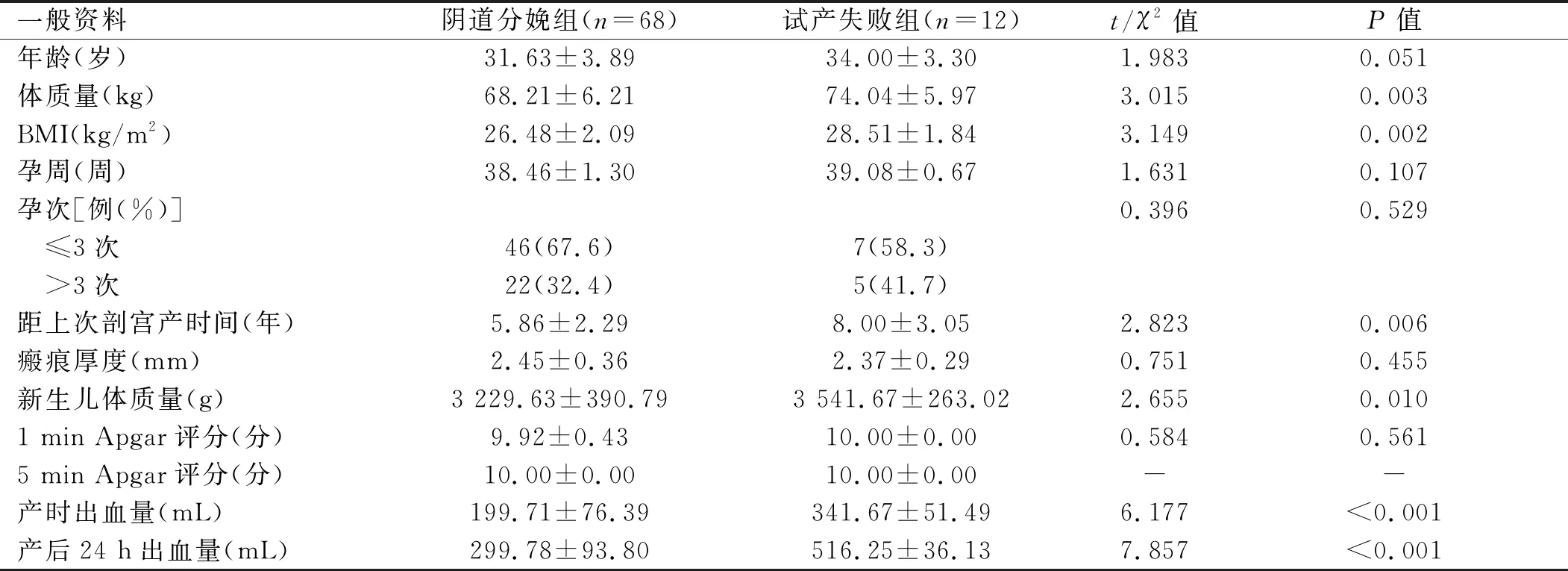
表1 阴道分娩组与试产失败组临床资料比较
2.2 阴道分娩组与剖宫产组产妇一般资料以及母婴结局的分析 阴道分娩组体质量、BMI、孕周、距上次剖宫产时间、新生儿体质量、产后出血量、产后住院时间均小于剖宫产组,差异有统计学意义(P<0.05),孕妇年龄、孕次、产次、瘢痕厚度、新生儿Apgar评分差异均无统计学意义(P>0.05)。见表2。
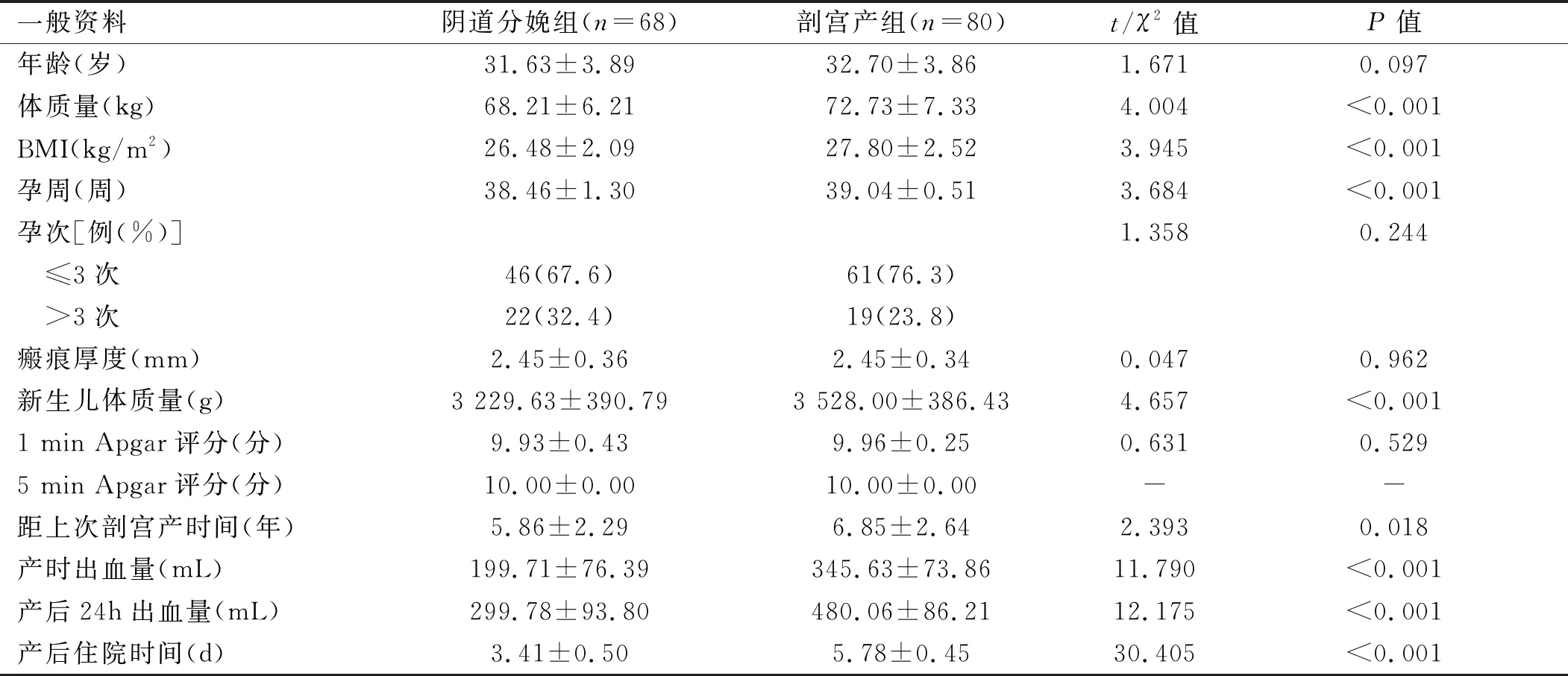
表2 阴道分娩组与剖宫产组临床资料比较
2.3 阴道分娩组与对照组产妇一般资料以及母婴结局的分析 阴道分娩组与对照组相比,年龄、孕周、总产程相比,差异有统计学意义(P<0.05);孕次、产次、BMI、新生儿体质量、产后出血、产时出血、Apgar评分差异均无统计学意义(P>0.05)。见表3。
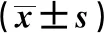
表3 阴道分娩组组与对照组产妇一般资料的比较
3 讨论
随着人们医疗观念的改变,产科医疗技术和操作水平的不断提高,我国剖宫产率一直处于较高的水平[3-4]。近年来,随着二胎政策的开放,瘢痕子宫再次妊娠的孕妇越来越多,对于这些孕妇再次妊娠选择合适的分娩方式尤为重要,特别是针对剖宫产术后再次妊娠的孕妇有阴道试产要求时,临床医生如何通过孕期监测和产时评估,降低阴道分娩过程中的风险和并发症,是目前产科面临瘢痕子宫阴道分娩的棘手问题。
在本研究中,瘢痕子宫孕妇阴道分娩成功68例,成功率85%(68/80),这与国内相关报道研究一致[5-7]。本研究中阴道分娩成功率高,可能与孕期重视体质量管理、胎儿体质量控制以及孕期超声系统全面排查有关。孕期超声检查子宫瘢痕处肌层的厚度及连续性,有助于判断子宫破裂的风险,同时了解瘢痕与胎盘位置,为临床提供是否具备阴道分娩条件。但目前各家医院关于瘢痕厚度的测量无统一的标准,测量的厚度包括子宫全层和肌层。据相关文献[8-9]报道,子宫下段全层厚度和肌层厚度的界值分别为2.0~3.5 mm及1.4~2.0 mm。根据我院相关临床资料,以超声确定子宫下段瘢痕厚度为2.0 mm,以及瘢痕肌层连续完整性作为阴道试产初步条件。本研究显示,距上次剖宫产时间对阴道分娩成功也存在影响。国外专家[10]认为,2次分娩剖宫产时间间隔超过18个月是安全的。其原因可能为,剖宫产术后1年妊娠者,子宫切口处肌层肉芽组织和纤维组织处于增长时期,子宫切口瘢痕处肌层的愈合程度达最佳是术后2~3年,随着时间的增加,瘢痕肌层的弹性程度越来越差。但本研究显示,阴道分娩组与剖宫产组相比,距上次剖宫产时间短于6年有利于阴道分娩,这与相关报道存在一定的差异,可能与本研究的样本量小有关。
本研究结果显示,剖宫产组和试产失败组产时以及分娩后24 h出血量明显高于阴道分娩组(P<0.05)。阴道分娩可以降低瘢痕子宫孕妇再次剖宫产的概率,减少了瘢痕子宫孕妇再次手术的创伤,减少了产时产后出血量以及手术创伤给产妇带来的近远期风险及并发症。阴道分娩组与剖宫产组和阴道试产失败组产妇相比,孕周、新生儿体质量、产后出血量、产后平均住院时间明显降低(P<0.05),但在新生儿1 min和5 min Apgar评分未见明显异常(P>0.05)。试产失败组与剖宫产组相比新生儿体质量、产后出血量、产后24 h出血量以及新生儿Apgar评分,未见明显差异(P>0.05),因而即使试产失败并不引起新生儿窒息等风险。阴道分娩能显著降低瘢痕子宫孕妇的产时及产后24 h出血量、缩短产后住院时间,利于产妇产后身体恢复,利于母乳喂养。即使阴道试产失败也并未增加产后出血以及术后并发症的风险,这与国内相关报道[11]一致。通过上述研究发现,新生儿出生体质量影响阴道分娩的成功,较低的出生体质量有更大的机会获得阴道分娩成功,这与相关文献[12]报道一致。本研究还发现瘢痕子宫孕产妇再次妊娠分娩的危险因素是BMI、距上次剖宫产时间、新生儿体质量。因此,瘢痕子宫孕妇再次妊娠选择分娩方式时,要慎重考虑孕妇的 BMI、距上次剖宫产时间、新生儿体质量,再结合其他因素给出合适的建议和指导。
瘢痕子宫孕妇若无既往阴道分娩史,即相当于初产妇。本研究中瘢痕子宫产妇总产程时间与对照组相比,明显少于正常对照组,这与国外文献[13]报道一致。但产后出血量以及产后24 h出血量与对照组相比无明显差异。对于瘢痕子宫阴道试产者,在阴道试产过程中给予充分关心、增强信心,提高阴道试产的成功率。
综上所述,对于瘢痕子宫再次妊娠的孕妇选择阴道分娩的关键问题,是提高阴道试产的成功率和降低产时以及产后母儿的风险和并发症,这要求瘢痕子宫孕妇在孕期合理控制体质量,控制BMI以及胎儿体质量,缩短距上次剖宫产时间。临床医师严格掌握阴道分娩的适应证和禁忌证,对能否经阴道分娩作出较准确的判断。在瘢痕子宫孕妇试产的过程中,需严密观察孕产妇的各项生命体征,做好急诊抢救准备工作。

