中性粒细胞/淋巴细胞比值与血小板/淋巴细胞比值对乳腺癌复发转移的预测价值及乳腺癌预后影响因素研究
胡赟宏,王铮元,崔嵘嵘,许 诚,林晓燕
·论著·
中性粒细胞/淋巴细胞比值与血小板/淋巴细胞比值对乳腺癌复发转移的预测价值及乳腺癌预后影响因素研究
胡赟宏,王铮元,崔嵘嵘,许 诚,林晓燕
目的评价中性粒细胞/淋巴细胞比值(NLR)和血小板/淋巴细胞比值(PLR)预测乳腺癌复发转移的临床价值,探讨乳腺癌患者预后的影响因素。方法回顾性分析2007—2010年在同济大学附属杨浦医院接受手术治疗的154例原发性浸润性乳腺癌患者(病例组)的临床资料,分析术前NLR和PLR与不同临床特征的关系,绘制NLR和PLR预测乳腺癌复发转移的ROC曲线,采用Kaplan-Meier法绘制患者生存曲线,采用Cox回归模型对乳腺癌患者预后影响因素进行分析。选择同期行良性乳腺手术的患者45例作为对照组。 结果病例组患者中位随访时间80个月,共15例患者死亡,19例发生复发转移。病例组术前外周血NLR、PLR明显高于对照组(P<0.05)。病例组不同病理类型和有无淋巴结转移患者NLR比较,差异均有统计学意义(P<0.05)。病例组不同年龄和有无淋巴结转移患者PLR比较,差异均有统计学意义(P<0.05)。 NLR预测乳腺癌复发转移的临界值为2.56,灵敏度和特异度分别为55.4%和86.5%,ROC曲线下面积0.738〔95%CI(0.657,0.818)〕;PLR预测乳腺癌复发转移的临界值为123.85,灵敏度和特异度分别为67.7%和58.4%,ROC曲线下面积为0.651〔95%CI(0.563,0.738)〕。淋巴结转移与无淋巴结转移患者无病生存曲线和总生存曲线比较,差异有统计学意义(P<0.05)。Cox回归模型分析结果显示NLR、PLR对乳腺癌患者复发转移情况、生存情况的影响均无统计学意义(P>0.05),术中淋巴结转移情况是乳腺癌患者生存情况的独立影响因素(P<0.05)。结论术前NLR、PLR可预测早期乳腺癌复发转移情况,但NLR和PLR不能作为预测乳腺癌复发转移和预后的有效指标。
乳腺肿瘤;复发;中性粒细胞/淋巴细胞比值;血小板/淋巴细胞比值;预后
胡赟宏,王铮元,崔嵘嵘,等.中性粒细胞/淋巴细胞比值与血小板/淋巴细胞比值对乳腺癌复发转移的预测价值及乳腺癌预后影响因素研究[J].中国全科医学,2016,19(30):3657-3661.[www.chinagp.net]
HU Y H,WANG Z Y,CUI R R,et al.Predictive value of neutrophil-to-lymphocyte ratio and platelet-to-lymphocyte ratio on recurrence and metastasis of breast cancer and influencing factors of breast cancer prognosis[J].Chinese General Practice,2016,19(30):3657-3661.
近年研究发现,中性粒细胞/淋巴细胞比值(NLR)、血小板/淋巴细胞比值(PLR)与鼻咽癌、胰腺癌、肠癌、卵巢癌等多种实体瘤患者的预后相关[1],而在乳腺癌方面也仅有少量研究探讨了NLR、PLR等对乳腺癌患者预后的影响[2-4],但最终结论仍不十分明确,NLR、PLR对乳腺癌预后判断的临界值以及临床应用价值尚存在争议。本研究旨在探讨NLR、PLR对乳腺癌患者复发转移的预测价值,并分析其与乳腺癌临床特征的关系,进一步探讨乳腺癌患者预后的影响因素。
1 资料与方法
1.1研究对象选取2007—2010年在同济大学附属杨浦医院接受手术治疗的197例经病理检查证实为原发性浸润性乳腺癌的患者为研究对象,手术方式为乳腺癌改良根治术或保乳术,患者均行腋淋巴结清扫术,术后完成标准的辅助治疗。排除标准:术前行新辅助治疗和晚期转移患者;70岁以上患者;患有严重糖尿病、冠心病、心力衰竭、高血压、慢性肾炎、甲状腺功能异常患者。根据排除标准,最终154例患者(病例组)纳入研究,其中浸润性导管癌135例(87.7%),浸润性小叶癌19例(12.3%)。发病年龄26~69岁,平均发病年龄(52.4±7.7)岁。患者均有完整的出院后回访或电话随访资料。
选择同期行良性乳腺手术的患者45例作为对照组,术后病理检查均为纤维腺瘤;排除伴有乳腺囊肿、导管内乳头状瘤的患者。发病年龄35~56岁,平均发病年龄(48.5±6.1)岁。
1.2外周血采集病例组和对照组患者均于术前1周内进行外周血采集。采血当天无发热等临床感染征象(白细胞计数和中性粒细胞分数均在参考范围内)。外周血NLR由中性粒细胞计数/淋巴细胞计数获得;外周血PLR由血小板计数/淋巴细胞计数获得。
1.3临床病理资料乳腺组织标本均采用40%甲醛溶液固定、石蜡包埋,按照标准的程序完成免疫组化染色和分析。记录肿瘤的病理类型、肿瘤大小、组织学分级、术中淋巴结转移情况以及复发转移情况。
本文创新点:
(1)本研究结果认为,中性粒细胞/淋巴细胞比值(NLR)、血小板/淋巴细胞比值(PLR)有助于乳腺良恶性病变的判断,未发现NLR、PLR对预后有预测作用,但关于NLR、PLR对预后判断的价值提出了的新思路和看法。(2)提出NLR对乳腺癌复发转移有预测价值,具有一定临床应用可行性,有助于进一步研究探索。
1.4病例组随访病例组随访时间从手术日至2015年12月,总生存期(OS)指从术后第1天至死亡日期、失访患者的末次联系日期或随访截止日期的时间,无病生存期(DFS)指从术后第1天至出现首次复发转移的时间。根据美国癌症分期联合委员会(AJCC)临床TNM标准分期[5],复发转移定义为随访中发生局部复发(胸壁、腋下和锁骨上的复发)或远处转移(指转移至骨、肺、肝、脑等)的患者。局部复发患者根据病灶切除或穿刺病理检查证实;远处转移主要依据影像学检查(CT、MRI)结合核医学骨扫描以及患者随访期间转移病灶情况综合判定。
1.5统计学方法采用SPSS 19.0统计学软件进行数据分析。服从正态分布的计量资料,两组间比较采用两独立样本t检验,多组间比较采用单因素方差分析。绘制NLR、PLR预测乳腺癌复发转移的ROC曲线,结合灵敏度和特异度,以约登指数最大时的值为临界值。采用Kaplan-Meier法绘制患者无病生存曲线和总生存曲线,采用Log-rank检验进行比较。采用Cox回归模型分析乳腺癌复发转移情况、生存情况的影响因素。所有统计采用双侧概率检验,以P<0.05为差异有统计学意义。
2 结果
2.1病例组随访结果病例组患者随访时间为18~98个月,中位随访时间80个月。共15例患者死亡,19例发生复发转移,其中局部复发2例,17例远处转移患者中首次转移部位分别是骨和软组织转移8例、肺转移5例、肝转移3例、脑转移1例。
2.2对照组与病例组外周血NLR、PLR比较病例组NLR为(2.14±0.89),对照组NLR为(1.44±0.52),差异有统计学意义(t=-4.978,P<0.05)。病例组PLR为(139.90±71.25),对照组PLR为(103.45±31.13),差异有统计学意义(t=-3.336,P<0.05)。
2.3病例组不同临床病理特征患者NLR、PLR比较病例组不同病理类型和术中淋巴结转移情况患者的NLR比较,差异有统计学意义(P<0.05)。病例组不同年龄和术中淋巴结转移情况患者的PLR比较,差异有统计学意义(P<0.05,见表1)。
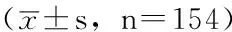
Table1ComparisonofNLR,PLRindifferentclinicalcharacteristicsbreastcancerpatients

项目例数NLRt(F)值P值PLRt(F)值P值年龄(岁)1.3570.1772.0460.042 <55922.30±0.95150.28±84.47 ≥55622.10±0.85126.60±41.46病理类型-4.327<0.05-1.3910.178 浸润性导管癌1352.10±0.86137.68±70.63 浸润性小叶癌193.04±0.89162.49±73.06肿瘤大小(cm)-0.8670.387-1.2590.210 <2872.16±0.91134.42±51.07 ≥2672.29±0.92148.95±90.67组织学分级b1.098a0.3360.757a0.685 Ⅰ级51.88±0.41133.65±36.42 Ⅱ级1182.28±0.97143.69±74.46 Ⅲ级282.06±0.70130.59±63.03术中淋巴结转移情况-5.429<0.05-2.9450.004 无转移891.91±0.74125.62±51.82 有转移652.65±0.96161.45±87.53复发转移情况-0.9590.346-0.5710.573 无复发转移1352.20±0.93139.65±72.51 复发转移192.39±0.78148.50±61.91生存情况-0.1890.852-0.2370.815 存活1392.22±0.94140.33±72.02 死亡152.25±0.68144.55±64.80
注:a为F值;b表示缺失3例;NLR=中性粒细胞/淋巴细胞比值,PLR=血小板/淋巴细胞比值
2.4NLR、PLR预测乳腺癌复发转移的临床价值NLR预测乳腺癌复发转移的临界值为2.56,灵敏度和特异度分别为55.4%和86.5%,ROC曲线下面积为0.738〔95%CI(0.657,0.818)〕;PLR预测乳腺癌复发转移的临界值为123.85,灵敏度和特异度分别为67.7%和58.4%,ROC曲线下面积为0.651〔95%CI(0.563,0.738),见图1〕。
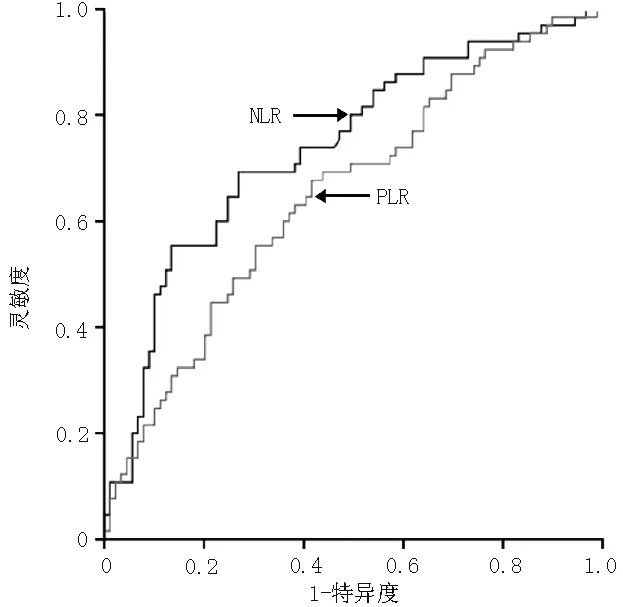
2.5乳腺癌生存曲线与预后影响因素分析淋巴结转移患者与无淋巴结转移患者无病生存曲线和总生存曲线比较,差异有统计学意义(χ2值分别为5.910、8.758,P值分别0.015、0.003,见图2、3)。
注:NLR=中性粒细胞/淋巴细胞比值,PLR=血小板/淋巴细胞比值
图1NLR、PLR预测乳腺癌复发转移的ROC曲线
Figure 1ROC curves of NLR and PLR in predicting recurrence and metastasis of breast cancer
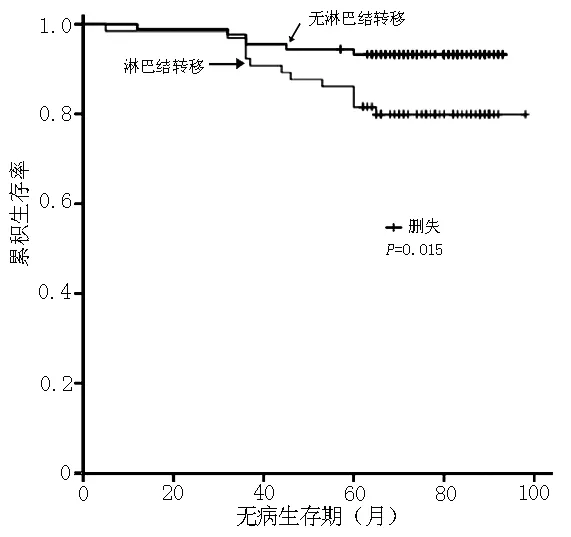
图2无淋巴结转移和淋巴结转移乳腺癌患者无病生存曲线比较
Figure 2Comparison of disease free survival curve between patients with metastatic breast cancer without lymph node metastasis and lymph node metastasis
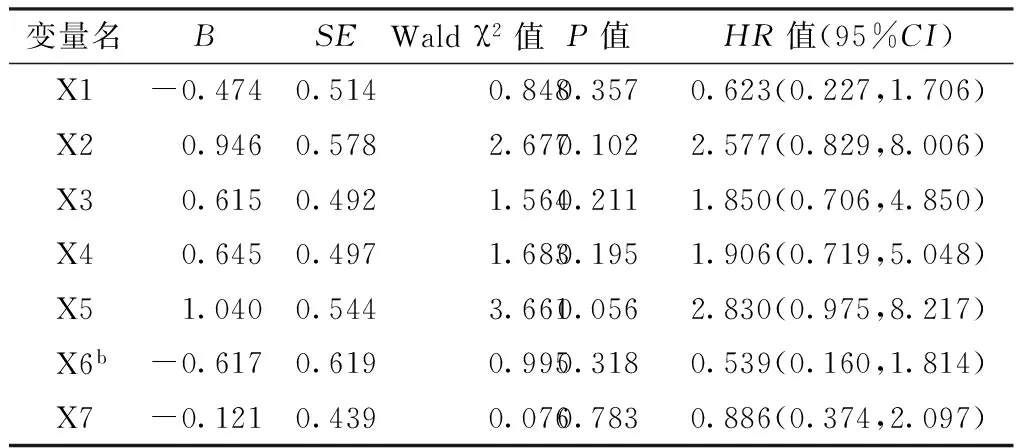
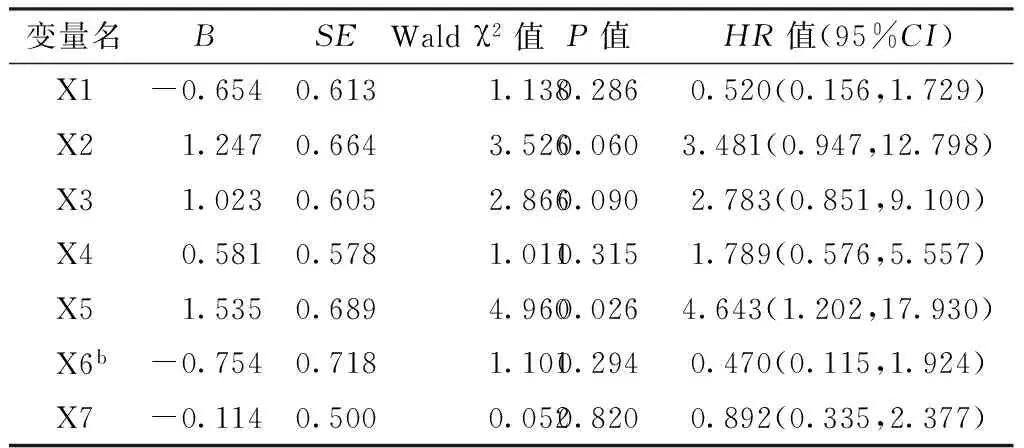
根据亚洲乳腺癌人群相关研究所报道的临界值并结合本研究数据,将NLR分别以2.57、3.00和3.30[2-3]为临界值进行预后分析。以不同临床特征为自变量,以乳腺癌患者的复发转移情况、生存情况为因变量(赋值见表2),进行Cox回归模型分析,结果显示,各项临床特征对乳腺癌患者复发转移情况的影响均无统计学意义(P>0.05,见表3),术中淋巴结转移情况是乳腺癌患者生存情况的影响因素(P<0.05,见表4)。
图3无淋巴结转移和淋巴结转移乳腺癌患者总生存曲线比较
Figure 3Comparison of overall survival curves between patients with metastatic breast cancer without lymph node metastasis and lymph node metastasis
表2乳腺癌患者复发转移情况、生存情况影响因素的Cox回归模型分析变量赋值
Table 2Variable assignment of Cox regression analysis on influencing factors for recurrence and metastasis,survival condition of patients with breast cancer

因素变量名赋值年龄(岁)X1<55=1,≥55=2病理类型X2浸润性导管癌=1,浸润性小叶癌=2肿瘤大小(cm)X3<2=1,≥2=2组织学分级X4Ⅰ级=1,Ⅱ级=2,Ⅲ级=3术中淋巴结转移情况X5无淋巴结转移=0,淋巴结转移=1NLRX6a<2.57=1,≥2.57=2X6b<3.00=1,≥3.00=2X6c<3.30=1,≥3.30=2PLRX7<150.00=1,150.00~300.00=2,>300.00=3复发转移情况Y1无复发转移=0,复发转移=1生存情况Y2存活=0,死亡=1
表3乳腺癌患者复发转移情况影响因素的Cox回归模型分析
Table 3Cox regression analysis on influencing factors for recurrence and metastasis of patients with breast cancer
变量名BSEWaldχ2值P值HR值(95%CI)X1-0.4740.5140.8480.3570.623(0.227,1.706)X20.9460.5782.6770.1022.577(0.829,8.006)X30.6150.4921.5640.2111.850(0.706,4.850)X40.6450.4971.6830.1951.906(0.719,5.048)X51.0400.5443.6610.0562.830(0.975,8.217)X6b-0.6170.6190.9950.3180.539(0.160,1.814)X7-0.1210.4390.0760.7830.886(0.374,2.097)
表4乳腺癌患者生存情况影响因素的Cox回归模型分析
Table 4Cox regression analysis on influencing factors for survical condition of patients with breast cancer
变量名BSEWaldχ2值P值HR值(95%CI)X1-0.6540.6131.1380.2860.520(0.156,1.729)X21.2470.6643.5260.0603.481(0.947,12.798)X31.0230.6052.8660.0902.783(0.851,9.100)X40.5810.5781.0110.3151.789(0.576,5.557)X51.5350.6894.9600.0264.643(1.202,17.930)X6b-0.7540.7181.1010.2940.470(0.115,1.924)X7-0.1140.5000.0520.8200.892(0.335,2.377)
3 讨论
近年研究发现,NLR、PLR与实体瘤预后相关,但目前对相关机制了解较少,其中一个潜在机制可能为升高的NLR与炎性反应相关。相关研究显示,肿瘤浸润淋巴细胞的增多与肿瘤患者较好的细胞毒治疗反应以及更好的预后相关[4-5],提示淋巴细胞在肿瘤治疗和预后中有重要作用。
NLR、PLR在临床中获取简便,不额外增加检测费用,临床可操作性强。但NLR、PLR预测预后的临界值在不同的研究中不尽相同,确定临界值的方法也不一致。本研究的目的一方面是验证NLR、PLR是否与乳腺癌预后相关,另一方面通过分析其与乳腺癌临床特征的关系,进一步探讨临床应用的可行性。
3.1外周血NLR、PLR在乳腺良恶性病变中的差异本研究病例组较对照组NLR、PLR明显升高,提示这两个指标有助于乳腺良恶性病变的判断。NLR、PLR本身所受到的干扰因素较多,如高血压、冠心病、肾脏疾病、周围血管疾病、糖尿病、高胆固醇等代谢性疾病,甚至吸烟、饮酒也会干扰结果的检测,所以目前NLR、PLR用于乳腺癌良恶性判断的临界值尚不确定,临床工作中仍然需要依靠传统的影像学诊断以及最终的病理活
检作为诊断金标准。为了避免干扰结果,本研究对照组排除了乳腺囊肿、导管内乳头状瘤。
3.2NLR、PLR仅与乳腺癌部分临床特征相关本研究分析了NLR、PLR与乳腺癌患者不同临床特征的关系,结果显示NLR、PLR在无淋巴结转移和淋巴结转移患者间有明显差异,NLR在浸润性导管癌和浸润性小叶癌患者间也有明显差异。相关研究发现NLR可能与乳腺癌不同的分子分型相关[2],但本研究仅观察到了NLR、PLR与乳腺癌术中淋巴结转移情况相关,并未发现NLR、PLR与其他乳腺癌相关临床特征的关系,所以还需更大样本量的研究予以证实。
3.3NLR、PLR预测复发转移的价值肿瘤的微环境在肿瘤的发生、发展、复发、转移过程中发挥着重要的作用,其中免疫细胞与原发肿瘤之间的炎性反应在其中扮演着重要角色。肿瘤相关中性粒细胞(tumor-associated neutrophils,TANs)分泌多种蛋白酶(如中性粒细胞弹性蛋白酶、基质金属蛋白酶等)、活性氧及细胞因子(如白介素-1、白介素-12、肿瘤坏死因子 等),在肿瘤生长、转移、血管形成和免疫调节方面发挥重要的作用。最近有研究显示NLR、PLR可以反映肿瘤的复发状况,认为具有一定临床应用价值[6]。虽然本研究也观察到了NLR、PLR与淋巴结转移的关系,并确定NLR预测复发转移的临界值为2.56,PLR预测复发转移的临界值为123.85,但前者的ROC曲线下面积为0.738,后者为0.651,所以尚不能作为一个较好的预测指标。仍需进一步探索临床应用的可行性。但由于检测方便,将NLR、PLR作为无创检测和预估腋窝淋巴结转移情况的指标进行研究,在临床工作中非常有前景。
3.4NLR、PLR与乳腺癌预后的关系本研究显示,有无淋巴结转移的乳腺癌患者的DFS和OS有明显差异;术中淋巴结转移情况是病例组乳腺癌患者总生存情况的独立影响因素;但未显示NLR、PLR与乳腺癌患者复发转移情况和生存情况相关。
分析目前已发表的文献报道,NLR、PLR预测肿瘤患者预后的临界值不仅在不同肿瘤中有差异,在同一类肿瘤患者中也存在很大出入[1-3,7-8]。本研究NLR均值为(2.14±0.89),根据亚洲乳腺癌人群研究所报道的临界值[2-3]并结合本研究数据,分别以<2.57和≥2.57、<3.00和≥3.00、<3.30和≥3.30为临界值进行预后分析,PLR以<150.00、150.00~300.00、≥300.00为临界值分析预后,结果显示无论是NLR还是PLR均与预后无关。
本研究尽管中位随访时间已达80个月,但近年来乳腺癌全身综合治疗取得显著疗效,即使是局部晚期乳腺癌患者术后5年及10年的DFS和OS均明显提高,所以今后研究中应进一步延长随访时间或扩大样本量,分析NLR等与预后的关系。
总之,笔者认为NLR、PLR在临床中虽然获取简便,不额外增加检测费用,临床可操作性强,但受干扰因素较多,同时其临界值难以达到统一,而现有的指标如雌激素受体(ER)、孕激素受体(PR)、人表皮生长因子受体2(HER-2)、Ki67等仍然是乳腺癌预后预测和治疗决策的有效指标,NLR、PLR在乳腺癌中作为预后预测的指标条件尚不成熟,仅能作为临床有限参考。
作者贡献:胡赟宏、林晓燕进行试验设计与实施、资料收集整理、撰写论文、成文并对文章负责;王铮元、崔嵘嵘进行试验实施、评估、资料收集;许诚负责资料统计分析;林晓燕进行质量控制及审校。
本文无利益冲突。
[1]TEMPLETON A J,MCNAMARA M G,ERUGA B,et al.Prognostic role of neutrophil-to-lymphocyte ratio in solid tumors:a systematic review and meta-analysis[J].J Natl Cancer Inst,2014,106(6):dju124.DOI:10.1093/jnci/dju124.
[2]YAO M,LIU Y,JIN H,et al.Prognostic value of preoperative inflammatory markers in Chinese patients with breast cancer[J].Onco Targets Ther,2014,7:1743-1752.DOI:10.2147/OTT.S69657.
[3]AZAB B,BHATT V R,PHOOKAN J,et al.Usefulness of the neutrophil-to-lymphocyte ratio in predicting shortand long-term mortality in breast cancer patients[J].Ann Surg Oncol,2012,19(1):217-224.
[4]詹妍,王文博,周福祥,等.中性粒细胞/淋巴细胞比值在乳腺癌预后评估中的应用[J].武汉大学学报(医学版),2013,34(3):391-394.
ZHAN Y,WANG W B,ZHOU F X,et al.Application of neutrophil-lymphocyte ratio as a prognostic factor in breast cancer[J].Medical Journal of Wuhan University,2013,34(3):391-394.
[5]EDGE S,BYRD D R,COMPTON C C,et al.AJCC cancer staging manual[M].New York:Springer,2010:663.
[6]LOI S,SIRTAINE N,PIETTE F,et al.Prognostic and predictive value of tumor infiltrating lymphocytes in a phase Ⅲ randomized adjuvant breast cancer trial in node-positive breast cancer comparing the addition of docetaxel to doxorubicin with doxorubicin-based chemotherapy:BIG 02-98[J].J Clin Oncol,2013,31(7):860-867.
[7]WANG K,XU J,ZHANG T,et al.Tumor-infiltrating lymphocytes in breast cancer predict the response to chemotherapy and survival outcome:a meta-analysis[J].Oncotarget,2016.Epub ahead of print.DOI:10.18632/oncotarget.9988.
[8]ERTAS I E,GUNGORDUK K,AKMAN L,et al.Can preoperative neutrophil:lymphocyte and platelet:lymphocyte ratios be used as predictive markers for lymph node metastasis in squamous cell carcinoma of the vulva? [J].Eur J Obstet Gynecol Reprod Biol,2013,171(1):138-142.
(本文编辑:赵跃翠)
Predictive Value of Neutrophil-to-lymphocyte Ratio and Platelet-to-lymphocyte Ratio on Recurrence and Metastasis of Breast Cancer and Influencing Factors on Breast Cancer Prognosis
HUYun-hong,WANGZheng-yuan,CUIRong-rong,XUCheng,LINXiao-yan.
DepartmentofBreastSurgery,YangpuHospital,TongjiUniversity,Shanghai200090,China
Correspondingauthor:LINXiao-yan,DepartmentofBreastSurgery,YangpuHospital,TongjiUniversity,Shanghai200090,China;E-mail:linxiaoyan077@163.com
ObjectiveTo evaluate the clinical value of neutrophil-to-lymphocyte ratio (NLR) and platelet-to-lymphocyte ratio (PLR) in predicting the recurrence and metastasis of breast cancer,and to explore influencing factors of the prognosis of patients with breast cancer.MethodsThe clinical data of 154 patients with primary invasive breast cancer (patients group) who underwent surgery in Yangpu Hospital,Tongji University from 2007 to 2010 were retrospectively analyzed,and the relationship between PLR,NLR and different clinical features before surgery was analyzed,and the ROC curve of NLR and PLR in predicting recurrence and metastasis of breast cancer was drawn,Kaplan-Meier method was used to draw survival curves,and Cox regression model was used to analyze influencing factors of the prognosis of patients with breast cancer.45 patients who underwent benign breast surgery at the same period were selected as the control group.ResultsDuring the median follow-up of 80 months of patients in patients group,a total of 15 patients died,19 patients had recurrence and metastasis.NLR and PLR of peripheral blood before surgery in patients group were higher than those in control group (P<0.05).There was significant difference in NLR among patients with different pathological types and with or without lymphatic metastasis in patients group (P<0.05).There was significant difference in PLR among patients with different ages and with or without lymphatic metastasis in patients group (P<0.05).The critical value of NLR predicting recurrence and metastasis of breast cancer was 2.56,the sensitivity and specificity were 55.4% and 86.5% respectively,and area under the curve of ROC was 0.738〔95%CI(0.657,0.818)〕;the critical value of PLR predicting recurrence and metastasis of breast cancer was 123.85,the sensitivity and specificity were 67.7% and 58.4% respectively,and area under the curve of ROC was 0.651〔95%CI(0.563,0.738)〕.There was significant difference in disease free survival curve and overall survival curve between patients with or without lymphatic metastasis (P<0.05).Cox regression model analysis presented that recurrence and metastasis,survival condition of patients with breast cancer were not significantly influenced by and NLR and PLR (P>0.05),lymphatic metastasis found during the operation was the independent influencing factor of breast cancer patients′ survival condition.ConclusionPreoperative NLR and PLR can predict recurrence metastasis status,but they cannot be the effective index for predicting recurrence and metastasis and prognosis of breast cancer.
Breast neoplasms;Recurrence;Neutrophil-lymphocyte ratio;Platelet-lymphocyte ratio;Prognosis
200090上海市,同济大学附属杨浦医院乳腺外科
林晓燕,200090上海市,同济大学附属杨浦医院乳腺外科;E-mail:linxiaoyan077@163.com
R 737.9
A
10.3969/j.issn.1007-9572.2016.30.003
2016-02-20;
2016-08-20)

