初发型溃疡性结肠炎合并机会感染1例报道
孙 渊, 杨 红
北京协和医院消化内科,北京 100730
个案报道
初发型溃疡性结肠炎合并机会感染1例报道
孙 渊, 杨 红
北京协和医院消化内科,北京 100730
本文通过对1例初发型溃疡性结肠炎(ulcerative colitis, UC)合并肠道机会感染并诱发肠穿孔的复杂病例的诊治过程进行分析,旨在提高临床医师对一些难治病例或老年发病者的认识。
溃疡性结肠炎;巨细胞病毒感染;激素抵抗;肠穿孔
病例 患者,男,56岁,2014年7月9日因“腹痛、腹泻2个月余,便血1个月余”入北京协和医院消化内科。患者2个月前不洁饮食后出现下腹阵发性疼痛,伴腹泻,大便由3~4次/d黄色稀便逐渐至7~8次/d,并出现便中带鲜血,当地医院查ESR 33 mm/h,hsCRP 56.2→113.8 mg/L。结肠镜示:全结肠黏膜呈弥漫息肉状增生,糜烂、溃疡形成,回肠末端黏膜光整;病理:间质内可见大量慢性炎细胞浸润,考虑“溃疡性结肠炎(UC),全结肠型”,5月26日予甲强龙40 mg 静脉滴注,1次/d,治疗3 d,美沙拉嗪1 g,4次/d,肠道益生菌治疗,同时予补液、补充白蛋白等支持治疗,患者病情有所缓解,大便次数逐渐减少至4次/d,黄色稀便,腹痛较前缓解。5月29日改为口服泼尼松45 mg,1次/d,治疗2周,症状反复,再次予甲强龙40 mg 静脉滴注,1次/d,治疗2周→口服泼尼松45 mg,治疗1周,症状无缓解,腹胀,腹平片示结肠显著扩张(见图1)。为进一步诊治收入北京协和医院消化内科。患病以来,精神差,进食差,体质量下降约15 kg。个人史:吸烟30年,1包/d,戒烟3年。入院查体:BP 103/78 mmHg,HR 102 bpm,BMI 16.9 kg/m2,体型消瘦,贫血貌,心肺(-),腹部稍韧,左下腹轻度压痛,无反跳痛、肌紧张,肝脾肋下未及,肠鸣音1次/min,双下肢可凹性水肿。肛诊未见异常。
诊治经过:患者入院查血常规WBC 5.95×109/L,HGB 80 g/L,PLT 100×109/L;ESR 44 mm/h,hsCRP 181.94 mg/L;CMVPP65(+),CMV-IgM(-),便培养:白色念珠菌。T细胞亚群示B细胞比例及计数减少,CD4+T细胞比例及计数显著减少(T4# 173/μl),炎症性肠病(IBD)相关自身抗体谱阴性;AECA (+)1∶10;予肠外营养,泼尼松45 mg,1次/d,艾迪莎1 g, 4次/d,口服,柳氮磺吡啶栓及调整肠道菌群治疗。入院第2天(2014年7月10日)腹胀加重,否认腹痛,腹部查体可见肠型,腹壁稍韧,无压痛、反跳痛,肌紧张(+),检查发现隔下大量游离气体(见图2),进一步查胸腹盆CT提示消化道穿孔(见图3)。遂予以全麻下行腹腔镜探查术,术中发现降结肠有一2 cm×3 cm穿孔,结肠脾区一0.3 cm×0.2 cm穿孔,周围附有黄色便液;同时行结肠镜检查发现全结肠多发息肉,遂开腹行全结肠切除术+回肠末端造瘘术。术后结肠病理:全结肠弥漫溃疡,部分累及肌层,残存黏膜显示慢性炎症,广泛隐窝结构紊乱,偶见深凿溃疡。考虑诊断为UC(初发型,广泛结肠型,活动期重度)。术后患者无腹痛、腹泻、便血等,切口愈合良好,营养方面:逐渐将肠外营养向肠内营养过渡。但术后间断低热,并出现憋气,低氧血症(SO293%),查G试验 75.50→698 pg/ml;CMVPP65 结果为1个阳性细胞/2×105WBC、CMV-DNA 700 copies/ml;痰培养:白念珠菌;ESBL+肺炎克雷伯(菌量+++);鲍曼不动杆菌(菌量+++);胸部CT:双肺多发斑片索条影,较前增多。盆腔引流液培养:粪肠球菌、肺炎克雷伯菌;导管尿培养:白念珠菌。考虑肺部混合感染(巨细胞病毒、白色念珠菌),合并腹腔感染,泌尿系统感染,予特治星4.5 g 静脉滴注,每8 h 滴注1次,治疗7 d,更昔洛韦0.25 g静脉滴注,每12 h滴注1次,治疗14 d,大扶康200 mg 静脉滴注,治疗15 d。同时患者CD4+T细胞低,加用复方磺胺2片,1次/d。体温逐渐恢复正常,血常规、尿便常规正常,CMV病毒转阴,痰病原学检查无特殊异常,胸部CT较7月22日相比,肺部病变较前明显吸收(见图4)。病情好转出院。
讨论 IBD在我国发病呈增加趋势,临床医师对其认识越来越深,然而对于一些难治的病例或老年发病者尚需不断积累经验,提高认识。
本病例是一例中老年起病的UC,病程进展迅速,在病程中出现结肠扩张、肠穿孔、巨细胞病毒感染、肺部感染,有以下几点值得我们回顾性思考。
UC治疗激素抵抗处理方案,考虑感染,及时检查,转换方案。最新2011年ECCO共识及世界胃肠病学组织均明确指出对急性重症UC患者入院后予以静脉滴注糖皮质激素剂量等有效于氢化可的松400 mg/d或甲基强的松龙60 mg/d,治疗5~7 d,如果治疗无效,考虑存在激素抵抗,激素抵抗首先需要我们排除外影响因素,包括感染(细菌、病毒、寄生虫)、合并缺血性肠病等,其中感染是最重要的影响因素。经过仔细排查,该患者存在巨细胞病毒感染,国外一些研究[1-2]表明,巨细胞病毒感染会诱发激素抵抗,增加中毒性巨结肠和手术干预的风险。而早期抗巨细胞病毒治疗有可能延缓治疗抵抗[3]。该患者经过积极治疗感染得以控制,未再发生腹痛、腹泻、便血,并逐渐恢复正常饮食。
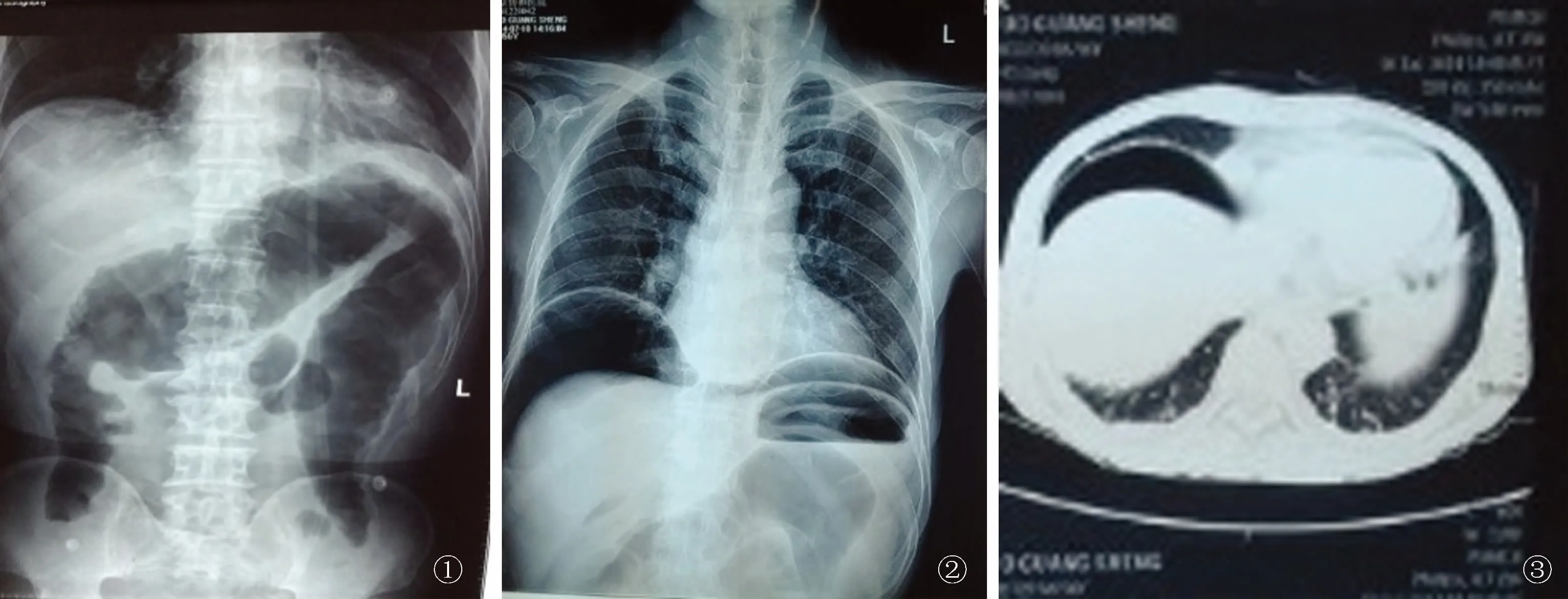
图1 入院前,结肠显著扩张;图2 隔下大量游离气体;图3 CT提示消化道穿孔
Fig 1 Before admission, significant expansion of the colon; Fig 2 Free gas under diaphragm; Fig 3 Gastrointestinal perforation

图4 胸部CT A:抗感染治疗前(2014年7月22日);B:抗感染治疗后(2014年7月30日)
Fig 4 Chest CT before and after anti-infective therapy A: before anti-infective therapy; B: after anti-infective therapy
患者为中老年发病,出现肠穿孔和肺部感染都没有表现出明显的临床症状,极易误诊。肠穿孔患者一般临床表现为剧烈腹痛、腹胀及腹膜刺激,结肠穿孔多合并细菌腹膜炎,出现发热,甚至发生感染性休克,而对于应用糖皮质激素和免疫抑制剂的患者来说,症状和体征往往很轻,掩盖病情,需要我们警惕。该例患者穿孔时有几个表现提醒我们查腹部平片:(1)外院腹平片提示结肠扩张;(2)腹胀较前明显;(3)膈下腹膨隆的症状较前明显;(4)查体时肠鸣音消失。另外患者肺部感染没有典型症状,但是患者低热和监测血氧偏低,仔细查体,发现肺部湿啰音,胸部CT提示肺部多发斑片影。因此对于中老年人群,症状往往不典型,需要临床医师认真询问病史、仔细查体,及时应用辅助检查协助诊断,以免漏诊。
总之,中老年UC患者往往进展迅速,易于合并机会感染,而症状往往不典型,密切监测病情变化,及时调整治疗方案有利于患者预后。
[1]Elena G, Elisa C, Rebeca M, et al. Clinical significance of cytomegalovirus infection in patients with inflammatory bowel disease [J]. World J Gastroenterol, 2013, 19(1): 17-25.
[2]Cottone M, Pietrosi G, Martorana G. Prevalence of cytomegalovirus infection in severe refractory ulcerative and Crohn’s colitis [J]. Am J Gastroenterol, 2001, 96(3): 773-775.
[3]Roblin X, Pillet S, Oussalah A, et al. Cytomegalovirus load in inflamed intestinal tissue is predictive of resistance to immunosuppressive therapy in ulcerative colitis [J]. Am J Gastroenterol, 2011, 106(11): 2001-2008.
(责任编辑:李 健)
Primary ulcerative colitis combined with opportunistic infections: one case report
SUN Yuan, YANG Hong
Department of Gastroenterology, Peking Union Medical College Hospital, Beijing 100730, China
In this article, a complicated case of primary ulcerative colitis (UC) combined with opportunistic infections and secondary intestinal perforation was analyzed, to improve clinician’ understanding of refractory cases.
Ulcerative colitis; CMV infection; Steroid resistance; Intestinal perforation
10.3969/j.issn.1006-5709.2016.03.035
孙渊,硕士,住院医师,研究方向:消化内科。E-mail:13240772135@163.com
杨红,硕士生导师,副主任医师,研究方向:炎症性肠病。E-mail:hongy72@163.com
R574.1
B
1006-5709(2016)03-0359-02
2015-02-13

