产妇第三产程时间与产后出血风险之间关系的临床研究


【摘要】 目的 探究影响产妇第三产程时间因素,并分析第三产程时间与产后出血(postpartum hemorrhage,PPH)之间关系。方法 选择2017年10月—2022年10月将乐县总医院收治的100例分娩产妇作为研究对象,并依据第三产程时间分为A组(第三产程时间<10 min,68例)和B组(第三产程时间≥10 min,32例)。调查入组产妇临床资料,对导致第三产程时间增加的危险因素进行分析,统计2组PPH发生率,分析第三产程时间与PPH发生率之间的关系。结果 A组与B组年龄、孕周、新生儿体质量、胎盘粘连或植入、宫缩乏力发生率比较,差异有统计学意义(P<0.05)。影响第三产程时间的危险因素包括年龄≥35岁、孕周≥40周、新生儿体质量≥4 kg、存在胎盘粘连或植入、存在宫缩乏力。A组第三产程时间短于B组,差异有统计学意义(P<0.05)。A组PPH发生率低于B组,但差异无统计学意义(P>0.05)。Spearman相关分析显示,第三产程时间与PPH发生率呈正相关(P<0.05)。结论 第三产程时间与PPH存在相关关系,临床需关注导致第三产程时间增加的危险因素,以到达预防PPH发生的目的。
【关键词】 产妇;第三产程时间;产后出血
文章编号:1672-1721(2024)20-0034-03 " " 文献标志码:A " " 中国图书分类号:R714.46+1
产后出血(PPH)是一种严重的分娩并发症,是我国产妇死亡的主要原因之一。有效识别和预防PPH并采取积极的治疗措施十分重要。近年有研究指出[1-2],分娩时间长短与母婴预后关系密切。分娩时间分为第一产程、第二产程、第三产程。临床研究较多关注第一产程、第二产程,对第三产程关注相对较少。第三产程是指从胎儿娩出至胎盘娩出为止的一段时间。多项研究结果发现[3-4],PPH与第三产程时间密切相关。有研究指出[5],第三产程时间>15 min是影响PPH的危险因素。本研究对产妇第三产程时间进行统计,分析第三产程时间与PPH之间的关系,旨在为PPH预防及早期预警提供参考,报告如下。
1 资料与方法
1.1 一般资料
选择2017年10月—2022年10月将乐县总医院收治的100例分娩产妇作为研究对象,依据第三产程时间分为A组(第三产程时间<10 min,68例)、
B组(第三产程时间≥10 min,32例)。本研究经医院医学伦理委员会审批,产妇及其家属知情并签署知情同意书。
纳入标准:单胎、足月(孕周37~41+6周)、阴道分娩产妇,年龄>20岁;入组产妇产前、产时各项资料保留完整,能正常获取研究所需全部资料;产妇第一产程、第二产程时间正常;既往无生殖道畸形。
排除标准:产程中转为剖宫产、阴道助产;多胎产妇;合并严重妊娠并发症、重要脏器功能不全、造血凝血功能障碍、感染性疾病、精神障碍等;基本信息缺失严重,影响研究有效性和安全性判断。
1.2 方法
入组研究对象均参照《新产程标准及处理的专家共识(2014)》[6]对产后出血进行预防,具体方案为胎儿前肩娩出后予10 U缩宫素以250 mL质量分数0.9%氯化钠注射液稀释后快速静脉滴注。PPH诊断标准[7]为成功阴道分娩产妇产后24 h内出血量≥500 mL。出血量采用容积法、称重法、血红蛋白法结合进行计算。
调查产妇临床资料,专门制表进行登记,包括年龄、产次、体质量指数(body massindex,BMI)、孕周、产前宫底高度、新生儿体质量、潜伏期延长(潜伏期>16 h)、活跃期延长(活跃时间>8 h)[8]、活跃期停滞、胎盘粘连或植入、软产道损伤、宫缩乏力、合并症。分析导致第三产程时间增加的危险因素。
1.3 统计学方法
采用SPSS 17.0统计学软件分析数据,计量资料以x±s表示(符合正态分布),行t检验;计数资料以百分比表示,行χ2检验;对导致第三产程时间增加的危险因素使用单因素线性回归,将P<0.05的变量纳入多因素Logistic回归分析;第三产程时间与PPH发生率间采用斯皮尔曼相关(Spearman correlation)分析,且为双侧检验。P<0.05为差异有统计学意义。
2 结果
2.1 影响第三产程时间危险因素分析
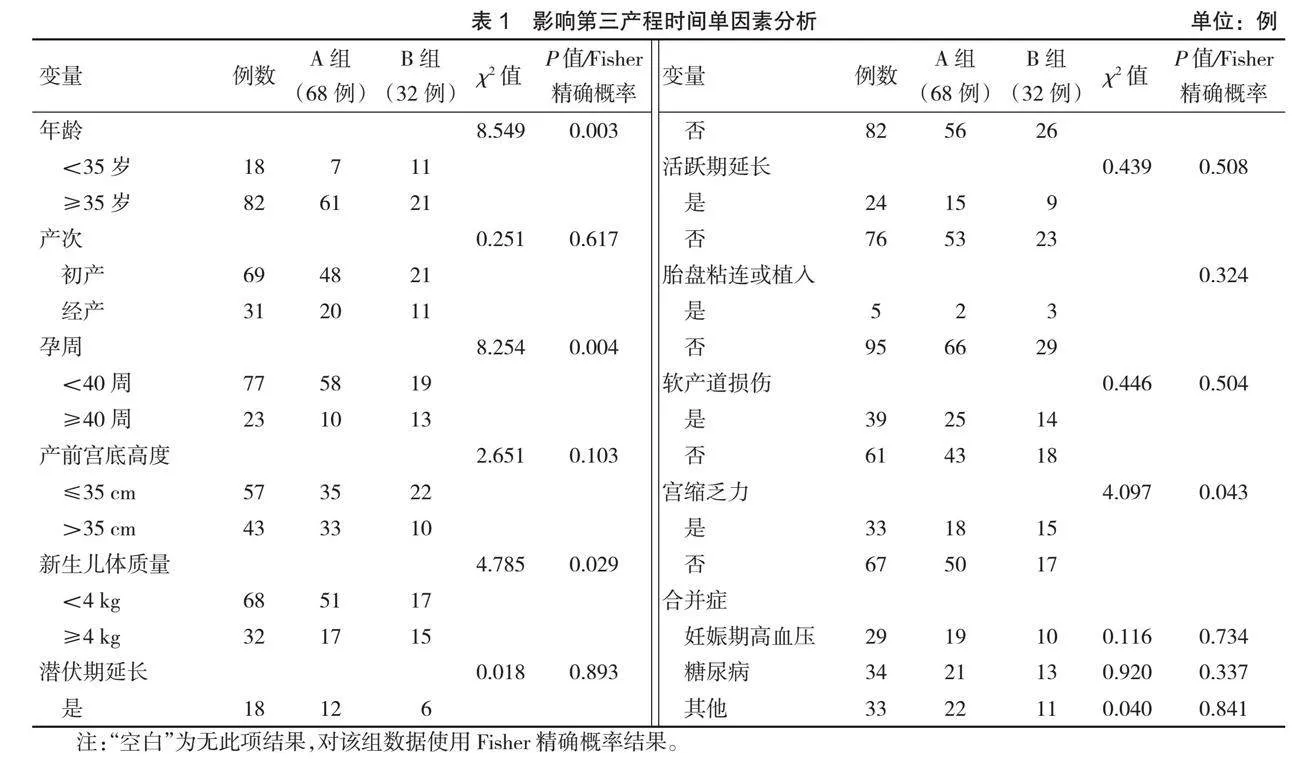
2.1.1 单因素分析
A组与B组年龄、孕周、新生儿体质量、胎盘粘连或植入、宫缩乏力发生率比较,差异有统计学意义(P<0.05),见表1。
2.1.2 多因素分析
影响第三产程时间的危险因素包括年龄≥35岁、孕周≥40周、新生儿体质量≥4 kg、存在胎盘粘连或植入、存在宫缩乏力(P<0.05),见表2。
2.2 2组第三产程时间、PPH发生率比较
A组第三产程时间短于B组,差异有统计学意义(P<0.05);A组PPH发生率低于B组,但差异无统计学意义(P>0.05),见表3。
2.3 第三产程时间与PPH的关系
Spearman相关分析显示,第三产程时间与PPH呈正相关(r=0.230,P=0.021)。
3 讨论
PPH在产妇分娩时常常是无法预见的,部分看似没有任何危险因素的产妇也可能出现PPH。临床通常采取加强对高危产妇围生期管理,及时进行干预等措施。近年诸多研究发现[9-11],加强第三产程管理能在一定程度上降低PPH发生率。第三产程时间缩短,胎盘剥离速度也会变快,娩出速度随之增加,进而减少子宫出血量。
本研究对可能导致第三产程时间增加的因素进行探究,发现相关危险因素包括年龄≥35岁、孕周≥
40周、新生儿体质量≥4 kg、存在胎盘粘连或植入、存在宫缩乏力。这与贠淑茸等[12]研究中导致PPH发生的危险因素有相似之处。上述危险因素间存在一定关联性,高龄产妇分娩风险相对较高,可能与其自身身体机能状况较差、机体免疫力相对较弱有关;孕周≥40周的产妇,胎儿在其体内会继续生长,更易出现体质量过大不易娩出,使得产妇出现继发性子宫收缩,进而延长产程;胎盘粘连常引起产时第三产程胎盘不完全剥离,子宫收缩不良,子宫血管不能及时闭合,进而引发大出血;胎盘植入会导致胎盘与子宫异常附着,待产妇到第三产程时,植入部分不能和子宫壁分离而发生胎盘滞留,进而延长第三产程时间,大大增加PPH发生风险[13-15]。
近年有研究发现[16],PPH发生风险会随着第三产程时间延长依次递增,且增高时间点约在胎儿娩出后10~20 min。部分研究指出[17],通过产程干预能缩短第三产程时间,降低产后出血发生率。本研究对第三产程与PPH间关系深入探究,发现第三产程时间≥10 min的产妇PPH发生较高。Spearman相关分析显示,两者呈正相关关系,说明第三产程时间与PPH发生存在关系。A组与B组患者PPH发生率比较,差异无统计学意义,可能与本研究局限性有关。本研究是单中心回顾性分析,导致研究结果存在一定偏倚,但该结果仍可提示临床通过第三产程时间变化及危险因素管理,做好充分准备工作,进而快速、合理、有效地控制PPH发生风险。
综上所述,临床可以通过加强对产妇第三产程的监测和管理,预防PPH发生,尤其需要注意存在影响第三产程时间的高危因素,比如高龄、孕周过长、新生儿体质量过大、存在胎盘粘连或植入、存在宫缩乏力等。
参考文献
[1] 史文华,孙蕾,孙思维,等.产程时间及产程干预对单胎足月初产妇宫缩乏力性产后出血的影响[J].现代生物医学进展,2021,21(22):4392-4395.
[2] 梁爽,蒋荣珍,李毓,等.即刻产后出血与产程的关联分析[J].中国妇幼健康研究,2022,33(6):38-43.
[3] 胡俊,张馨月.第三产程静脉或肌内注射催产素预防产后出血[J].中华围产医学杂志,2021,24(3):242.
[4] 倪胜莲,曹琳琳,郭志超,等.低风险初产妇产后出血风险预测[J].中国生育健康杂志,2021,32(2):117-121.
[5] 翁小芳,刘郑洁,余丽珍,等.产后出血危险因素评分表的建立及临床应用价值研究[J].中国妇幼保健,2023,38(1):90-93.
[6] 时春艳,李博雅.新产程标准及处理的专家共识(2014)[J].中华妇产科杂志,2014(7):486.
[7] 苏应宽,徐增祥,江森.实用产科学[M].2版.济南:山东科学技术出版社,2004:493-494.
[8] 谢幸,孔北华,段涛.妇产科学[M].9版.北京:人民卫生出版社,2018:204.
[9] 徐红玲,徐海勤,梁沛枫,等.阴道分娩产后出血的预测因子及指导作用分析[J].中国妇幼保健,2022,37(12):2164-2169.
[10] 赵莹,常颖,尤鑫,等.分娩过程中使用缩宫素对产后出血的影响[J].国际妇产科学杂志,2021,48(5):486-489.
[11] 赵晶,谢玲娟,王晓静.胎盘早剥致产后出血卡前列素氨丁三醇不同应用时机效果观察[J].海南医学,2021,32(7):871-874.
[12] 贠淑茸,张利荣.阴道分娩产后出血影响因素分析及护理对策[J].血栓与止血学,2022,28(3):878-879,881.
[13] 泮梦娜,任静.经阴道分娩初产妇产后出血的高危因素分析[J].中国妇幼保健,2021,36(4):875-877.
[14] 王军,徐娟,程义玲.胎盘粘连对经阴道分娩产后出血的影响及相关因素分析[J].湖南师范大学学报(医学版),2019,16(6):150-152.
[15] 耿文艳,罗冰,李晓丹,等.大量输血方案在严重产后出血中的应用探讨[J].临床输血与检验,2021,23(5):604-607.
[16] 朱天颖,马骏楠,于圣南,等.第三产程时限分布及其与产后出血的关系[J].实用妇产科杂志,2021,37(4):297-301.
[17] 邱慧,丁海燕,周丹,等.不同脐带牵拉方式对初产妇第三产程和产后出血的影响[J].中国妇幼保健,2022,37(15):2761-2764.
(编辑:郭晓添)