改良Paine 点穿刺在高血压性脑出血经翼点开颅术中治疗脑室出血的应用价值
田和平 王耿焕 沈和平 周海航
高血压性脑出血(hypertension intracerebral hemorrhage, HICH)是我国中老年人群的常见疾病,具有起病急、病情重、致死致残率高及预后差的临床特点[1]。约40%的HICH 患者会发生脑室出血(intraventricular hemorrhage,IVH)[2-3],IVH 患者30 d 死亡率是HICH 患者的近5 倍,HICH 伴IVH 的死亡率更是高达80%[3]。因此,对于危及生命的HICH 伴IVH 患者不仅需要及时开颅清除血肿解除脑内血肿对周围脑组织的压迫,还需行脑室外引流尽快解除脑脊液梗阻、清除脑室内积血以降低IVH 导致的继发性神经损伤。目前,对于此类患者多采用开颅血肿清除联合对侧切口经Kocher 点脑室钻孔引流的手术方式,而改良Paine 点脑室穿刺主要用于颅内动脉瘤翼点开颅术中,其无需另行切口且可缩短手术时间,但应用于HICH 开颅术中治疗IVH 的报道不多。嘉兴市第二医院自2020 年5 月始将改良Paine 点穿刺应用于HICH 经翼点开颅术中治疗IVH,积累了一定的临床经验。本研究将其与传统对侧切口经Kocher 点脑室钻孔引流的手术方式进行比较,探讨改良Paine 点穿刺在HICH 经翼点开颅术中治疗IVH 的应用价值,现报道如下。
1 对象和方法
1.1 对象 选取2020 年5 月至2022 年8 月于嘉兴市第二医院行经翼点开颅血肿清除联合脑室外引流术的HICH 患者78 例。纳入标准:(1)有高血压病史;(2)急性起病,术前时间(发病至手术开始时间)<8 h;(3)术前中重度意识障碍,格拉斯哥昏迷评分(Glasgow coma score,GCS)3~8 分;(4)术前头颅CT证实为基底节区脑出血破入脑室,其中脑实质血肿量按西门子多产品工作站(multimodality workplace,MMWP)精确测算≥30 mL,脑室积血按Graeb 评分标准[4]为4~12 分。排除标准:(1)有证据表示出血是因颅内动脉瘤、动静脉畸形、肿瘤或创伤引起;(2)术前CT 提示脑实质多发出血灶或出血累及脑干;(3)术后因颅内再出血或引流不畅再次手术者;(4)既往有神经功能缺损病史者;(5)脑疝晚期生命体征不稳定、存在严重的脏器功能不全或凝血功能障碍者。78 例患者按照手术方式分为观察组和对照组,观察组行经翼点开颅血肿清除术联合改良Paine 点脑室穿刺术,共38 例;对照组行经翼点开颅血肿清除术联合对侧切口经Kocher 点脑室钻孔引流术,共40 例。两组患者性别、年龄、术前时间、术前GCS、术前美国国立卫生院卒中量表(National Institute of Health stroke scale,NIHSS)评分、脑实质出血量、Graeb 评分比较差异均无统计学意义(均P>0.05),见表1。本研究经嘉兴市第二医院医学伦理委员会审查通过(批准文号:JXEY-2022ZFYJ162)。

表1 两组患者术前一般资料比较
1.2 手术方法
1.2.1 经翼点开颅血肿清除术 患者水平卧位,头颅偏向未出血侧,脑实质出血侧额颞部做长约20~25 cm的弧形切口,皮瓣翻向颅底侧,用铣刀锯除直径约8~12 cm 骨瓣,剪开硬脑膜,皮层造瘘进入血肿腔,在显微镜下用吸引器轻柔清除血凝块。清除血肿后,彻底止血,关颅。
1.2.2 改良Paine 点脑室穿刺术 经翼点开颅血肿清除术中,缝合硬脑膜前,行同侧改良Paine 点脑室穿刺治疗。穿刺点:前颅窝底内侧眶板上方2.5 cm,侧裂静脉前直角转额部4.5 cm[5-6];避开皮层血管电凝切开穿刺点约0.5 cm,使用12 号带芯脑室引流管(威海世创医疗器械公司)穿刺,进针方向为垂直于脑表面,穿刺深度约为5~7 cm(穿刺至5 cm 时有突破但无脑脊液流出,可将带芯脑室引流管继续前进1~2 cm 至脑脊液流出停止,导管置入深度应<7 cm[7]),穿刺后引流管于额部做一皮下隧道,自切口外约5 cm 处引出固定外接颅外引流装置。
1.2.3 经Kocher 点脑室钻孔引流术 经翼点开颅血肿清除术前或术后,于脑实质出血对侧行经额脑室钻孔引流术。穿刺点:冠状缝前和中线旁开各2.5 cm处;以穿刺点为中心做一平行于中线的直行切口长约3~5 cm,显露颅骨后穿刺点处钻孔1 枚,切开硬脑膜,电凝皮层脑组织,使用12 号带芯脑室引流管穿刺,进针方向为与矢状面平行对准两外耳道假象连线,穿刺深度约为5 cm。穿刺后引流管于额部做一皮下隧道,自切口外约5 cm 处引出固定外接颅外引流装置。
1.3 术后处理 引流管的管理:开放引流管(引流瓶开口高于外耳道约15 cm),引流量控制于150~200 mL/d,于术后次日常规复查头颅CT,如提示第三、第四脑室积血,术后24 h 后开始脑室内注入尿激酶2 万U/次,夹闭2 h 后开放引流,1 次/12 h;注射时严格无菌操作,碘伏消毒三通阀,戴无菌手套。拔管时机:脑脊液循环再通,头颅CT 检查提示脑室内积血减少,第三、四脑室通畅,试夹脑室引流管24 h,无明显颅内压增高及病情恶化,即可拔除脑室引流管,引流管在位时间<14 d[8-9]。
1.4 观察指标
1.4.1 手术指标 包括手术用时、术中失血量。
1.4.2 疗效指标 包括穿刺通道出血率、带管时间、脑室出血清除率、颅内感染率。脑室出血清除率=(术前脑室血肿量-术后脑室血肿量)/术前脑室血肿量×100%,其中脑室血肿量由西门子MMWP 工作站精确测算。
1.4.3 预后指标 术后1 个月时,采用GCS 评价患者意识水平,采用NIHSS 评价患者神经功能。
1.5 统计学处理 采用SPSS 22.0 统计软件。计量资料以表示,组间比较采用两独立样本t检验。计数资料组间比较采用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者手术指标、疗效指标比较 观察组患者术前、术后典型CT 图像见图1。观察组患者手术用时、术中失血量、穿刺通道出血率、带管时间、颅内感染率均小于对照组,差异均有统计学意义(均P<0.05)。两组患者术后第1 天IVH 清除率比较差异无统计学意义(P>0.05);术后第5 天,观察组大于对照组,差异有统计学意义(P<0.05),见表2。
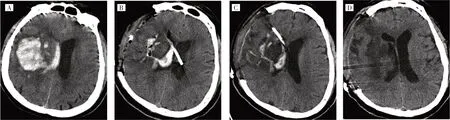
图1 应用改良Paine 穿刺治疗经翼点开颅血肿清除术中脑室积血的典型病例CT 图像(A:术前,右侧基底核区脑出血破入脑室;B:术后即刻,脑内血肿大部分清除,因出血侧侧脑室铸型,改良Paine 穿刺突破室间隔进入对侧侧脑室引流脑室液;C:术后第3天,第三、第四脑室积血梗阻解除后,回退脑室引流管至出血侧侧脑室引流脑室液;D:术后第8 天,脑室内积血完全廓清)
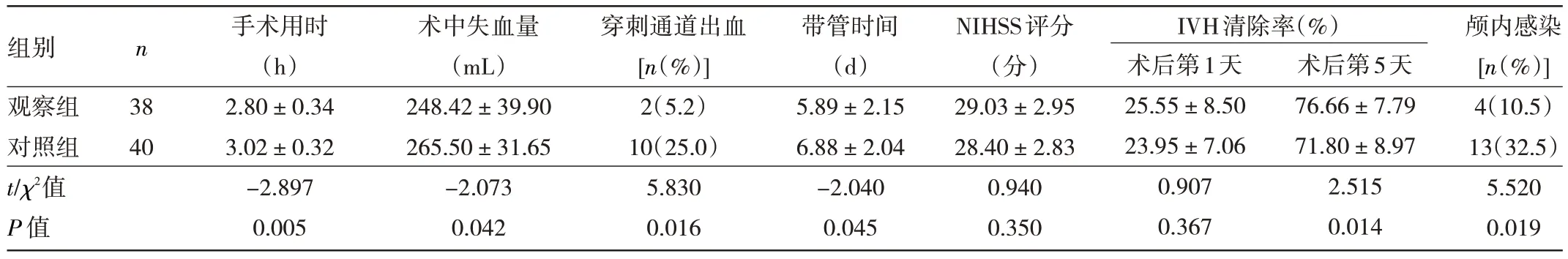
表2 两组患者手术指标、疗效指标的比较
2.2 两组患者预后指标比较 在术后1 个月内,观察组患者死亡3 例(7.9%),对照组患者死亡5 例(12.5%),两组患者术后1 个月内死亡率比较差异无统计学意义(P>0.05)。术后1 个月时,存活患者中GCS、NIHSS 评分2 个指标中,观察组与对照组比较差异均无统计学意义(均P>0.05)。见表3。
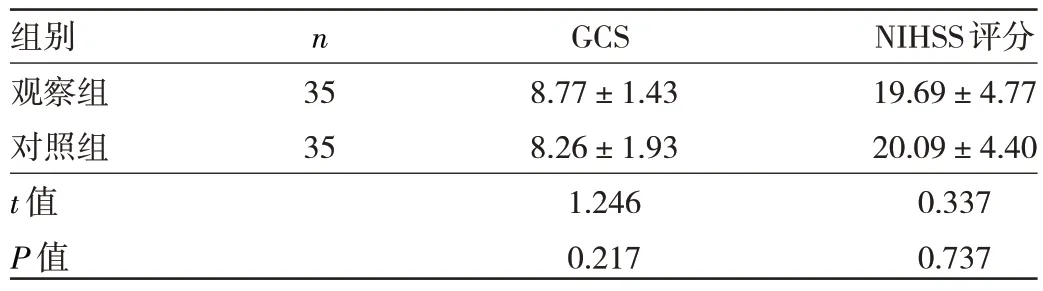
表3 两组患者术后1 个月预后指标比较(分)
3 讨论
HICH 是临床常见的急性脑血管疾病,可发生于颅内任何部位,其中以基底核区最为常见[10]。由于基底核区与脑室系统毗邻,出血量增多时,容易破入脑室,以往有脑出血破入脑室有利于缓解颅内血肿所引起的占位效应的推测,但事实上出血破入脑室可使侧脑室出血并迅速进展为危重的全脑室出血,意味着预后不良[11]。其原因主要由两个方面造成,一方面基底核血肿本身的占位效应及周围脑组织水肿联合作用,导致颅内压增高,引起脑疝和继发性脑干损伤。另一方面脑室内积血常引起脑脊液循环通路阻塞,形成梗阻性脑积水,脑室的膨胀又加剧颅内压升高[12]。两方面的作用致使脑深部结构广泛破坏,引起多脏器功能衰竭。因此,清除基底核区血肿,避免梗阻性脑积水产生是成功救治患者的前提条件[13]。目前对于大量基底核区脑出血破入脑室的患者,基本手术方式为开颅血肿清除+脑室钻孔引流术。脑室钻孔引流术作为一种微创手术技术,可有效处理颅内压骤升、协助清理脑室内积血,是国内临床工作中处理危重脑出血时的较优选择[11],目前多是通过手术对侧切口经Kocher 点钻孔来实现的。虽然,经Kocher 点脑室钻孔引流术操作简单,但由于大量脑出血破入脑室后,大脑中线偏移,脑室变形移位,穿刺点、穿刺深度、穿刺方向均存在个体差异,经Kocher 点钻孔穿刺其仅仅依赖体表标志进行盲穿,难以精确控制穿刺方向和深度,易发生穿刺偏斜、过深、损伤脑组织等,导致穿刺失败,带来出血、感染等严重并发症[14]。
改良Paine 点脑室穿刺目前广泛应用于开颅动脉瘤夹闭术中,通过引流脑脊液、管理颅内压有利于手术空间显露、减轻脑组织损伤[7,15]。在与传统的对侧切口经Kocher 点钻孔相比,其优势体现在:(1)在常规翼点开颅的骨窗范围内即可进行侧脑室穿刺,避免了扩大或行对侧切口造成的手术时间的延长。(2)术中患者失血量少,与其避免对侧切口及颅骨钻孔,减少了切口及颅骨的出血有关。目前认为,围术期出血是术中和术后的主要风险,并且与高死亡率、并发症以及医疗资源占用率有关。减少手术失血量可改善患者预后,并降低医疗成本[16]。(3)减少了穿刺通道出血率,穿刺通道出血是脑室外引流手术的严重并发症之一[17],Miller 等[18]回顾性分析482例次脑室外引流,94 例次(21.6%)在影像学图像上发现穿刺出血;本研究中,38 例改良Paine 点脑室穿刺,2 例(5.2%)发生穿刺通道出血,而应用对侧切口经Kocher 点钻孔引流,穿刺通道出血量高达25.0%。这是因为术中改良Paine 点根据术中脑组织结构定位,于侧脑室额角外侧刺入且穿刺方向与侧脑室额角长轴一致,不易受脑室变形、移位的影响[7],故术中穿刺成功率高,避免了多次穿刺脑损伤出血。(4)血肿清除率高、带管时间短。应用改良Paine 点穿刺,术中于出血同侧侧脑室额角外侧刺入,如同侧脑室铸型脑脊液难以流出,可继续穿刺突破室间隔进入对侧侧脑室[7],待术后第三、第四脑室梗阻解除后,还可回退引流管至出血侧脑室继续廓清同侧侧脑室积血,故改良Paine 点穿刺可有效避免因同侧脑室铸型导致的高堵管率,也解决了因避免同侧穿刺堵管率高而行对侧穿刺造成的脑室血肿清除率低下的缺点,达到根据患者脑室脑脊液通畅程度可自由选择双侧侧脑室穿刺的目的,脑室血肿清除率高相应地减少了带管时间。(5)颅内感染率下降。考虑与术中应用改良Paine 点穿刺手术用时短、手术切口小、术后带管时间短等多种因素有关;另外,笔者认为传统对侧切口经Kocher 点钻孔术中切开脑膜置管成功后无法严密修补脑膜,术后颅内压较高时脑脊液可通过脑膜切口渗入皮下易发生脑脊液漏,而应用改良Paine 点穿刺无需增加脑膜切口,术后可严密缝合脑膜减少了脑脊液漏发生率,而脑脊液漏是颅内感染的高危因素[19]。
目前认为,早期Paine 点穿刺部位有接近Broca语言功能区、损伤尾状核的风险[5],那么应用改良Paine 点穿刺治疗IVH 安全性如何呢?笔者利用患者术后1 个月的NIHSS 及GCS 来评估应用改良Paine点穿刺是否会引起患者的神经功能损伤及加重患者昏迷程度,结果表明,与传统对侧切口经Kocher 点钻孔相比,其1 个月后的NIHSS 及GCS 差异均无统计学意义。这是因为改良Paine 点定位点比早期Paine 点更远离Broca 区,在该点穿刺可以提供从尾状核及胼胝体之间进入脑室的路径[5],能避免Broca 语言功能区及尾状核头部的损伤[6],因此是安全可靠的。另外,同传统对侧切口经Kocher 点钻孔相比,翼点开颅术中应用改良Paine 点脑室穿刺治疗IVH 也不增加患者的死亡率。
虽然开颅术中应用改良Paine 点穿刺治疗IVH有诸多优势,但在本研究中,笔者发现同其他脑室引流方式一样,仍存在难以快速清除脑室内积血的不足,需联合脑室内纤溶治疗(本研究使用尿激酶)促进脑室血肿的排出和脑脊液循环通路的建立,而多次脑室内注射纤溶药物又是感染风险的高危因素[19]。神经内镜可快速清除脑室积血,减少脑室内纤溶药物的使用及缩短术后带管时间,相应地降低颅内感染率[3,8]。因此,笔者认为,对于大量脑出血破入脑室的高Graeb 评分患者,如非全脑室铸型可选择术中应用改良Paine 点穿刺治疗IVH,与传统对侧切口经Kocher 点钻孔对比有一定优势;但对于全脑室铸型尤其是伴有脑室扩张者,应用改良Paine 点穿刺治疗仍存在带管时间长、颅内感染率高的风险,如所在医院条件许可且术者已掌握神经内镜技术,建议行神经内镜下脑室内血肿清除术。
综上所述,在HICH 经翼点开颅术中,应用改良Paine 点穿刺治疗IVH 与传统对侧切口经Kocher 点钻孔相比,脑室出血清除率较高、手术用时短、术中失血少、术后穿刺通道出血率低、带管时间短、术后颅内感染率低,且并不增加患者的神经功能损伤,是安全的手术方式。

