经辅助生殖技术受孕的卵巢储备功能减退患者围生期结局观察
陈丽芬 梅丽娜
卵巢储备功能减退(diminished ovarian reserve,DOR)是指育龄期女性卵巢储备功能受损或者卵巢对促性腺激素(gonadotropin,Gn)低反应,由于卵母细胞数目减少,质量下降,导致卵巢功能不足,临床上表现为双侧窦卵泡计数(antral follicle count,AFC)减少、抗苗勒管激素(anti-Mullerian hormone,AMH)降低以及基础卵泡刺激素(follicle-stimulating hormone,FSH)升高。依据《卵巢储备功能减退临床诊治专家共识》,DOR 定义为(1)AMH<1.1 ng/mL;(2)AFC 共计<5~7个;(3)基础血FSH≥10 U/mL;(4)年龄≥35 周岁。以上满足2 项即可诊断为卵巢储备功能减退[1]。区别于早发性卵巢功能不全的低发病率,DOR 的发病率相对较高,人群患病率约10%~35%[2]。DOR 是不可逆性病变,已成为辅助生殖技术施行过程中较为棘手的问题,其不仅会导致获卵数目与胚胎数目减少,甚至会出现无优质胚胎。既往研究提示,DOR 与反复妊娠丢失和胚胎非整倍体均有关[3-4],但DOR 是否与围生期结局相关的研究报道不多。DOR 与黄体功能异常有关[5],黄体功能不足不仅会影响母体血管健康,且与子痫前期的发生高度相关[6-7]。研究DOR 女性的围生期结局,如妊娠期高血压疾病(hypertensive disorders of pregnancy,HDP)等有一定临床意义。基于此,本研究观察并分析经辅助生殖技术受孕并单胎活产的DOR 女性围生期结局,如HDP、早产、低出生体重儿、妊娠期糖尿病(gestational diabetes mellitus,GDM)、前置胎盘等,旨在为经辅助生殖技术受孕的DOR 女性围生期管理提供参考,现报道如下。
1 对象和方法
1.1 对象 采用回顾性队列研究方法,选取2015 年1月至2023 年4 月于湖州市妇幼保健院生殖医学中心接受体外受精(in vitro fertilization,IVF)或卵胞质内单精子注射(intracytoplasmic sperm injection,ICSI)新鲜胚胎移植(embryo transfer, ET)治疗,并单胎活产患者341 例,均<40 岁。排除标准:(1)孕前糖尿病或FPG≥7 mmol/L;(2)孕前高血压;(3)多囊卵巢综合征;(4)甲状腺功能异常;(5)高泌乳素血症;(6)子宫内膜异位症;(7)子宫畸形;(8)染色体异常;(9)曾接受过放、化疗;(10)自身免疫性疾病;(11)临床资料不完整或失访等。其中DOR 患者88 例(DOR 组),卵巢储备功能正常253 例(对照组)。本研究经本院医学伦理委员会审查通过(批准文号:2024-J-001),所有患者均签署知情同意书。
1.2 方法
1.2.1 患者一般资料收集 收集DOR 组患者与对照组患者的一般资料,包括年龄、BMI、AFC、AMH、催乳素(prolactin,PRL)、FSH、促黄体生成素(luteinizing hormone,LH)、雌二醇(estradiol,E2)、孕酮(progesterone,P)、总睾酮(total testosterone,TT)、控制性卵巢刺激前收缩压及舒张压、不孕原因、控制性卵巢刺激(controlled ovarian stimulation,COS)天数、总Gn 量及扳机日E2水平、P 水平、子宫内膜厚度。
1.2.2 患者围生期结局观察 查阅电子病历记录的患者分娩和新生儿资料,记录定期电话随访的结果,包括产科结局指标和新生儿结局。产科结局指标包括HDP、GDM、前置胎盘、胎盘早剥、妊娠期肝内胆汁淤积症,新生儿结局指标包括早产(妊娠达28 周但不足37周)、低出生体重儿(出生体重<2 500 g)发生情况。HDP 参照国际妊娠高血压研究学会的诊断标准[8],包括妊娠期高血压及子痫前期,排除慢性高血压。
1.3 观察指标 (1)观察并比较两组患者一般资料;(2)观察并比较两组患者围生期结局指标;(3)因女性年龄对围生期结局有重大影响,以年龄35 岁为临界值将每组患者分为2 个亚组(<35 岁与≥35 岁)。DOR 组患者<35 岁58 例,≥35 岁30 例。对照组患者<35 岁213 例,≥35 岁40 例。观察并比较两组<35 岁与≥35岁患者围生期结局指标。(4)分析患者发生HDP 的危险因素。
1.4 统计学处理 采用SPSS 25.0 统计软件。符合正态分布的计量资料分布以表示,组间比较采用两独立样本t检验;非正态分布的计量资料以M(P25,P75)表示,组间比较采用Mann-WhitneyU检验;计数资料用频数和构成比表示,两组比较采用χ2检验或Fisher 确切概率法。采用多因素修正Poisson 回归分析患者发生HDP 的危险因素。P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者一般资料比较 两组患者年龄、BMI、PRL 水平、基础LH 水平、E2水平、TT 水平、控制性卵巢刺激前收缩压、舒张压、总Gn 量及扳机日P 水平、子宫内膜厚度比较差异均无统计学意义(均P>0.05)。DOR 组患者组AFC、AMH 水平、扳机日E2水平均低于对照组,基础FSH 水平、P 水平均高于对照组,不孕因素有异于对照组,COS 天数少于对照组,差异均有统计学意义(均P<0.05)。见表1。

表1 两组患者一般资料比较
2.2 两组患者围生期结局比较 DOR 组患者HDP 发生率高于对照组,差异有统计学意义(P<0.05)。两组患者GDM、前置胎盘、胎盘早剥、妊娠期肝内胆汁淤积症、早产、低出生体重儿发生率比较差异均无统计学意义(均P>0.05)。见表2。
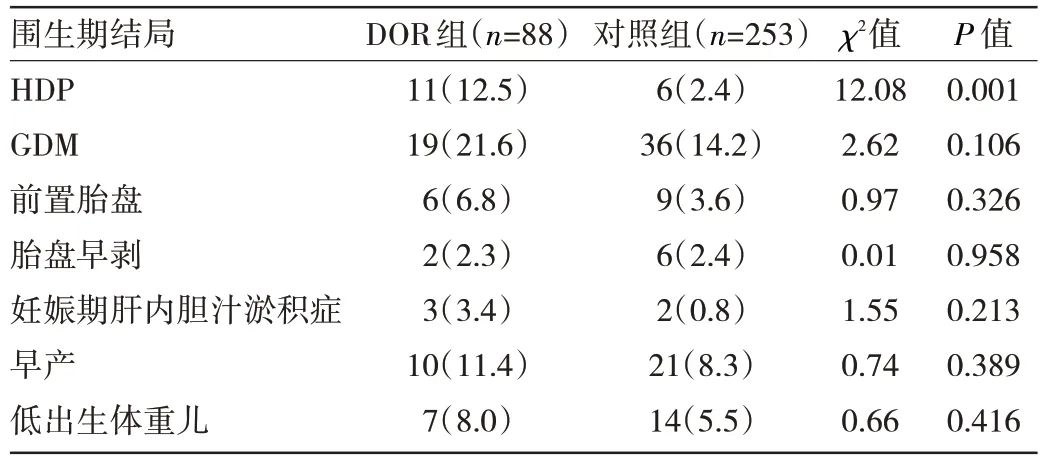
表2 两组患者围生期结局比较[例(%)]
2.3 两组<35 岁与≥35 岁患者围生期结局指标比较 两组<35 岁患者围生期结局指标比较差异均无统计学意义(均P>0.05);≥35 岁患者中,DOR 组HDP发生率高于对照组,差异有统计学意义(P<0.05);其余围生期结局指标比较差异均无统计学意义(均P>0.05)。见表3、4。

表3 两组<35 岁患者围生期结局指标比较[例(%)]

表4 两组≥35 岁患者围生期结局指标比较[例(%)]
2.4 患者发生HDP 的危险因素分析 多因素修正Poisson 回归分析显示,纳入DOR、年龄、BMI、COS 前血压、AFC、AMH 水平、基础FSH 水平、LH 水平、E2水平、P 水平、PRL 水平、TT 水平,COS 天数、Gn 总量、扳机日E2水平、P 水平、扳机日子宫内膜厚度等因素并构建模型,结果显示DOR 是患者发生HDP 的危险因素(RR=9.34,95%CI:1.71~51.02,P=0.010),此外年龄偏大、BMI 偏高也是患者发生HDP 的危险因素(均P<0.05)。见表5。
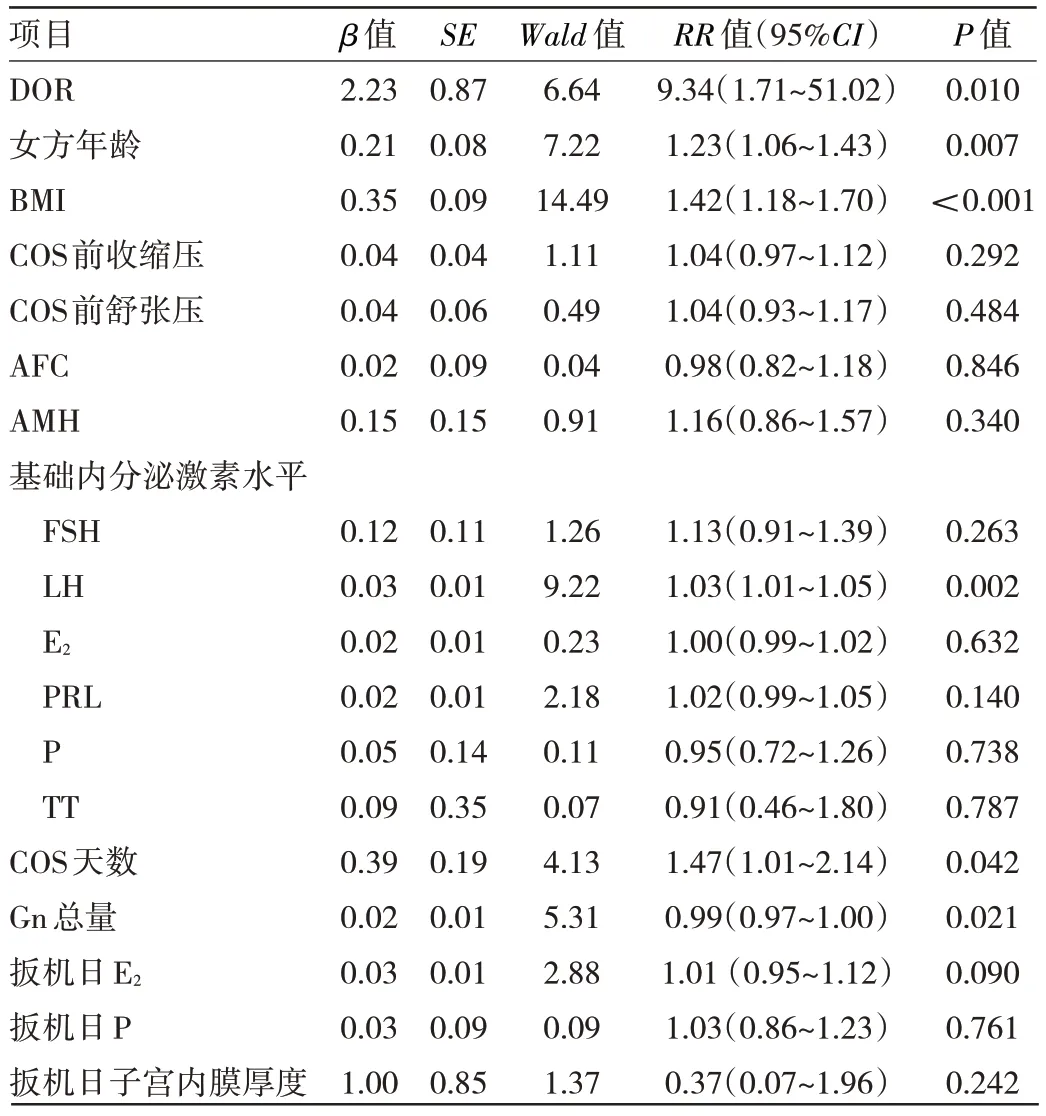
表5 DOR 患者与对照组妊娠期高血压疾病发病率多因素Poisson 回归分析
3 讨论
本研究观察了DOR 患者经IVF 或ICSI 受孕后的围生期结局,包括HDP、GDM、前置胎盘、胎盘早剥、妊娠期肝内胆汁淤积症、早产、低出生体重儿等,结果显示女性DOR 后发生HDP 的风险增加。这提示DOR 患者受孕后需要更加缜密的产前检查,及时预测围生期结局风险。
随着卵巢衰老,卵泡质量下降及黄体功能异常,这些都是DOR 的常见表现[9]。在高龄女性中,P 及E2代谢产物在黄体期急剧减少。有研究提示黄体功能异常及其分泌的松弛素减少与HDP 为代表的妊娠期心血管疾病相关[6-7]。冻融胚胎移植中,与自然周期相比,激素替代周期缺少黄体形成,松弛素分泌水平明显下降,HDP 风险也呈上升趋势,母体心血管顺应性在激素替代周期中显著受损[7,10-11]。本研究中DOR 患者也可能由于黄体功能不足造成分泌的松弛素减少使HDP 发生风险加大[7]。
早发型子痫前期患者的胎盘功能明显异常,临床表现为新发高血压、蛋白尿以及其他器官功能受损的内皮细胞功能障碍,为胎盘源性疾病。有学者对经辅助生殖技术受孕的DOR 组患者与对照组进行分析,发现DOR 组子痫前期、小于胎龄儿发生率升高,且DOR组胎盘病理检测提示胎儿面的血管病变及灌注不良,这与本研究结果相符。本研究两组间低出生体重儿发生率比较虽无统计学意义,但DOR 组中呈上升趋势。检测胎盘相关组织学标志物是了解经辅助生殖技术受孕的DOR 患者的关键步骤;晚发型子痫前期有母体及环境等多重因素参与发病[12]。松弛素是孕期仅由黄体分泌的强效血管扩张剂[13],在孕期主要影响血管健康。首先,DOR 患者缺乏或低水平的松弛素可能导致蜕膜功能受损,这是子痫前期关键的病理过程,其次妊娠期间子宫螺旋小动脉重塑,松弛素是诱导动脉重塑的主要分子[14-15]。由雌激素、孕激素以及松弛素驱动血管重构,重构的动脉有效促进动脉被动力学特性改变,使动脉顺应性增加,再次促进一氧化氮分泌,有助于血管舒张[16]。DOR 患者HDP 发生率上升的另一个解释归结为氧化应激。两项横断面研究表明DOR 患者血清诱导型一氧化氮合酶水平、总氧化状态和氧化应激指数显著升高[17-18]。氧化应激可降低一氧化氮和前列环素的生物溶解性,导致血管收缩加剧和内皮依赖性血管舒张降低,在任何人和动物的研究中均提示过量氧化应激与严重的高血压和靶器官损伤有关[19]。
HDP 是母儿死亡的主要原因之一,DOR 作为发生HDP 的危险因素,早期识别、早期预防至关重要。本研究结果为临床针对经辅助生殖技术受孕的DOR 患者需要缜密的产前检查,特别是需要进行严密血压监测提供了依据。经年龄分层后,本研究提示DOR 组≥35 岁患者HDP 发生率较对照组上升,此外多因素修正Poisson 回归分析提示年龄及BMI 也均为HDP 发生的危险因素,因此COS 前应建议不孕患者孕前减重及尽早生育,肥胖人群孕期家庭血压的监测以及体重管理对降低子痫前期风险有重大意义,可降低HDP 发生率。低剂量阿司匹林可用于预防子痫前期,尤其是DOR 合并其他子痫前期风险患者。
本研究也存在不足。围生期结局指标主要随访方式为电话随访及电子病历系统查询,存在一定回忆偏倚,且人群本身存在异质性,与HDP 相关的孕期松弛素、雌激素水平及胎盘病理等并未检测,其他混杂因素包括COS 方案、二手烟的暴露、收入水平、营养状况、体力活动、妊娠期睡眠状态、孕期体重增加等均未纳入本研究。
综上所述,与卵巢储备功能正常患者相比,经辅助生殖技术受孕的DOR 患者HDP 发生风险较大,围生期更需行缜密的产前检查。

