不同比例胰岛素起始剂量强化方案用于2型糖尿病临床治疗的效果比较研究
张超,吴涛,田瑞
北京大望路急诊抢救医院综合内科,北京 100021
2型糖尿病属于常见慢性代谢疾病之一,在该疾病治疗中以降糖药和胰岛素为主。在临床中,早期胰岛素强化治疗有着广泛的应用范围,有助于提高血糖控制效果。“三短一长”强化方案较为常用,长效和餐时胰岛素类似物的比例通常为各50%。然而,结合相关研究可知,由于亚裔人胰岛素分泌功能相对脆弱,我国2型糖尿病患者主要特征为胰岛β细胞功能早相分泌缺失,该特征和餐后血糖上升有着密不可分的关系,故我国患者餐后血糖升高概率较高,长效和餐时胰岛素类似物的比例为50%并不适用于我国患者,因此应研究出恰当的比例起始剂量强化方案,为临床疗效的提升提供保障[1-2]。为对比不同比例胰岛素起始剂量强化方案的价值,选取2021年9月—2023年3月北京大望路急诊抢救医院收治的74例2型糖尿病患者参与研究,现报道如下。
1 资料与方法
1.1 一般资料
选取本院诊治的74例2型糖尿病患者为研究对象,实施抽签法分成观察组和比较组,每组37例。观察组男22例,女15例;年龄37~76岁,平均(52.56±3.17)岁;病程1~10年,平均(4.12±0.91)年。比较组男21例,女16例;年龄38~77岁,平均(52.71±3.08)岁;病程1~11年,平均(4.09±0.87)年。两组研究对象一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究经本院医学伦理委员会批准。
1.2 纳入与排除标准
纳入标准:患者符合2型糖尿病的诊断标准;患者接受“三短一长”胰岛素强化方案;患者知情同意。排除标准:重要脏器功能不全;患有明显影响胰岛素敏感性的并发症;中途退出研究。
1.3 方法
全部患者停用原治疗方案,为其提供针对性干预,含有饮食、运动指导等。
观察组采用40%甘精胰岛素和60%门冬胰岛素起始治疗方案,药物采用甘精胰岛素注射液(吉巨芬)(国药准字S20060062;规格:3 mL:300 U/笔芯/预填充)、门冬胰岛素注射液(诺和锐)(国药准字S20153001;规格:3 mL:300 U/笔芯×1支)。
比较组实施50%甘精胰岛素和50%门冬胰岛素起始治疗方案,药物选择同观察组。
甘精胰岛素在每日睡前固定时间进行一次性注射,门冬胰岛素等量均分,在三餐前注射,将胰岛素总量控制在0.5 U/(kg·d)。对患者进行为期10 d的观察,检测治疗前后空腹及餐后2 h血糖水平,如果存在低血糖症状,应对血糖进行随时测定,并适当调整血糖方案。
1.4 观察指标
①对比两组血糖水平:对治疗前后的空腹血糖、餐后2 h血糖以及糖化血红蛋白进行记录及分析。
②对比两组血糖达标时间。
③对比两组胰岛β细胞功能:主要对胰岛素分泌指数以及胰岛素抵抗指数进行计算和评估。
④对比两组低血糖发生率:对治疗期间出现低血糖情况进行记录。
1.5 统计方法
采用SPSS 25.0统计学软件进行数据分析,计数资料用例数(n)和率(%)表示,行χ2检验;计量资料符合正态分布用()表示,行t检验;P<0.05为差异有统计学意义。
2 结果
2.1 两组患者血糖水平对比
治疗前,两组患者血糖水平比较,差异无统计学意义(P>0.05);治疗后,比较组血糖水平高于观察组,差异有统计学意义(P<0.05)。见表1。
表1 两组患者血糖水平对比()
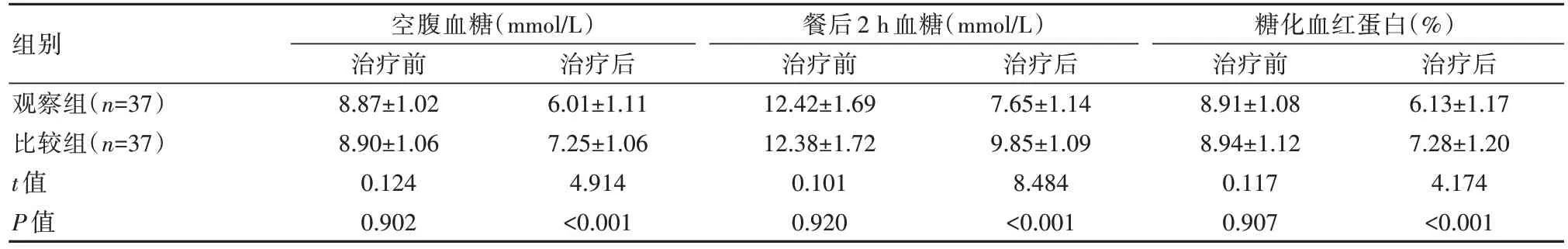
表1 两组患者血糖水平对比()
组别观察组(n=37)比较组(n=37)t值P值空腹血糖(mmol/L)治疗前8.87±1.02 8.90±1.06 0.124 0.902治疗后6.01±1.11 7.25±1.06 4.914<0.001餐后2 h血糖(mmol/L)治疗前12.42±1.69 12.38±1.72 0.101 0.920治疗后7.65±1.14 9.85±1.09 8.484<0.001糖化血红蛋白(%)治疗前8.91±1.08 8.94±1.12 0.117 0.907治疗后6.13±1.17 7.28±1.20 4.174<0.001
2.2 两组患者临床指标对比
比较组血糖达标时间为(8.20±1.57)d,观察组为(6.17±1.39)d,观察组血糖达标时间短于比较组,差异有统计学意义(t=5.889,P<0.001)。
2.3 两组患者胰岛β细胞功能对比
治疗前,两组胰岛β细胞功能对比,差异无统计学意义(P>0.05);治疗后,观察组胰岛β细胞功能优于比较组,差异有统计学意义(P<0.05)。见表2。
表2 两组患者胰岛β细胞功能分析()
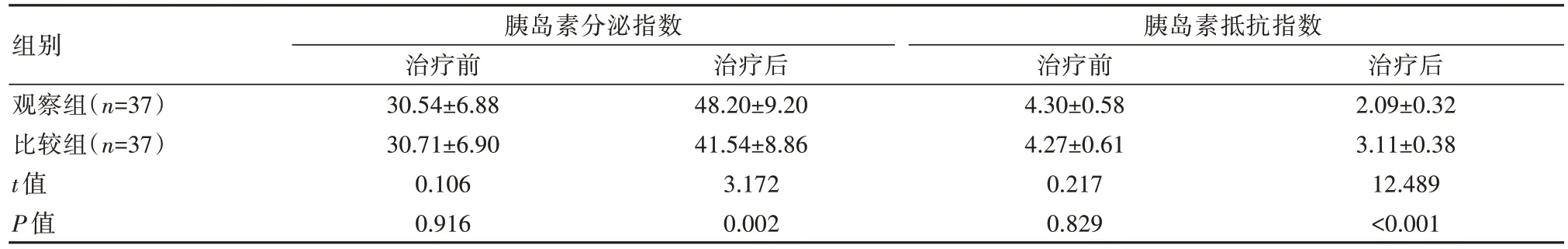
表2 两组患者胰岛β细胞功能分析()
组别观察组(n=37)比较组(n=37)t值P值胰岛素分泌指数治疗前30.54±6.88 30.71±6.90 0.106 0.916胰岛素抵抗指数治疗后48.20±9.20 41.54±8.86 3.172 0.002治疗前4.30±0.58 4.27±0.61 0.217 0.829治疗后2.09±0.32 3.11±0.38 12.489<0.001
2.4 两组患者低血糖发生率对比
观察组低血糖发生率为5.41%(2/37)低于比较组的21.62%(8/37),差异有统计学意义(χ2=4.163,P=0.041)。
3 讨论
2型糖尿病具有较高的发生率,主要症状含有烦渴、频尿、多食以及体质量减轻,还可能会出现酸痛、疲倦等表现,严重影响患者健康[3]。在2型糖尿病治疗中,胰岛素“三短一长”强化方案较为常用,运用短效和长效胰岛素有利于维持正常肝糖原输出,可以有效提高血糖控制水平[4-5]。在常规“三短一长”方案中,长效和短效胰岛素剂量各占一半,然而由于我国患者存在餐后血糖上升的特点,故上述比例方案的适用性较差[6]。40%长效胰岛素+60%短效胰岛素方案能够满足患者餐时胰岛素剂量高的要求,对于空腹血糖控制效果的提升也有着积极影响,从而促进整体应用效果的提高[7-8]。
本研究结果显示,治疗后观察组血糖水平、胰岛β细胞功能均优于比较组(P<0.05);观察组血糖达标时间为(6.17±1.39)d短于比较组的(8.20±1.57)d(P<0.05);比较组和观察组低血糖发生率分别为21.62%、5.41%,观察组较低(P<0.05)。说明40%甘精胰岛素和60%门冬胰岛素起始治疗方案在控制血糖水平、改善胰岛β细胞功能、缩短血糖达标时间以及减少低血糖发生方面效果显著。主要是由于该治疗方案更适合我国患者实际情况,进而有利于机体各项指标的优化[9]。该治疗方案和患者餐后血糖升高的特点相符,有利于胰岛素调整,提高血糖控制效率,将血糖达标时间有效缩短[10-11]。低血糖会提高心脑血管疾病发生风险,不利于患者整体健康的保障,而该治疗方案可以有效降低低血糖发生率,主要和其空腹血糖控制效果显著相关[12]。
本次研究结果和相关研究结论基本相似,在相关研究中,40%长效加60%短效胰岛素治疗方案血糖达标时间为(6.8±1.4)d,长短效胰岛素各50%方案即(8.1±2.0)d(P<0.05);前者治疗后血糖水平、胰岛β细胞功能相比于后者较为良好(P<0.05);长短效胰岛素各50%方案低血糖发生率为13.3%,高于40%长效加60%短效胰岛素治疗方案(P<0.05)[13-14]。
综上所述,在2型糖尿病治疗中应用40%甘精胰岛素以及60%门冬胰岛素起始剂量强化治疗方案,可以优化血糖水平,提升胰岛β细胞功能,缩短血糖达标时间,减少低血糖的发生。

