人工踝关节置换术和踝关节融合术治疗踝关节病的早期疗效分析*
王 均,邓 俊,李发灿,李 硕,李彦林,陈 淼
(昆明医科大学第一附属医院运动医学科,云南 昆明 650032)
终末期踝关节骨性关节炎(osteoarthritis,OA)是一种严重的踝关节病,常导致功能受限和生活质量低下。踝关节融合术(Ankle Arthrodesis,AA)和全踝关节置换术(Total ankle replacement,TAR)是治疗踝关节病的主要手术方法[1,2]。随着手术技术和植入物设计的改进,AA和TAR术后患者的功能得到了进一步的提升,但如何选择手术方式仍缺乏明确的共识。在本研究中,笔者比较了AA和TAR治疗的并发症和临床疗效,探讨不同情况下手术方式的选择。笔者自2011年10月-2019年12月采用人工踝关节置换和踝关节融合术治疗踝关节病24例24踝,以明确两种不同治疗方法对踝关节早期功能恢复的影响,现报告如下。
1 资料与方法
1.1 一般资料
术前充分向患者及其家属详细介绍两种手术方式的优缺点、并发症以及费用等,充分尊重患者及其家属的的选择。收集本院(昆明医科大学第一附属医院2011年10月-2019年12月收治的踝关节病患者24例(24踝),男13例,女11例,年龄37~62岁(平均47.8岁);TAR为对照组和AA为治疗组。TAR组8例患者,其中男性5例,女性3例;行踝关节置换组,AA组16例患者,其中男性9例,女性7例,行AA。对2组患者年龄、性别构成、BMI、左右踝构成及一般资料进行统计学分析,2组患者具有可比性。24例患者均经过关节内皮质激素注射、口服非甾体抗炎药或矫形器等保守治疗后无效,一部分伴有跛行等症状,最后选择手术治疗。
1.2 纳入和排除标准
纳入标准:纳入对象已明确诊断为踝关节炎的终末期,并且患者BMI小于27 kg/m2(对于AA组无此要求),以及患者对术后的活动强度及活动量要求较小(对于术后活动量较高者,选择关节融合术),并确认患者患肢无并发距骨坏死等。
排除标准:(1)对于皮肤条件差,伴有活动性皮肤及骨感染的;(2)外周血管病变;(3)既往手术或外伤而继发的周围软组织损伤;(4)高龄以及基础疾病多不能耐受手术者。
1.3 治疗方法
TAR组:在患者仰卧位的情况下,消毒并铺巾。在伸肌支持带的间隙处做直切口,然后用小骨刀或咬骨钳清除骨赘和清理关节面。截骨导向器被选用并用C臂透视调整位置,然后进行截骨,最后置入试模并评估关节。足中立位的截骨也被完成。关节腔被冲洗并置入最终假体,最后再次评估假体位置和螺钉的位置。冲洗创口,留置引流管1根,逐层缝合切口,敷料包扎,踝关节中立位石膏夹板固定,见图1。

图1 踝关节置换术后踝关节X线假体位置良好,无假体松动及移位
AA组:进行踝部手术时,先在踝关节前方切口处显露关节囊并切开,然后显露胫骨远端和距骨上端关节面。在保证牢固固定的情况下,尽量保留胫骨下段和距骨上段关节面的骨量,并在缺损处进行充分植骨,最后使用螺钉和接骨板进行固定融合,以尽可能保持下肢长度。对于合并有距骨坏死的病例,采用自体或异体骨填充胫距关节间隙。最后,安置前方钢板,必要时在踝部打入螺钉,注意避免进入跟距关节。X线透视融合位置、螺钉固定可靠后彻底止血并安置引流管,逐层缝合并采用石膏托外固定,见图2。

图2 前方入路钢板、螺钉内固定踝关节融合术后踝关节X线
术后处理:2组患者术后处理相同:患肢禁止负重8~10周,直至假体-骨界面早期骨长入充分或融合足够牢靠。疼痛消减轻后开始CPM功能锻炼,并在双拐保护下,患肢部分负重下地活动。出院后1、2、3、6、12月患者至本院门诊复查。
A-D为术后6月踝关节正侧位X线,钢板前方螺钉固定至足舟骨,内固定无松动,位置良好,关节融合。
1.4 主要观察指标
手术时间是从切开皮肤到缝合所需时间。患者的术后踝关节功能按照美国骨科足踝评分(AOFAS)评估,其中90~100分为优,75~89分为良,50~74分为可,50分以下为差。疼痛评分使用视觉模拟量表(VAS),术前踝关节评分不完善的患者将使用对侧踝关节评分。同时,利用健康调查问卷评分(SF-36评分)评估患者的一般健康状况和生活质量。所有统计资料由第四作者完成。
测量所得数据用SPSS22.0统计学软件,采用方差分析,P<0.05认为差异有统计学意义。
2 结果
2.1 一般情况和术后评价
本组24例患者均获随访,时间18~24个月(平均20.4个月),所有患者术前在年龄、BMI、随访时间和术前踝关节活动度方面2组间没有统计学差异,见表1。2组患者术前VAS评分、AOFAS评分以及SF-36评分均无统计学差异,具有可比性,见表2。术后2组患者VAS评分差异无统计学意义(P>0.05)。术后随访AOFAS评分:TAR组与AA分别为78.64±5.32分和 67.34±7.32分,与术前评分比较,均有统计学差异(P<0.05),且2组术后AOFAS评分也有统计学差异(P<0.05)。TAR组和AA组术后SF-36评分分别为78.51±3.82分和 71.43±5.37分,与术前SF-36评分比较,差异均有统计学意义(P<0.05),且术后2组SF-36评分差异也具有统计学意义(P<0.05)。
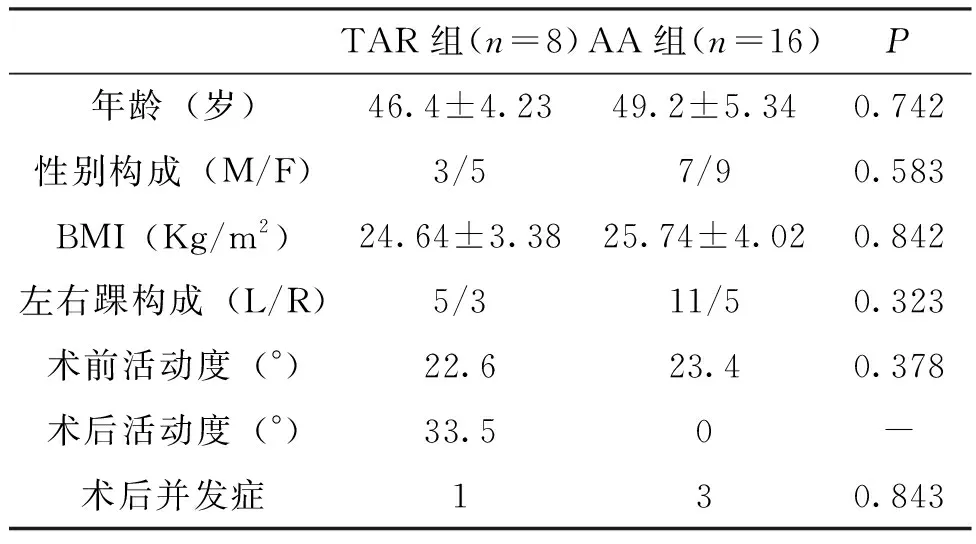
表1 2组患者一般资料比较
表2 2组患者VAS、AOFAS和SF-36评分比较
2.2 并发症
根据随访及影像学结果,2组患者术后均出现不同程度的并发症,TAR组仅1例患者出现伤口感染,发生率为12.5%。AA组3例患者出现并发症:浅表感染1例,皮缘坏死伤口延迟愈合2例,发生率为18.75%。2组并发症发生率比较无显著性差异(P>0.05)。术后关节活动度TAR组AA组分别为(33.52±5.73)°和0°,TAR组较术前功能改善,见表1。
3 讨论
踝关节融合术是治疗晚期关节炎的金标准,但并发症发生率高和关节活动度丢失是踝关节置换术作为替代治疗的理由[3]。在围手术期,加强软组织管理和改进手术方式可减少AA后的并发症。全踝关节置换术是一种替代方法,但第三代移植物的长期存活仍未知。在国内,踝关节置换术开展得不多,许多临床医生仍然将踝关节融合术作为首选[4]。
学者们认为TAR可以恢复踝关节的正常活动度,而踝关节融合会限制踝关节功能。AA后,足部的活动能力下降了70%。一项研究表明,踝关节融合术的影响比全踝关节置换术更大,会导致功能限制[5]。然而,无论采用何种假体设计,TAR的患者在各个方面的活动范围都几乎是正常的。对于活动大的年轻患者,有学者认为应该选择踝关节融合术,而对于功能需求小的患者,应该进行全踝关节置换术(TAR)[6,7]。
患有踝关节创伤性骨性关节炎的年轻患者通常运动量大,运动能力强。胫距融合对邻近关节退变有影响,但年轻患者踝关节假体耐久性数据不充分。术后患者能否参与体育活动是关键因素。因此,术后运动能力恢复是关节功能改善的有效指标[8]。
AA和TAR是治疗踝关节骨关节炎的两种常用手术方式。本研究将AOFAS评分和SF-36评分结合,评估了术后患者的关节功能和生活质量。术后,TAR组的患者相对于AA组表现出更好的心理和精神状态。TAR手术可以恢复大部分踝关节的活动度,而AA手术则对患者步态影响更大。在手术前,2组患者的AOFAS评分均较低。因此,当踝关节炎严重影响患者生活质量时,这两种手术方式都是不错的选择。

