膈肌超声在麻醉管理中的应用进展
陈 颖,易 杰
中国医学科学院 北京协和医学院 北京协和医院麻醉科,北京 100730
膈肌是主要呼吸肌,占所有呼吸肌功能的60%~70%,膈肌功能不全与患者术后并发症的发生密切相关[1]。因此,围手术期关注膈肌功能的变化至关重要。虽然评价膈肌功能常用的指标为跨膈压,但该方法需留置监测导管至食管和胃内才可测得。这种侵入性的操作往往会引起患者不适,对于清醒患者有一定顾忌。随着超声技术的发展,膈肌超声作为无创无辐射的检查技术最早于1975年由Haber提出[2]。近年来,床旁超声的发展在临床麻醉,包括急诊和重症医学等方面的应用日渐增多。本文对膈肌超声在麻醉方面的应用进展进行综述。
膈肌超声的评价指标
膈肌移动度膈肌移动度(diaphragm excursion,DE)是指膈肌在1个呼吸周期中的位移。Wait 等[3]1989年提出膈肌运动可以用超声观察记录。由于左侧脾窗明显小于右侧肝窗,且观察左侧膈肌运动受胃内容物的影响,超声测量左右侧DE时,右侧膈肌成功率为92.8%,左侧膈肌成功率仅21.4%[4]。因此,临床多选用右侧膈肌观察。首先,选择B型超声模式并以肝脏作为声窗,选择2.5~5 MHz低频相控阵探头或凸形探头,将探头置于锁骨中线或腋前线右肋缘下方(图1),即可在屏幕上肝脏后方见一高回声区,此即代表右侧膈肌(图2)。为改善B超成像,应将探头指向被观察者的头侧、背侧,以便让超声束垂直到达要观察的右侧膈肌后1/3。
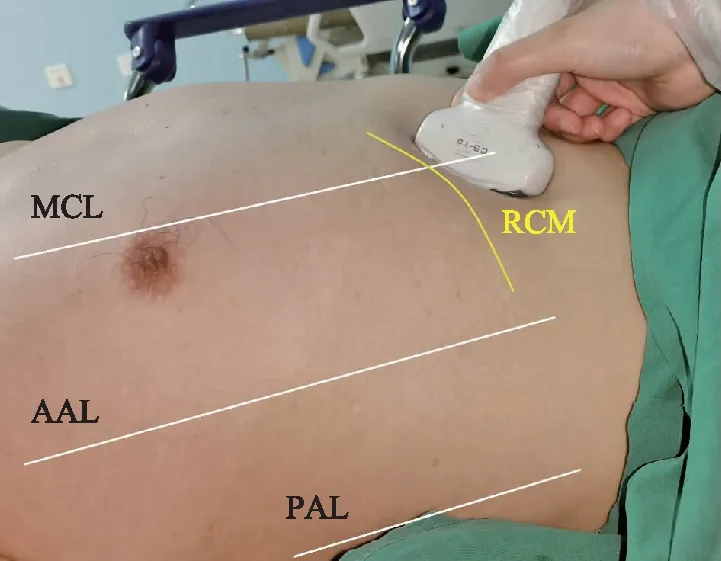
MCL:锁骨中线;AAL:腋前线;PAL:腋后线;RCM:右侧肋缘MCL:midclavicular line;AAL:anterior axillary line;PAL:posterior axillary line;RCM:right costal margin图1 超声评估右侧膈肌运动的探头摆放示意(M模式)Fig 1 Ultrasound probe position for evaluation of diaphragm movement(M mode)
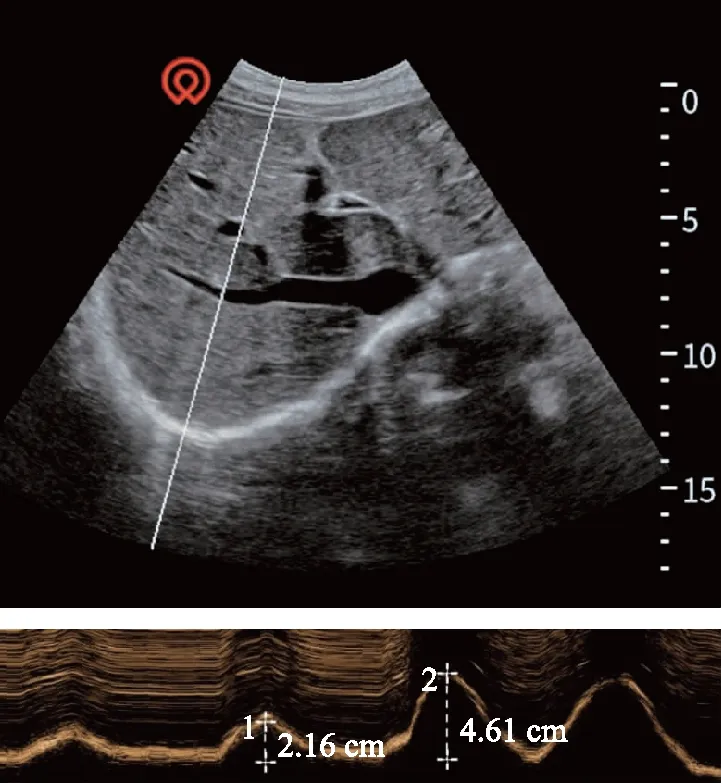
图2 B超和M型超声评估右侧膈肌运动Fig 2 Ultrasound evaluation of diaphragm in B mode and M mode
应用超声对上腹部进行初步探查,先使用B模式寻找测量膈肌的最佳入路后,即可改用M模式记录膈肌运动。M型超声观察DE的优势在于可以在1个呼吸周期内动态观察并准确评估膈肌的位移[5]。M型超声可以用于定量观察,如图2所示,在1个平静呼吸和深呼吸周期中,膈肌位移分别为2.16 cm和4.61 cm。M型超声还可以测定斜率,以此反映膈肌收缩速度。嗅物吸气时的膈肌变化与用力肺活量(forced vital capacity,FVC)正相关,对评价神经肌肉系统疾病患者的膈肌功能有较高准确性[6]。
研究表明,吸入相同的气体量,卧位时的膈肌位移比立位和坐位大[7]。因此,使用膈肌超声评估DE时,要注意保持被观察者体位一致。此外,DE还受性别和年龄的影响[8]。因此,关于DE正常值的报道各不相同。国内一项选取150位志愿者的研究表明,正常人平静呼吸时DE(DE-quiet breath,DE-QB)范围为(1.4±0.4)cm,深呼吸时DE(DE-deep breath,DE-DB)为(5.1±1.2)cm[9]。膈肌麻痹或无力时,DE减小,甚至<0(向头侧运动,靠近探头),即出现膈肌反常运动[10]。
膈肌厚度及其变化率在机械通气的情况下,DE是膈肌收缩和呼吸机正压通气的共同结果,并不能准确反映膈肌功能。此时,B超观察膈肌厚度(diaphragm thickness,DT)是一种可行替代手段。B超测量DT的准确性已在人体尸解的对照研究中被证实[3,11],定义为超声影像上胸膜线到腹膜线之间的距离[12]。B超观察DT由Ueki等[12]1995年首次提出。通常选择在呼气末,即肺处于功能残气量(functional residual volume,FRV)时,将高频(>7 MHz,12 MHz较适宜)线阵探头置于腋前线或腋中线第8或第9肋间隙水平,肋膈窦下方0.5~2 cm,膈肌附着点(zone of apposition,ZOA)的位置(图3),即可显示膈肌影像的3层结构——高回声的腹膜和胸膜包围着低回声的膈肌(图4)。值得注意的是,常有第3条高回声线出现在低回声的膈肌中间,为膈肌中心纤维层的超声成像。
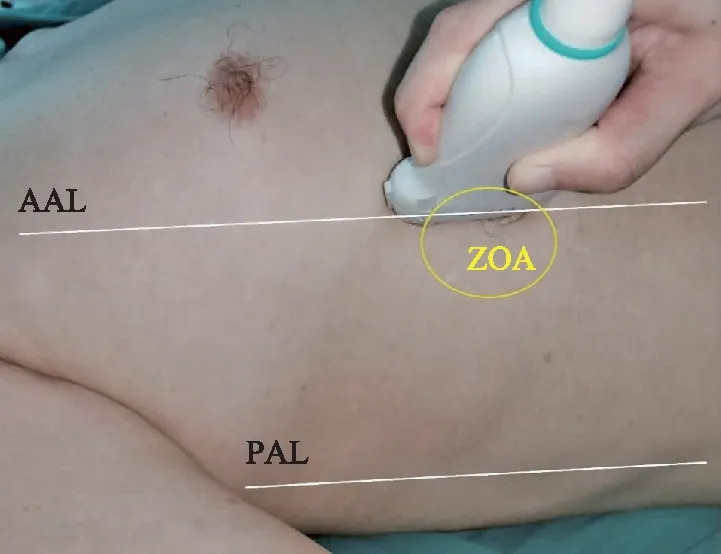
ZOA:膈肌附着点ZOA:zone of apposition图3 超声评估膈肌厚度的探头摆放示意Fig 3 Ultrasound probe position for evaluation of diaphragm thickness
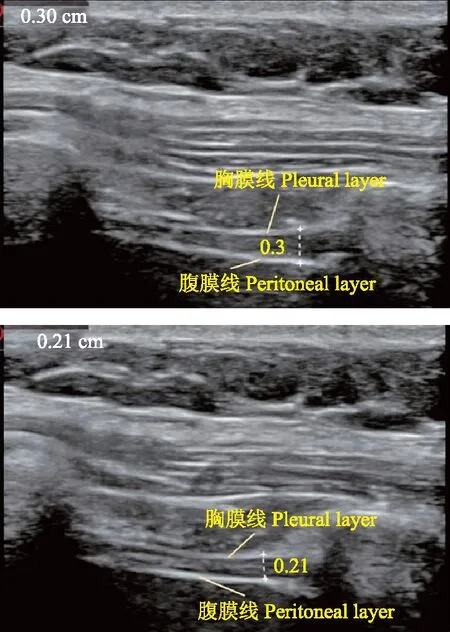
图4 B超评估膈肌厚度Fig 4 Ultrasound evaluation of diaphragm thickness in B mode
DT值跟DE一样受性别、身体健康状况等的影响,甚至体位、观察所选的肋间隙都对DT值有影响[13-14]。为消除个体差异性的影响,往往选用膈肌厚度变化率(dia-phragmatic thickening fraction,DTF)这一指标替代DT。DTF=(吸气末DT-呼气末DT)/呼气末DT。图4所示,健康志愿者平静吸气末DT为0.3 cm,呼气末DT为0.21 cm,因此平静呼吸DTF(DTF-quiet breath,DTF-QB)=(0.3-0.21)/0.21=42.9%。膈肌功能与吸气时膈肌增厚相关,因此,计算吸气时的DTF是一种更可行的消除个体差异的评估手段[15]。De Bruin等[16]也发现对于DT大于正常人的迪谢内肌营养不良(Duchenne muscular dystrophy)患者,其DTF却低于正常人,且与此类患者肺活量和吸气压减少是一致的。Harper等[17]对150名健康志愿者研究表明,右侧膈肌的DTF-QB为20%±15.5%,甚至部分志愿者平静呼吸时膈肌并未增厚。因此,测定深呼吸DTF(DTF-deep breath,DTF-DB)更有意义,健康成人卧位DTF-DB范围为53%~68%[18]。当存在单侧膈肌功能不全时,健侧DTF-DB可在正常范围内,但患侧DTF-DB降低[19]。
膈肌超声评价术后肌松残余和预测术后肺部并发症
据报道,我国麻醉拔管后术后肌松残余(postoperative residual curarisation,PORC)发生率高达57.8%,到达麻醉后恢复室(post anesthesia care unit,PACU)时仍高居45.2%[20]。PORC不利于患者预后,且PORC增加术后肺部并发症发生率[21]。因此,围手术期需要使用肌松监测仪来评估PORC。经典的肌松监测采用四个成串刺激(train of four ratio,TOFr)拇内收肌的运动比例进行评估,但由于电流刺激会引起清醒患者强烈的不适感,故不宜在清醒的患者身上进行,且其标定相对困难。膈肌超声用于评估肌松残余是临床评估拔管后清醒患者PORC的新方法。Cappellini等[22]比较舒更葡糖钠与新斯的明逆转肌松效果的研究,选用DTF-DB这一指标评价术后肌松恢复情况,将PORC定义为DTF-DB<36%,以监测PORC是否发生。国内一项随机对照研究也证实了膈肌超声评估DE-DB和DTF-DB,对评估PORC具有可行性[23]。DTF-DB和DE-DB与拔管时TOFr显著相关,且TOFr<0.9组(肌松残余组)患者DTF-DB及DE-DB显著低于TOFr>0.9组(无肌松残余组)患者[23]。即使TOFr>0.9被认为是评估PORC的金标准,但由于肌松拮抗后膈肌功能的恢复情况与外周小肌群的功能恢复有一定的差异性,因而担负呼吸功能60%以上的膈肌功能是否满足呼吸功能仍需要进一步研究。因此,膈肌超声在评估PORC和呼吸功能上具有较好的应用前景。
术后肺部并发症(post-operative pulmonary complication,PPC)包括上呼吸道梗阻、肺不张、肺部感染、呼吸衰竭和其他肺部并发症(如肺炎、肺淤血、肺栓塞或气胸等)[24]。尽早识别PPC高危患者有助于医生尽早采取预防措施,如指导患者术前进行吸气肌训练,麻醉医生术中进行肺保护性通气等,以改善预后。有研究认为,膈肌超声对PPC的发生有预测作用[25]。该研究中所有发生PPC的患者DTF-DB均<38.1%。因此,较低的DTF可能是预测PPC的因素之一。由此推测,术中和术后即刻超声评估膈肌功能可能成为识别PPC高危患者的方法之一。当然,膈肌超声预测PPC的研究仍在起步阶段,还需要更多严谨设计的临床研究来证实其可行性。综上,膈肌超声对PORC和PPC均有一定的评估价值,在未来的应用前景广阔。
膈肌超声识别围手术期膈肌麻痹
膈肌麻痹影响术后呼吸功能的恢复。膈肌麻痹的原因包括膈肌固有肌纤维无力,也包括膈神经损伤,其中膈神经损伤在围手术期更为常见。心胸外科手术所致膈神经损伤是围手术期膈肌麻痹的最常见原因[26]。神经阻滞麻醉也可引起膈肌麻痹,其中肌间沟臂丛神经阻滞引起膈肌麻痹的概率几乎达100%[27],锁骨上臂丛阻滞所致膈肌麻痹的概率也高达36%~67%[28]。一侧膈肌无力可由对侧膈肌以及肋间外肌收缩来代偿损失的潮气量。只有双侧膈肌麻痹可能会引起呼吸困难,但单侧膈肌麻痹可完全无症状。临床上,单侧膈肌麻痹比双侧更常见,不能仅以呼吸困难这一症状来定论是否发生膈肌麻痹。
评判有无膈肌麻痹,既往主要是通过观察氧饱和度的变化、观察胸片有无膈肌抬高[29]、检测肺功能和肺活量的降低程度来进行。而无放射性、便携、可床边操作的膈肌超声提供了一种新方式。嗅物吸气试验是重要的检测方法,膈肌向尾侧运动(靠近探头)减少25%~75%可以提示膈肌部分麻痹;膈肌向头侧(远离超声探头)运动或向尾侧运动减少大于75%则提示膈肌完全麻痹[30-31]。单侧膈肌麻痹的患者,健侧DTF-DB值在28%~96%间;患侧膈肌增厚不明显,甚至变薄,DTF-DB值范围为-35%~+5%[19]。基于现有的研究,20%多被接受作为DTF-DB诊断单侧膈肌麻痹的界值。研究表明,与胸片、肺功能、膈神经传导研究等联合检查相比,膈肌超声诊断膈肌麻痹的敏感性和特异性分别为93%和100%[32]。
膈肌超声用于特殊患者的麻醉管理
膈肌活动在神经肌肉系统疾病患者中会受影响,为保证术后拔管安全,麻醉前及手术后对高危患者进行膈肌评估是必要之举。呼吸功能障碍在面肩肱型肌营养不良症(facioscapulohumeral dystrophy,FSHD)患者中很常见[33]。但是,FSHD患者面部肌肉无力,口周漏气可能比较严重,肺活量和最大呼吸压测定并不适用于该类患者的术前评估。所以,膈肌超声在很多FSHD病例中发挥了重要作用[34]。DT与肌萎缩侧索硬化症(amyotrophic lateral sclerosis,ALS)患者膈神经刺激时的膈肌复合动作电位的幅度呈正相关[35],且膈肌超声可用于识别ALS患者的肺功能紊乱[36]。膈肌超声结合肌电图和膈神经传导研究有助于鉴别在重症肌无力患者的膈神经损伤,特别是胸腺切除术后的膈神经损伤[37]。
青少年特发性脊柱侧凸(adolescent idiopathic scoliosis,AIS)患者多有限制性呼吸功能障碍[38]。研究表明,以膈肌超声观察AIS患者的DE,其结果在观察者内和观察者间均具有高度可信性,并且有助于准确识别AIS患者的病理性膈肌运动[39]。在脊柱侧凸患者中,吸气末DT与第一秒最大呼气量(forced expiratory volume in one second,FEV1)(r=0.636,P=0.001)和FVC(r=0.646,P=0.001)均呈正相关[40]。膈肌超声在侧凸患者膈肌形态观察和量化膈肌收缩力方面都可以提供参考信息,用作术前评估及指导术后拔管,以保证麻醉安全。
膈肌超声提示慢性阻塞性肺疾病患者肺功能
慢性阻塞性肺疾病(chronic obstructive pulmonary disease,COPD)患者日益增多,其围术期死亡率及并发症率均高于普通患者。严重的COPD和支气管高反应性还会增加麻醉风险。因此,麻醉术前评估至为重要。既往评估COPD患者肺功能多选6分钟步行试验、屏气试验或FEV1/FVC等。
近年来,膈肌超声亦渐用于评估COPD患者的肺功能。轻度及中度COPD患者DE降低,但重度COPD患者DE显著升高[41]。DE的降低与量化评价气体残留的指标残气量(residual volume,RV)和残总比[RV/肺总量(total lung capacity,TLC),RV/TLC]显著相关[42]。DE-DB与FEV1正相关[43],COPD患者康复训练后深吸气时DE增加[44]。由于与COPD相关的呼吸力学非常复杂,膈肌功能障碍与COPD的具体关系尚不清楚,因此,膈肌超声评价COPD患者肺功能的结果仍存在一定的差异性。现有资料支持在临床中使用膈肌超声监测COPD患者的肺功能,但目前仍需要进一步的研究,包括根据疾病的严重程度选择膈肌超声的特异性参数,以便评估肺功能障碍的程度及类型。
膈肌超声指导脱机拔管
重症监护室(intensive care unit,ICU)呼吸机治疗48 h后即可出现膈肌质量下降以及膈肌收缩力的改变[45-46],可以推断膈肌功能障碍可能与脱机失败有关。ICU脱机前常进行自主呼吸试验(spontaneous breathing trial,SBT),观察呼吸浅快指数(rapid shallow breathing index,RSBI)、生命体征等,RSBI应<105,氧饱和度应>90%才有机会尝试拔管。有研究表明,通过M型超声测量DE预测能否脱机,与SBT中RSBI的预测结果是一致的[47]。此外,还有研究以DTF值指标来预测能否成功拔管[48-49]。
DE及DTF用于ICU拔管预测的研究越来越多,其中关于拔管失败的临界值结果的报道并不一致。基于上述研究,可以得出的结论是DE-QB预测拔管失败的临界值是11~14 mm,DTF-DB预测ICU脱机成功率的最敏感与特异的界值为36%[47-48]。DiNino等[49]Dres等[50]的研究表明,SBT期间DTF预测ICU拔管结果的界值分别为26%和30%。研究结果的差异性可能是因为各研究选择的通气方式不同,对拔管失败的定义也不同,也可能是因为招募的受试者标准不一致。因此,膈肌超声可以作为一种辅助手段用于指导ICU脱机拔管。但还需要标准化的大样本随机对照试验来确定其预测的临界值。
小 结
无辐射、便携并且相对便宜的超声是临床有价值的诊断手段,膈肌超声在麻醉管理中的应用也越来越广泛。应用超声监测膈肌,术前可以评估特殊患者的呼吸功能,识别高危患者并进行充分的术前准备;术中及术后可以尽早发现膈肌麻痹或膈肌功能不全的患者,保证围手术期安全;术后可以监测和预测PORC及PPC,以及指导高危患者的术间内及ICU内脱机拔管,建议的应用流程如图5所示,便于在围术期快速掌握和应用。
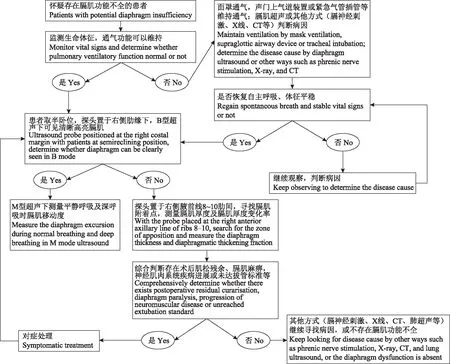
图5 膈肌超声应用流程图Fig 5 Flowchart of diaphragm ultrasound examination
超声在评估膈肌结构和功能方面是有前景的,有极好的观察者内和观察者间的重复性且容易掌握[4,51]。其便携性使患者免于在手术室与放射科之间转运,特别适用于患者生命体征相对不稳定的围麻醉期。为规范膈肌超声操作,应制定标准的操作流程。如在肋间和肋下都进行图像测量[8],并测定不同呼吸时相的DE、DT/DTF以及膈肌收缩速度作为参考数值。未来的膈肌超声研究应着眼于以多中心、大样本的随机对照试验确定膈肌超声诊断膈肌功能不全的临界值,以及探索其在其他新兴领域的应用价值,进一步推广膈肌超声在麻醉中的应用。

