肝移植治疗儿童急性肝衰竭:单中心8年治疗经验
刘颖 孙丽莹 朱志军 魏林 曲伟 曾志贵
急性肝衰竭(acute liver failure,ALF)是一种严重且突发的肝细胞功能不全,导致肝脏合成、解毒等功能衰竭,进而引起多器官衰竭及死亡,病死率为15%~54%[1-2]。儿童ALF的病因与临床表现与成人有较大的差异,其起病急,进展迅速,病死率极高。
肝移植目前仍然是改善儿童ALF预后的唯一有效手段。Mahadeb等[3]的研究表明儿童ALF患者行肝移植治疗生存率为55%~90%,生存率明显提高。目前国内关于儿童肝移植治疗ALF的研究有限,本研究对首都医科大学附属北京友谊医院近8年来诊治的15例ALF患儿行肝移植治疗的临床资料进行回顾分析,总结儿童肝移植治疗ALF的临床特点、治疗方案及转归情况,旨在为儿童ALF的治疗提供参考。
1 资料与方法
1.1 一般资料
首都医科大学附属北京友谊医院2013年6月至2021年6月共行儿童(<14岁)肝移植743例,其中15例儿童肝移植受者术前患有ALF。回顾性分析这15例ALF患儿的临床资料。其中男11例,女4例,年龄9个月~14岁,ALF病因分别为药物性肝损伤8例、不明原因4例、巨细胞病毒(cytomegalovirus,CMV)性肝炎2例、肝豆状核变性1例。5例患儿行基因检测分析,4例未见异常,1例为P型铜转 运 ATP酶(copper-transporting P-type adenosine triphosphatase,ATP7B)基因复合杂合变异。
1.2 ALF的诊断标准
在国外,儿童ALF最初定义为无慢性肝病的患者在起病8周内出现大块肝坏死伴肝性脑病[4]。2017年欧洲肝病学会制定的急性(暴发性)肝衰竭管理临床实践指南中将儿童ALF定义为一种多系统综合征,合并肝功能异常引起的凝血功能异常,且经维生素K1治疗不能纠正,合并肝性脑病时凝血酶原时间(prothrombin time,PT)>15 s 或凝血酶原时间国际标准化比值(prothrombin time international normalized ratio,PT-INR)>1.5;不伴有肝性脑病时PT>20 s 或 PT-INR>2.0[5]。目前我国儿童 ALF 定义为:无已知慢性肝病的患儿出现严重急性肝功能受损的多系统紊乱,伴或不伴与肝细胞坏死有关的脑病。无已知的慢性肝病包括急性起病的肝豆状核变性、自身免疫性肝炎或感染时间未知的乙型病毒性肝炎[6]。本文采用我国儿童ALF的诊断标准。
1.3 免疫抑制方案
所有患者免疫抑制方案为术中给予10 mg/kg甲泼尼龙,术后均采用以钙调磷酸酶抑制剂(calcineurin inhibitor,CNI)为基础的两联或三联免疫抑制方案,3例患者给予巴利昔单抗诱导治疗。
1.4 研究内容
收集15例ALF患儿的临床资料,分析同期接受儿童肝移植的受者中ALF所占比例,ALF患儿肝移植手术特点、术后并发症及治疗转归情况,随访时间截止至2022年4月。
2 结 果
2.1 ALF患儿的临床特征
同期我院肝脏移植中心儿童肝移植受者中ALF占2.0%(15/743)。15例ALF患儿均急性起病,多数伴有发热、腹泻、进行性皮肤及巩膜黄染加重。13例患儿术前合并肝性脑病(其中6例为4期脑病),术前行头颅CT或MRI检查,其中2例提示脑水肿、1例提示代谢性脑病、1例合并右侧大脑半球梗死、1例提示双侧大脑实质密度广泛减低;2例患儿术前合并骨髓抑制、粒细胞减少(表1)。
2.2 ALF患儿肝移植手术特点
6例ALF患儿合并4期脑病,从4期脑病发生到肝移植手术的时间为1~4 d。10例患儿行亲属供肝的活体肝移植(living donor liver transplantation,LDLT),其中4例为活体辅助式肝移植;4例患儿行心脏死亡器官捐献(donation after cardiac death,DCD)供肝肝移植,其中1例为减体积肝移植,1例为劈离式右半肝辅助肝移植;1例患儿行多米诺供肝辅助性肝移植(供肝来源于家族性高胆固醇血症患者)(表1)。
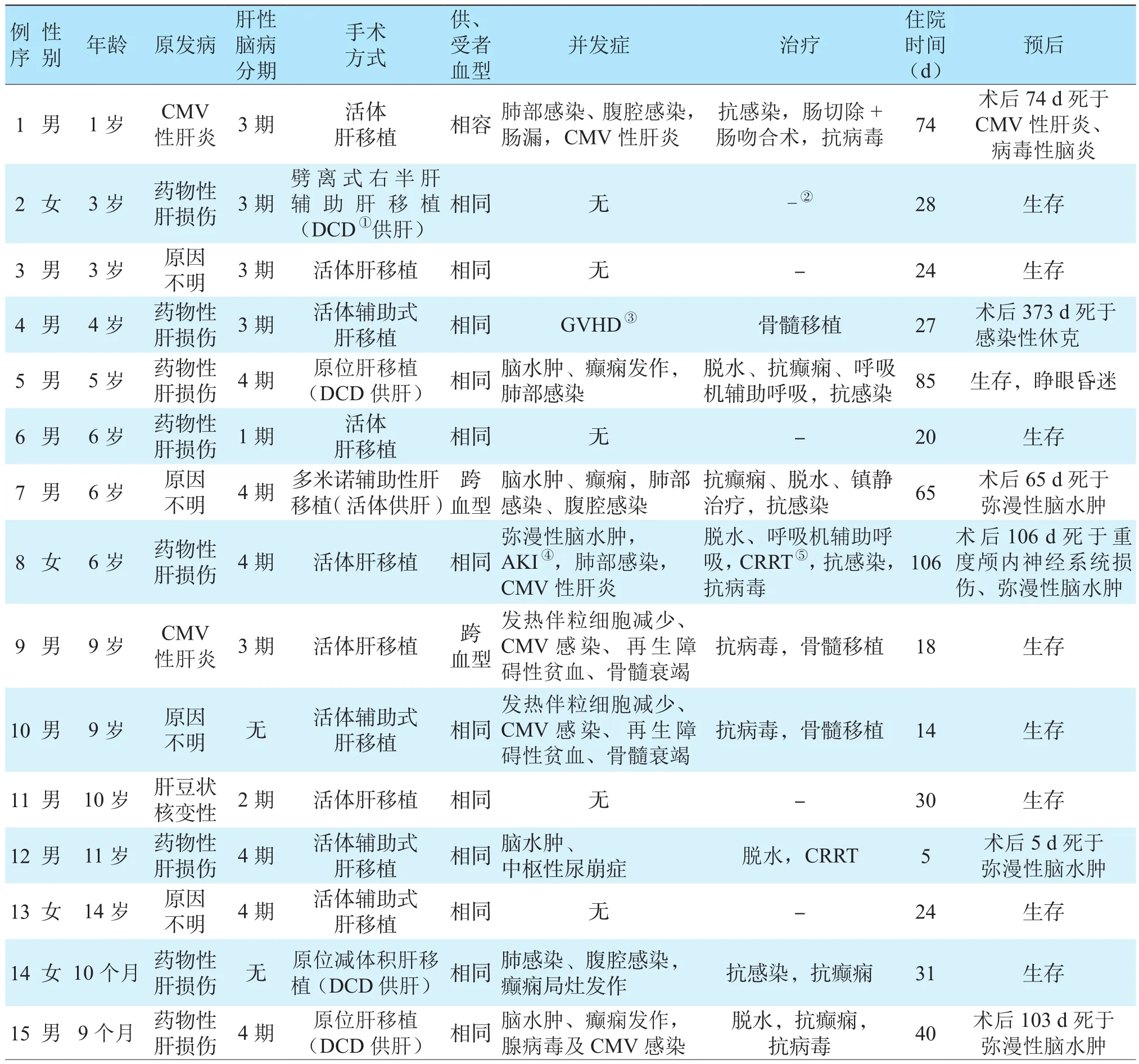
表1 15例ALF患儿的临床资料Table 1 Clinical data of 15 children with ALF
15例患儿中,12例供、受者血型相同,1例血型相容,2例跨血型。2例行跨血型肝移植的受者均为供者B型受者O型,IgG抗B抗体滴度分别为1∶64和1∶32,术前给予利妥昔单抗和AB型血浆置换预处理,同时联合使用霉酚酸酯,术中及术后给予丙种球蛋白治疗,1例受者术中行脾切除。
2.3 术后并发症及治疗转归情况
所有患儿术后早期肝功能恢复顺利。15例患儿中,有10例术后出现并发症。5例患儿术后并发脑水肿,给予脱水降颅压、血液净化及改善脑代谢治疗,其中4例分别于术后5、65、103、106 d死于弥漫性脑水肿,另外1例患儿为持续植物状态(睁眼昏迷)。5例患儿术后发生CMV感染,给予抗病毒联合丙种球蛋白治疗,其中2例伴有粒细胞减少、再生障碍性贫血、骨髓衰竭,给予集落刺激因子、输注血制品等治疗无效,于外院行骨髓移植治疗后生存;1例于术后74 d死于CMV性肝炎、病毒性脑炎;2例分别于术后103、106 d死于弥漫性脑水肿。1例患儿术后出现移植物抗宿主病(graft-versus-host disease,GVHD),给予大剂量糖皮质激素冲击联合丙种球蛋白、调整免疫抑制药治疗无效,在外院行骨髓移植治疗,于术后373 d死于感染性休克。5例患儿术后出现肺部感染,3例患儿出现腹腔感染,其中1例术后出现肠漏,行肠切除+肠吻合术。1例患儿术后出现急性肾损伤(acute kidney injury,AKI),行连续性肾脏替代治疗(continuous renal replacement therapy,CRRT)。所有患儿住院时间为5~106 d(表1)。截止至投稿日,所有患儿随访生存时间为5~1 994 d。存活的9例患儿随诊期间肝功能良好。
3 讨 论
儿童ALF在我国的发病率及病死率尚未清楚,但在美国,每年儿童肝移植受者中10%~15%是ALF患儿[7]。笔者所在肝脏移植中心儿童肝移植受者中ALF占2.0%。儿童ALF的病因多样,包括感染、药物或毒物、免疫因素、遗传代谢性疾病、血管源性、血液疾病、妊娠期同种免疫性肝病等,但仍有一大部分病因尚未明确[8-12]。在本研究中,儿童ALF的主要病因是药物性肝损伤,其次是不明原因、感染和遗传代谢性疾病。
ALF是一种严重的致命性疾病,肝性脑病和继发的脑水肿是ALF患儿死亡的主要原因[13-15]。因此,当肝脏不可能再生时,通常需要行紧急肝移植手术[16-17],选择等待DCD供肝还是紧急行LDLT主要取决于患儿的神经系统状态[18]。在熟练的外科技术、麻醉和重症管理水平保障下,笔者所在肝脏移植中心进行了多种肝移植术式的选择,包括活体辅助式肝移植、减体积肝移植、劈离式右半肝辅助性肝移植、多米诺供肝辅助性肝移植。辅助性部分原位肝移植通过辅助移植部分移植物来确保肝功能稳定,挽救患者生命。对于无慢性肝病的ALF患者,其最大优势在于等到自体肝再生,有可能实现免疫抑制剂撤除[19]。本研究中有6例患儿行辅助式肝移植,3例患儿死亡(1例死于感染性休克,2例死于脑水肿),3例存活患儿在随诊期间行活组织检查提示自体肝再生良好,能否实现免疫抑制药的撤除还需要进一步的观察。根据既往研究,ABO血型不相容供者肝移植对于需要紧急移植手术的ALF患儿来说也是合理的[20-22]。
LDLT对ALF患儿有潜在的益处,但这些患儿的病死率仍然高达20%。因为无论器官衰竭还是不可逆性神经损伤都可能发生在等待移植的ALF患儿中。LDLT可以作为ALF患儿DCD肝移植的补充,两者结合可以获得更高的生存率[23]。有研究报道,等待DCD供肝的ALF患儿生存率只有27%,死亡患儿中有44%死于严重的神经系统损害[24]。有文献报道ALF患儿行LDLT的生存率与尸体肝移植相当,甚至更好,为60%~75%[25]。然而,ALF患儿行LDLT的临床预后较非ALF患儿按计划进行的LDLT更差[26]。
肝性脑病的进展程度是影响儿童ALF预后的主要因素。本研究中,弥漫性脑水肿是ALF患儿肝移植术后的主要死因。4例死亡患儿术前均为4期脑病,虽然术前和术后给予积极的降颅压、改善脑代谢及血液净化等治疗,术后仍因难以逆转的神经系统损伤和弥漫性脑水肿而死亡。因此,对于术前存在肝性脑病的患儿应积极行头颅CT或MRI检查,以早期发现脑水肿。脑水肿的治疗主要包括脱水降颅压治疗,同时对于血氨高的患儿应行血液净化治疗,减轻有毒代谢物对神经系统的损伤。对于术前合并肝性脑病4期的患儿需完善脑血流图及脑电图等检查,以评估患儿肝移植术后神经系统损害能否恢复以及预后不良的风险。有研究认为经颅彩色多普勒超声可用于检测和筛查ALF患儿是否存在异常脑血流,等待移植期间死亡的ALF患儿与存活患儿相比,舒张末期血流速度降低,血管搏动指数升高[27]。亦有研究证实神经标志物血清S100β和白细胞介素-6与ALF患儿的肝性脑病存在相关性,监测这些标志物可以用来评估ALF患儿神经系统损伤情况,帮助临床治疗决策[28]。
再生障碍性贫血是ALF的一种少见但公认存在的并发症。本研究中有2例ALF患儿肝移植术后出现再生障碍性贫血,1例术前病因不明,1例术前为CMV性肝炎,2例患儿术前均存在粒细胞减少,分别于术后2周和1个月出现发热伴粒细胞减少、再生障碍性贫血、骨髓衰竭,给予集落刺激因子、输注血制品等治疗无效,最终行骨髓移植治疗。在Nakajima等[29]的一项研究中,骨髓衰竭发生在10.7%的ALF患儿中,有时与非甲、非乙、非丙型病毒性肝炎和细小病毒B19、爱泼斯坦-巴尔病毒(Epstein-Barr virus,EBV)感染有关。因此,对于术前病毒感染或病因不明导致的ALF患儿,肝移植术后应警惕再生障碍性贫血甚至骨髓衰竭的可能性。
综上所述,儿童ALF是一种病情进展迅速、严重威胁生命的疾病。在内科治疗无效的情况下,儿童肝移植是唯一有效的治疗手段,可以提高患儿的生存率。肝性脑病继发的脑水肿是ALF患儿术后死亡的主要原因,应积极行降颅压、改善脑代谢等及血液净化等治疗,在不可逆性神经系统损害出现前尽早行肝移植手术,有望延长ALF患儿的生存期和改善其长期预后。

