有晶状体眼后房型人工晶状体植入术后前房角的改变及相关因素分析
王卫群 郑方方 杨菁 白燕慧 王豪
有晶状体眼后房型人工晶状体植入术是一种有效矫正高度近视的方法[1,2],术后患者可以获得较好的安全性、有效性和稳定的视觉质量[3,4]。目前临床上使用广泛的有晶状体眼后房型人工晶状体是STAAR Surgical 生产的眼内接触镜(Implantable collamer lens,ICL),这种ICL是一种后房睫状沟固定的人工晶状体,虽然目前使用的ICL型号在人工晶状体中心光学区设计有一个直径360 μm的圆孔,使得房水可以遵循正常的生理循环途径,免去了以往型号ICL植入前需要周边虹膜切除,防止瞳孔阻滞性眼压升高。但是ICL植入术后前房角仍发生改变,存在一些潜在并发症,如瞳孔阻滞、高眼压、色素播散综合征和闭角型青光眼等[5]。为了探讨ICL植入术后眼的前房角结构形态改变及相关影响因素,本研究使用Visante眼前段光学相干断层成像(OCT)测量患者术前、术后鼻侧和颞侧前房角度数及术后ICL拱高,观察术后前房角的变化,分析术后前房角度数与ICL拱高、术前等效球镜度(SE)、眼轴长度、角膜水平直径(白到白距离)、前房深度、前房容积、水平角膜曲率、术前前房角和ICL直径的相关性。为临床工作中ICL植入术适应证的选择和术后观察,提供一些参考。
1 对象与方法
1.1 对象
纳入标准:①患者年龄18~45岁;②屈光状态稳定:1年内变化≤0.5 D;③近视且角膜较薄不能行角膜屈光手术者;④术前最佳矫正视力(BCVA)>0.5;⑤中央前房深度≥2.8 mm;⑥前房角开放;⑦角膜内皮细胞计数≥2 000/mm2;⑧眼压正常;⑨同意手术,自愿承担风险,签署手术知情同意书。排除标准:①合并高眼压、白内障、葡萄膜炎、黄斑病变、视网膜脱离和圆锥角膜等病变;②哺乳期或妊娠期等全身情况不能耐受手术者;③具有全身系统免疫性疾病;④对手术期望值很高,不愿意自行承担手术风险者;⑤超高度近视,ICL不能矫正者;⑥术后无法按时进行复诊者。
连续收集2018年9月至2019年2月在郑州大学第一附属医院眼科屈光中心接受有晶状体眼后房型人工晶状体植入术矫正的近视患者81 例,双眼近视患者选择右眼数据纳入统计,单眼近视患者手术眼数据纳入统计,共计81例(81眼),其中男30例,女51例,年龄18~33(24.1±3.9)岁。使用的人工晶状体是ICL V4c(implantable collamer lens,瑞士STAAR公司)。本研究遵循赫尔辛基宣言。
1.2 术前及术后检查
术前进行常规检查:裂隙灯显微镜、眼压、眼底、小瞳验光、散瞳验光、裸眼视力、最佳矫正视力、眼部B超(天津迈达医学科技有限公司MD-2400S)、眼轴测量(德国Carl Zeiss公司)、角膜内皮镜(日本拓普康公司)、Visante眼前段OCT(德国Carl Zeiss公司)、Sirius地形图(意大利CSO公司)、OrbscanⅡ地形图(美国博士伦公司)和全视网膜镜检查,必要时给予眼底OCT等其他检查。术后 2 h、6~8 h常规进行裂隙灯显微镜、眼压检查,观察患者病情。术后2 h,对于术眼眼压>30 mmHg(1 mmHg=0.133 kPa)的患者,术眼前房适量放液,并密切监测患者眼压情况。术后1 d、2周、1个月、3 个月和6 个月复诊,常规进行裂隙灯显微镜、眼压、电脑验光和裸眼视力检查。术后1 d、1个月和6个月除进行常规检查外,还需进行Visante眼前段OCT检查。
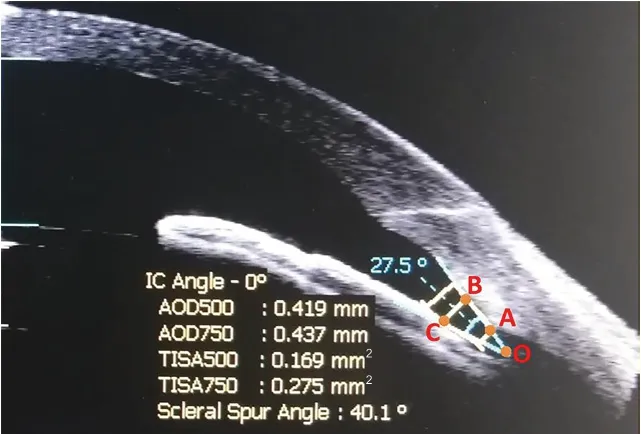
图1.近视患者有晶状体眼后房型人工晶状体植入术后的眼前段OCT颞侧房角检查图像Figure 1.The anterior segment OCT examination image showing the temporal chamber angle of the myopia patient after ICL implantation surgery.OCT,optical coherence tomography;ICL,implantable collamer lens.
1.3 手术过程
所有手术均由我院同一位有经验的医师完成。手术过程如下:①表面麻醉后,行结膜囊冲洗,常规消毒铺巾,贴护皮膜;②在推注器舱头中注满BBS,用海绵头将ICL取出,置于推注器舱头中,用晶状体镊调整ICL至合适位置,将推注器舱头安装在推注器上;③置开睑器,用穿刺刀于颞侧角膜缘行3.0 mm透明角膜隧道切口;④用推注器将ICL注入前房,向前房内注入适量透明质酸钠,用调位沟将ICL的4个襻调入睫状沟内;⑤调整ICL到合适位置,散光型ICL依据晶状体散光轴向旋转图进行调整;⑥用BBS充分置换出黏弹剂,调整眼压;⑦结膜下注射适量庆大霉素和地塞米松;⑧结膜囊点妥布霉素地塞米松滴眼液,包扎术眼,术毕。
1.4 观察指标
收集患者的一般资料,包括术前SE、眼轴长度、水平角膜直径(白到白)、前房深度、前房容积、水平角膜曲率和眼压。使用Visante眼前段OCT系统自带的IC-Angle和ACAngle程序对患者术前、术后鼻侧和颞侧前房角进行测量,测量中央前房深度和术后拱高。按照Pavlin房角测定法测量房角结构(见图1):前房角度数(Anterior chamber angle,ACA):以巩膜突为端点(标记为A点),沿着角膜内皮表面向前延长500 μm一点(标记为B点),从此点向虹膜做垂直于角膜内皮的直线,于虹膜相交点为另一点(标记为C点),以房角隐窝为顶点(标记为O点),B、C两点与O点形成的夹角,即为前房角度数。用系统自带程序测量术后ICL拱高(见图2),ICL拱高为术后人工晶状体后表面到自身晶状体前表面之间的距离。
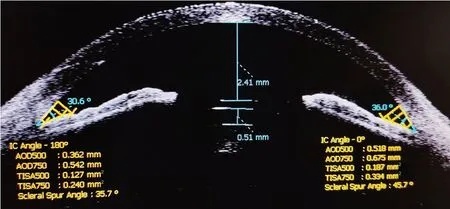
图2.近视患者有晶状体眼后房型人工晶状体植入术后Visante眼前段OCT拱高检查图像Figure 2.The Visante anterior segment OCT examination image showing the vault of the myopia patient after ICL implantation surgery.OCT,optical coherence tomography;ICL,implantable collamer lens.
1.5 统计学方法
前瞻性非随机的连续病例研究。采用SPSS 21.0软件对数据进行分析。对计量资料进行正态性检验,眼前段参数均符合正态分布,以均数±标准差表示。对患者手术前后不同时间各项参数的变化比较采用重复测量方差分析,任意两时间点比较采用 Bonferroni检验。相关性分析采用Pearson相关分析。以P<0.05为差异有统计学意义。
2 结果
2.1 患者基本情况
81 例(81 眼)近视患者术前SE 为-5.00~ -12.75(-9.36±1.94)D,眼轴长度为25.3~29.8(27.18±1.08)mm,角膜水平直径(白到白)为10.8~12.2(11.52±0.35)mm,前房深度平为2.8~3.8(3.09±0.22)mm,前房容积平均为129~257(185.6±36.4)mm3,角膜水平曲率平均为40.00~46.60(42.77±1.42)D。
2.2 ICL植入患者鼻侧和颞侧ACA
术前鼻侧和颞侧ACA对比差异无统计学意义。术后1 d鼻侧和颞侧ACA比较差异具有统计学意义(t=2.313,P=0.025),颞侧ACA较鼻侧稍宽。术后1 个月鼻侧和颞侧ACA比较差异无统计学意义(t=1.271,P=0.210)。术后6 个月鼻侧和颞侧ACA对比差异无统计学意义(t=1.640,P=0.107)。
鼻侧术后ACA与术前对比,差异具有统计学意义(F=268.73,P<0.001),鼻侧术后ACA较术前减少45%~50%。术后1 d、1 个月和6 个月鼻侧ACA任意两时间点比较差异无统计学意义(P>0.05)。颞侧术后ACA与术前对比差异具有统计学意义(F=333.40,P<0.001),颞侧ACA较术前减少44%~49%。术后1 d、1个月和6个月颞侧ACA任意两时间点比较差异无统计学意义(P>0.05)。见表1。
2.3 ICL植入患者术后拱高
按照OrbscanⅡ角膜地形图所测白到白距离和前房深度,在ICL在线计算网站上输入相关数据,选择系统推荐的ICL直径。总计3例(3眼)ICL型号偏大并进行了及时处理。这3例患者情况如下:第1例患者散光ICL,术后1 d眼前段OCT测得拱高为1 550 μm,中央前房深度1.94 mm,全周前房角开放,虹膜高度膨隆,出于术后长期安全角度考虑,给予患者更换散光ICL。第2 例患者植入ICL,术后1 d拱高1 030 μm,周边前房角狭窄(12~15°),12 点位~2 点位房角关闭,进行ICL调位(ICL 放置于垂直位)。第3 例患者植入ICL,术后1 d拱高1 250 μm,虹膜高度膨隆,前房浅,周边前房角<15°,进行ICL调位(垂直位)。后续将这3 例患者进行ICL置换或ICL调位处理之后的拱高纳入统计学分析。
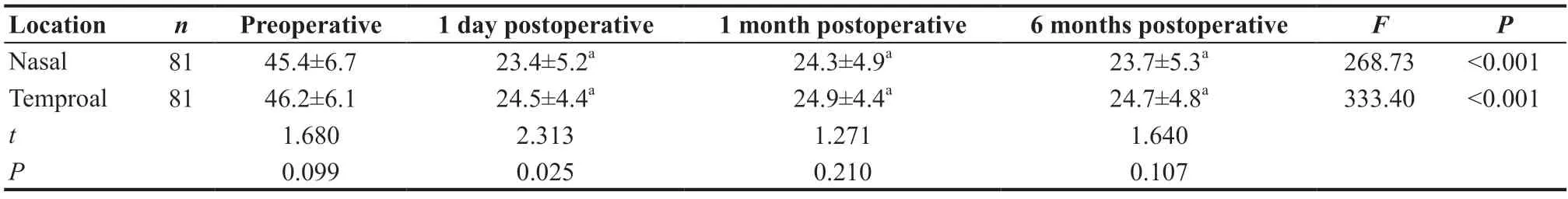
表1.有晶状体眼后房型人工晶状体植入术前和术后鼻侧与颞侧前房角(°)比较Table 1.Comparison of ACA (°) between nasal and temporal sides before and after ICL implantation
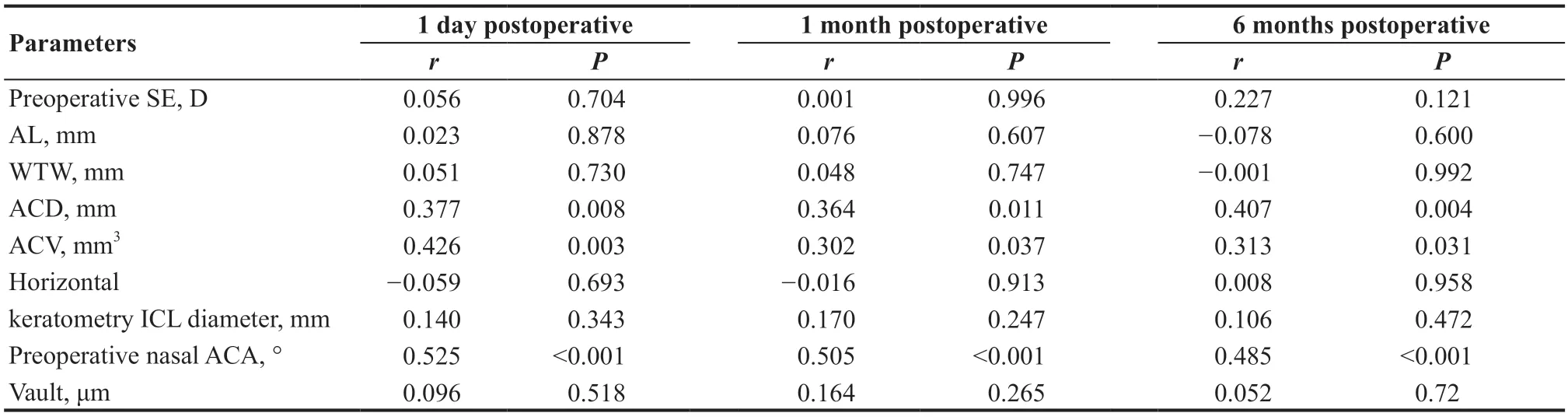
表2.有晶状体眼后房型人工晶状体植入术后鼻侧前房角与术前眼前段参数和拱高的相关性分析Table 2.Correlation between postoperative nasal anterior chamber angle and anterior segment parameters and vault after ICL implantation
ICL植入术后1 d、1 个月、6 个月拱高分别为(640±180)(540±150)(530±160)μm,差异具有统计学意义(F=54.14,P<0.001)。随访期内术后 1个月拱高较术后1 d下降趋势明显,术后6个月拱高较术后1个月拱高下降趋势明显减缓。
2.4 ICL植入患者眼压
术前患者眼压为(15.3±2.9)mmHg,术后1 d、1个月、6个月眼压分别为(15.6±3.4)(14.9±2.5)(14.8±2.2)mmHg,差异无统计学意义(F=1.102,P=0.358),术后眼压没有因前房角变窄而有所变化。
2.5 ICL植入术后前房角与眼前段参数和拱高相关性分析
本研究中有2例(2眼)患者进行了ICL调位(ICL放置于垂直位),这2例患者术后前房角不纳入统计学相关性分析。
ICL植入术后1 d、1个月和6个月鼻侧ACA与术前前房容积、前房深度和术前ACA呈正相关;与ICL直径、拱高、术前SE、眼轴长度、水平角膜曲率和水平角膜直径没有相关性(见表2)。ICL植入术后1 d、1个月和6个月颞侧ACA与术前前房容积、前房深度和术前ACA呈正相关;与ICL直径、拱高、术前SE、眼轴长度、水平角膜曲率和角膜水平直径没有相关性(见表3)。
3 讨论
近视是临床上屈光不正中最常见的一种类型,已成为世界各地普遍影响人们正常生活质量的公共卫生问题。Morgan等[6]一项调查研究发现,在年轻人中,近视患病率可达80%~90%,其中高度近视患病率可达10%~20%。随着近视人数的增加,选择屈光手术进行近视矫正的人数也逐渐增多。激光角膜屈光手术主要通过切削角膜改变曲率从而达到矫正屈光不正的目的,其局限性在于患者近视度数越高,所需切削的角膜越多。过度的切削角膜可能导致术后角膜发生医源性扩张,也会造成患者光学质量的下降[7],因此对于一些高度近视、角膜厚度相对较薄患者,角膜屈光手术可能不是最佳选择,而后房型人工晶状体植入术具有明显的优势。
前房角为周边角膜与虹膜根部之间的夹角,是房水排出眼球的主要通道。前房角的宽窄与关闭对青光眼的诊断、分类及治疗有着重要意义[8]。以往常通过前房角镜检查对前房角进行评估,允许观察者直接观察虹膜、角膜和前房角结构的关系。然而,前房角镜检查是一种主观技术,不能进行定量评估,对进行临床科研研究存在着局限性[9]。随着高频超声生物显微镜(UBM)和眼前段OCT成像设备在眼前段结构中的应用,前房角结构有了更客观的评估。眼前节光学相干断层扫描(AS-OCT)是一种在体内可以快速获得图像的非侵入性技术,不需要接触患者眼球,具有成像率高、方便、快捷和安全等优点。本研究使用Visante眼前段OCT对术后患者前房角进行随访观察,患者无不适感,随诊率较高。
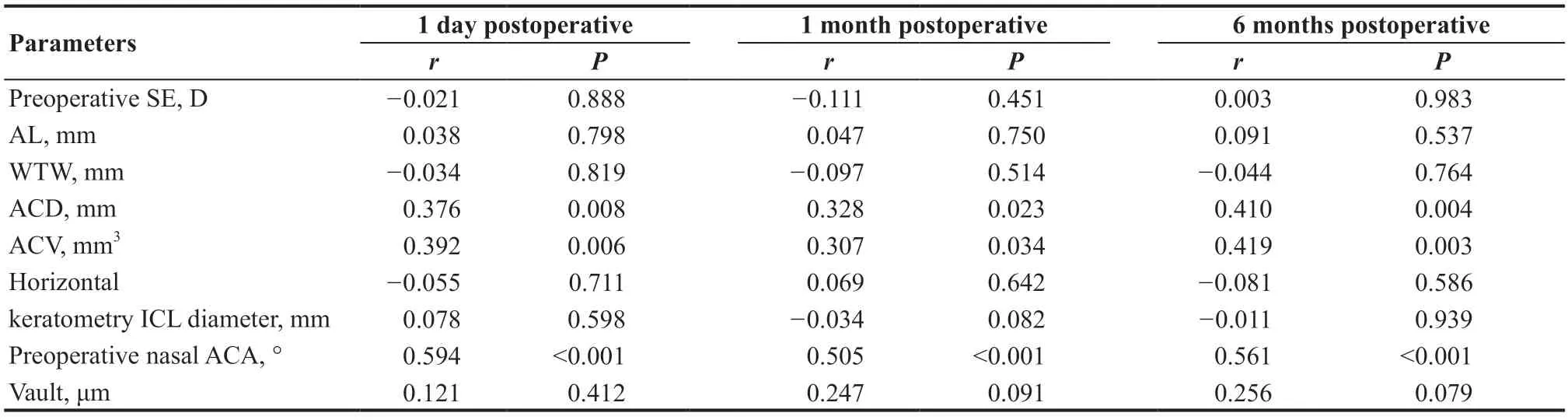
表3.有晶状体眼后房型人工晶状体植入术后颞侧前房角与术前眼前段参数和拱高的相关性分析Table 3.Correlation between postoperative temproal anterior chamber angle and anterior segment parameters and vault after ICL implantation
小梁网是房水滤过的主要通道,位于巩膜嵴和Schwalbe线之间,其中后2/3 小梁网为主要功能滤过区。Fernández-Vigo等[10]使用傅里叶域光学相干断层扫描(FD-OCT)对1006 名健康受试白人小梁网(Trabecular meshwork,TM)的长度进行了测量,发现91%的眼睛TM平均长度为(496.99±92.77)μm,Usui等[11]使用傅里叶域光学相干断层扫描(FD-OCT)测量亚洲人TM平均长度为(466.9±60.7)μm。在本研究中,我们以巩膜突为端点,沿着角膜内皮表面向前延长500 μm为一点,从此点向虹膜做垂直于角膜内皮的直线,于虹膜相交点为另一点,这两点与房角隐窝顶点形成的角,即为我们所测量的前房角度数(ACA),对观察前房角的关闭具有重要意义。Tan等[12]研究发现正常人前房角眼前段OCT测量结果中,鼻侧和颞侧房角测量重复性较好,且鼻侧和颞侧房角测量值无明显差异。这与本研究中使用眼前段OCT测量近视患者术前鼻侧和颞侧ACA结果一致,说明术前患者鼻侧和颞侧的ACA大小无明显差别。本研究中,患者术后1 d颞侧ACA平均为24.5°±4.4°,鼻侧ACA平均为23.4°±5.3°,鼻侧和颞侧ACA对比,差异具有统计学意义(t=2.313,P=0.025),术后1 d颞侧ACA较鼻侧稍宽。我们分析这可能与所有眼睛手术切口及手术操作均在颞侧有关,手术操作对颞侧虹膜的刺激及颞侧少量黏弹剂的残留可能会引起颞侧ACA和鼻侧ACA的轻微差异。在术后1 个月随访时,患者鼻侧和颞侧ACA对比差异无统计学意义(t=1.271,P=0.210),术后6 个月时,患者鼻侧和颞侧ACA对比差异也无统计学意义(t=1.640,P=0.107),说明在切口愈合和眼内结构稳定后,鼻侧和颞侧ACA应该是没有明显差异的。我们还发现,患者术后1 d、1个月和6个月颞侧ACA两两比较差异无统计学意义,同时,术后 1 d、1个月和6个月鼻侧ACA两两比较差异也无统计学意义,说明鼻侧和颞侧ACA在术后随访期内是基本稳定的,没有明显近一步的狭窄或者变宽。
本研究中,使用Visante眼前段OCT对患者前房角进行观察,结果显示鼻侧和颞侧术后ACA与术前对比,差异具有统计学意义(P<0.05),术后ACA较术前明显减少,术后鼻侧ACA较术前减少45%~50%,颞侧ACA较术前减少44%~49%。我们的这一结果与Chung等[13]研究结果大致相同。先前研究指出前房角在术后1 个月时保持稳定[13,14],但在本研究中,我们发现患者术后1个月和术后1 d时的ACA差异不具有统计学意义,这表明术后1 d时的ACA极有可能已达到相对稳定状态。因此我们认为:在术后1 d对患者前房角开放状态进行评估,对于拱高较高的术后1 d ACA极小或者前房角大范围关闭(>180°)的患者,可进行ICL调位或者更换,以防止术后远期并发症的出现。
本研究中,患者术前和术后眼压没有明显差异,可以说明术后眼压没有因为前房角的减小而升高。在不同光照条件下,ICL术后患者拱高存在差异,拱高的变化与瞳孔大小有关[15]。因此为尽量避免瞳孔大小对所测结果的影响,本研究中,我们由同一位检查医师在相同光线条件下使用Visante眼前段OCT对患者术后进行图像采集,采集时使术后6个月、1个月、1 d时3个时间点检查时的瞳孔大小尽可能一致。研究发现随访期内术后1个月较术后1 d拱高下降趋势明显,此后随着时间推移,术后6个月的拱高较术后1个月下降趋势明显减缓。在术后1 d到术后1个月的这段时间中拱高下降显著,我们分析其原因可能是由于术后早期前房内可能残留少许黏弹剂,随着房水循环和黏弹剂的代谢,拱高随之下降;此外,早期ICL植入眼内后自身眼睛进行的生理性调节以及早期部分ICL襻的位置可能不在睫状沟之中,随着位置的逐渐改变,可能会引起拱高下降,具体机制有待进一步的探究。我们研究结果发现ICL植入术后ACA与术前前房容积、前房深度和术前ACA呈正相关,其中与术前ACA相关性更高。与ICL直径、拱高、术前SE、眼轴长度、水平角膜曲率和水平角膜直径没有相关性。因此,我们认为应该重视患者术前前房角的评估,对于术前前房角较窄的患者,慎重进行手术,以避免术后潜在并发症的发生。Shaffer房角分级法中指出3级房角和4级房角不可能关闭,根据这一分类,我们研究中发现患者术后房角较术前减少44%~50%,因此我们认为患者术前ACA在40°以上为术前前房角的相对安全范围,同时应当评估术前虹膜根部附着的位置及虹膜形态,在术前患者筛查时应加入前房角评估这一项目,以避免术后房角过窄。这对患者术后前房角的长期安全有着重要意义。
综上所述,患者术后ACA较术前明显减少,术后ACA大小与术前ACA呈正相关,应当重视患者术前前房角的评估。随访期内患者ACA基本稳定,没有进一步的变窄。
利益冲突申明本研究无任何利益冲突
作者贡献声明王卫群:收集数据,参与选题、设计及资料的分析和解释;撰写论文;根据编辑部的修改意见进行修改。郑方方:参与选题、设计和修改论文的结果、结论。杨菁、白燕慧、王豪:参与选题、设计、资料的分析和解释,修改论文中关键性结果、结论,根据编辑部的修改意见进行核修

