淋巴细胞性漏斗神经垂体炎1例
章冬梅 陈金虎 马博清 陈树春 河北省人民医院内分泌科,河北省石家庄市 050051
1 病例资料
患者男性,49岁,主因多尿1个月余于2019年10月14日入院。患者缘于1个月余前无明显诱因出现多尿,每天尿量约 5 000ml,伴口干、多饮,饮水量与尿量相当,无多食,无牙齿片状脱落及关节疼痛,就诊于当地医院查空腹血糖4.9mmol/L,餐后2h血糖7.0mmol/L,尿比重1.005,给予中药治疗(具体不详)效果欠佳。半个月前患者自觉症状加重,尿量约10 000ml,伴夜尿增多,每晚6~7次,伴轻微头痛,无头晕、大汗,无恶心、呕吐,无发热,为进一步诊治收入院。患者自发病以来精神可,饮食、睡眠尚可,小便如上所述,大便干结,体重减轻约4kg。既往高血压病史1个月余,血压最高达“140/106mmHg(1mmHg=0.133kPa)”,口服“马来酸依那普利片10mg,1次/d”,未规律监测血压;否认冠心病、糖尿病等慢性病史。无烟酒嗜好。查体:T 36.2℃,P 71次/min,R 18次/min,BP 138/96mmHg。神清语利,查体合作。无明显脱水貌,颜面无水肿。无皮肤色素沉着,无阴毛、腋毛脱落。甲状腺无肿大,双肺呼吸音清晰,叩心界不大,心率71次/min,律齐,各瓣膜区未闻及病理性杂音。腹软,无压痛、无反跳痛及肌紧张,肝脾肋下未触及,肝区、肾区无叩击痛。四肢肌力肌张力正常,双下肢无水肿,生理反射存在,病理反射未引出。辅助检查:生化全项:钾:4.2mmol/L;钠:144mmol/L;渗透压:304.93mOsm/L;急诊九项(禁水2h):钠:148mmol/L;尿液分析:比重:1.010;尿渗透压:113mOsm/L;男性肿瘤全项:铁蛋白:642.300ng/ml,余项未见异常;血浆皮质醇节律测定:血浆皮质醇(8:00、16:00、0:00):13.490μg/dl、12.680μg/dl、7.860μg/dl。24h尿游离皮质醇:490.12μg/24h(30~350);24h尿量:8 900ml。过夜地塞米松抑制试验:血浆皮质醇(早8:00):0.419μg/dl;垂体激素六项、血液分析、血沉、甲功六项、尿离子三项、粪便分析+隐血试验、抗核抗体、抗核抗体谱、血管炎筛查2号、风湿三项、免疫球蛋白、HCG、心电图、泌尿系超声、腹部超声未见异常。眼科会诊:眼压、视野及眼底未见明显异常。甲状腺及颈部淋巴结超声:甲状腺右叶结节 TI-RADS 3类;胸部CT:左肺上叶舌段、左肺下叶背段、右肺下叶前基底段微小结节。双侧肾上腺CT平扫:未见异常。垂体核磁动态强化:腺垂体形态饱满,上缘中部隆起,垂体柄增粗,腺垂体左右径约17mm,上下径约8.5mm,神经垂体显示不清,动态增强腺垂体呈不均匀明显强化;垂体柄以周边强化为主,视交叉局部略显受压(见图1)。临床诊断:(1)淋巴细胞性垂体炎、尿崩症;(2)高血压病2级(中危)。
治疗经过及随访:完善检查后予以醋酸去氨加压素片逐渐加量至8:00 0.05mg、16:00 0.05mg、22:00 0.1mg,尿量减少,但头痛逐渐加重,与患者交代病情及充分知情同意后予以泼尼松20mg,3次/d,服用泼尼松后头痛很快缓解,尿量减少,泼尼松及去氨加压素逐渐减量。4个月后泼尼松减量至5mg,2次/d,去氨加压素0.05mg,每晚1次。复查垂体MRI:腺垂体形态饱满,上缘中部隆起,垂体柄增粗,腺垂体左右径约12mm,上下径约5.6mm,神经垂体显示不清,动态增强腺垂体呈不均匀明显强化;垂体柄以周边强化为主,视交叉局部略显受压(见图2)。复查甲功示TT463.53nmol/L(66~181nmol/L)余正常、垂体激素示PRL 26.88ng/ml(4.04~15.2ng/ml)余在正常范围、血糖及糖化血红蛋白未见异常。

图1 治疗前垂体MRI
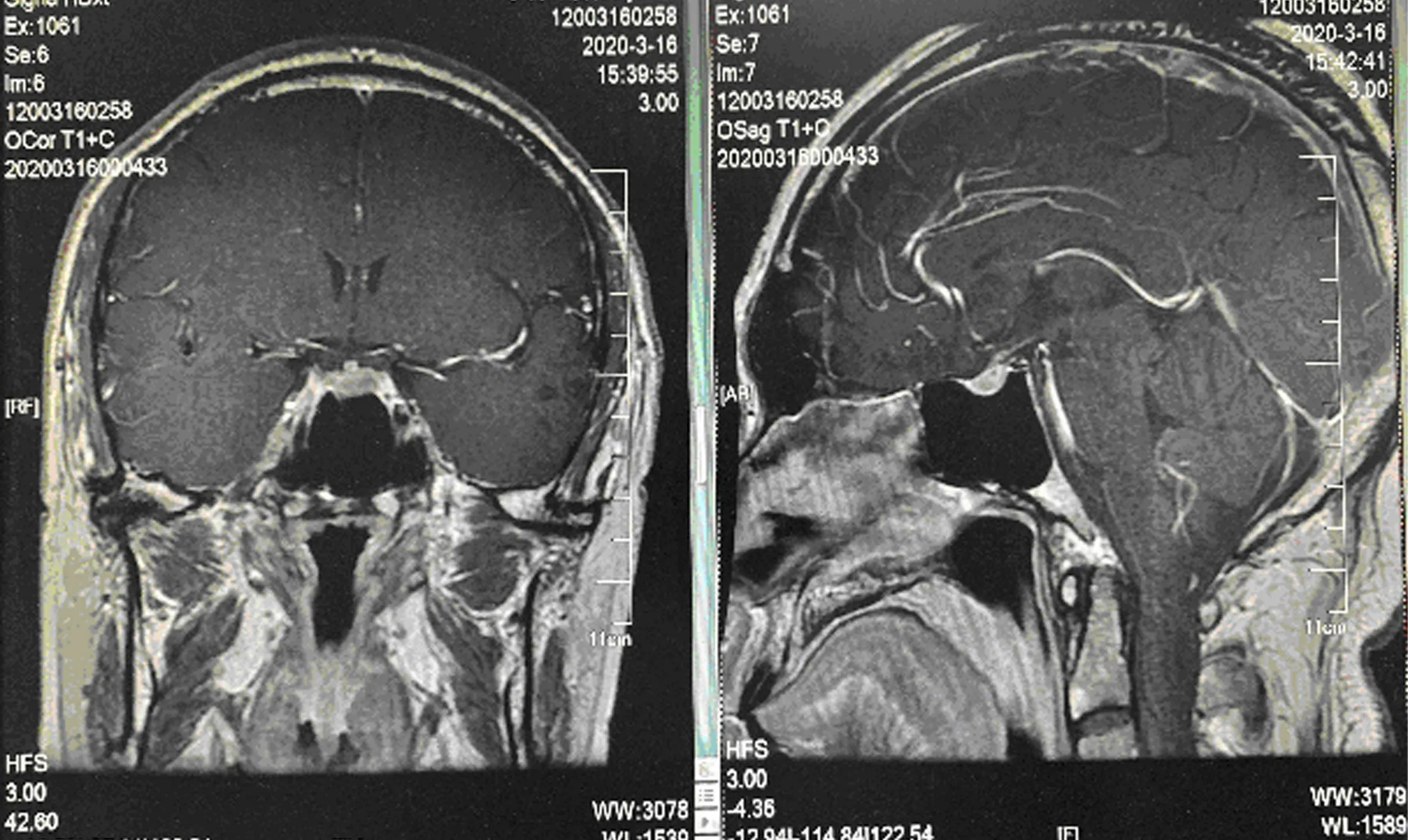
图2 治疗后垂体MRI
2 讨论
本例患者以多尿就诊,入院时仅有轻微头痛,在诊治过程中头痛逐渐加重。多尿分为暂时性多尿和病理性多尿。暂时性多尿多见于暂时性多尿:大量饮水以及大量输液;使用利尿剂;饮用含糖、含咖啡因的饮料;黏液水肿应用甲状腺激素治疗时。病理性多尿常见病因常见于内分泌功能障碍、肾脏疾患和精神性烦渴。内分泌功能障碍中最常见的病因是中枢性尿崩症,此外还包括糖尿病、原发性甲状旁腺功能亢进症及原发性醛固酮增多症。本患者病史相对较短,无明显肾脏病史及相关肾损伤化验检查,不考虑肾性尿崩、高血压肾损害及其他肾脏疾患引起的肾脏浓缩稀释功能引起的多尿。患者的尿渗透压低,尿比重稍低,饮水不足(禁水2h)则出现高钠血症,应用去氨加压素后,饮水量明显减少,故不考虑精神性烦渴,考虑为中枢性尿崩症。中枢性尿崩症常见病因见于继发鞍区肿瘤(如生殖细胞瘤、颅咽管瘤、转移瘤)、外伤、脑部感染以及垂体炎,如未找到明确原因,则考虑特发性中枢性尿崩症,常见垂体后叶高信号消失,前叶功能多数正常。结合本患者垂体MRI提示垂体弥漫性增大,上缘膨隆饱满,垂体柄增粗,增强扫描腺垂体及垂体柄明显强化,垂体后叶信号消失,与战锟等报道的淋巴细胞性垂体炎的典型MRI表现基本一致[1]。同时患者还有越来越重的头痛,临床诊断淋巴细胞性垂体炎。之后的糖皮质激素治疗有效,包括头痛缓解,尿量减少,垂体MRI显示垂体缩小也进一步证实了淋巴细胞性垂体炎的诊断。当病因不明确且炎症局限于垂体时,被归类为原发性垂体炎;当病因明确且为全身性疾病的一部分表现时,被归类为继发性垂体炎。继发性垂体炎的原发病常为结节病、Wegener黄色瘤、结核病、Crohn病、Langerhans细胞组织细胞增生病等。原发性垂体炎根据组织学进一步分为4种亚型:淋巴细胞性、肉芽肿性、黄色瘤性、坏死性,其中,淋巴细胞性垂体炎是最常见的[2]。其外,IgG4相关疾病综合征可有垂体的IgG4阳性浆细胞的浸润,即IgG4相关垂体炎是IgG4相关疾病综合征的一部分。淋巴细胞性垂体炎(Lymhocytichypophysitis,LYH)是一种较罕见的垂体的慢性自身免疫性疾病,多见于妊娠期和产后的妇女,国内有研究报道68%的女性发病在妊娠期间和产后[3],也可见于其他年龄阶段的女性和男性,约30%的LyH伴有其他自身免疫性疾病。临床表现可以从无症状到出现全垂体功能减退症。中枢性尿崩症是最常见的症状,常伴有占位压迫表现如头痛、视力视野障碍等症状,伴有或不伴有腺垂体功能的减退。影像学有助于明确诊断。垂体柄增粗是最常见的影像学表现,其次是垂体核磁显示鞍内占位及鞍上扩张[4]。明确的诊断需要垂体活检。根据病变受累部位及临床表现不同,LYH分为以下3型:淋巴细胞性腺垂体炎、淋巴细胞性漏斗神经垂体炎和淋巴细胞性全垂体炎。按照最新的日本内分泌学会指定的自身免疫性垂体炎和IgG4相关垂体炎的诊断和治疗的临床指南[2],淋巴细胞性漏斗神经垂体炎(LINH)的诊断包括:(1)主要症状:口渴、多饮和多尿。(2)实验室数据和病理学:①符合中枢性尿崩症标准的实验室发现。②影像学上垂体或垂体柄的增大。③MRI上神经垂体和/或垂体柄病变弥漫性强化(钆喷酸葡胺)。④活组织检查中病变处主要由淋巴细胞组成的细胞浸润。当满足以下条件时,可能诊断为淋巴细胞性漏斗神经垂体炎:第一项中的所有项目和第二项中的第1、2和3项。当满足第一项中的所有项目和第二项中的所有项目时,可最终诊断淋巴细胞性漏斗神经垂体炎。本例患者按此标准诊断淋巴细胞性漏斗神经垂体炎更准确。因为垂体活检属于有创性检查,取材难度大,风险相对较高,临床上极少采取。淋巴细胞性垂体炎应与垂体腺瘤、生殖细胞瘤、颅咽管瘤、Langerhans细胞组织细胞增生病、IgG4相关疾病等鉴别。LYH是以淋巴细胞浸润垂体为组织学特征的自身免疫性疾病,病因治疗的关键是免疫治疗,包括激素冲击、免疫抑制剂的使用和靶向治疗。对有症状的 LYH患者,尤其处于急性期的患者,多数学者提倡将激素冲击作为首选治疗。考虑到手术的风险及效果,手术干预仅适用于药物治疗无效的进行性视野缺损和严重头痛[5]。从本病例我们可以进一步加深对淋巴细胞性垂体炎认识,当临床上出现进展相对较快的垂体功能减退,尤其是尿崩症伴有较剧烈头痛,应当想到垂体炎,垂体核磁及增强扫描如有神经垂体和/或垂体柄病变弥漫性强化以及垂体均匀增大,可临床诊断淋巴细胞性垂体炎,应用糖皮质激素治疗后临床症状明显好转,基本上就可临床确诊。

