71例症状性神经梅毒临床分析
李 娟 翁文佳 闫俊玲 王俊华 高艳青
1首都医科大学附属北京佑安医院,北京,100069;2清华大学玉泉医院神经外科中心,北京,100040
神经梅毒(neurosyphilis, NS)是由苍白密螺旋体(TP)侵犯脑膜和/或脑实质引起的一种慢性中枢神经系统感染性疾病。临床可表现为偏瘫、偏身感觉障碍、认知功能下降,精神异常、癫痫发作、视力下降、听觉减退、发热、头痛等脑膜刺激症状。部分患者因症状不典型甚至无明显临床症状,极易漏诊和误诊。本研究系统性回顾了近年来在我院诊治的HIV阴性的症状性神经梅毒患者临床资料,结果报道如下。
1 资料和方法
1.1 一般资料 选取2014 年3月至2019 年1月在北京佑安医院皮肤科诊治的神经梅毒患者71 例,男52例,女19例,年龄23~71岁,平均(47.2±11.4)岁。
1.2 纳入与排除标准 目前神经梅毒诊断没有统一的金标准,本研究参照2014年中国性传播疾病指南[1]及2015年美国性传播疾病指南[2],制定了纳入标准:①血清梅毒螺旋体明胶颗粒凝集试验(treponema pallidum particle agglutination test,TPPA)阳性和RPR(快速血浆反应素环状卡片试验)阳性;②人类免疫缺陷病毒(HIV)抗体检测阴性;③有明显精神、神经系统表现;④脑脊液(cerebrospinal fluid,CSF)白细胞计数>8×106/L,和/或蛋白浓度>500 mg/L。
排除标准:无神经系统症状或神经系统症状明确为其他病因所致。
1.3 方法 采用回顾分析方法,收集患者临床及实验室资料。根据患者症状、查体及影像学检查结果确定神经梅毒临床分型。收集整理患者的梅毒血清学检查,脑脊液常规、生化及RPR。
1.3.1 血清学检测 梅毒患者血清和脑脊液的梅毒螺旋体试验采用RPR(上海荣盛生物技术有限公司)和TPPA试验(日本富士公司)。所有患者HIV抗体初筛采用酶联免疫吸附试验(enzyme linked immunosorbent assay,ELISA,北京华大吉比爱GBI)。
1.3.2 脑脊液蛋白及白细胞检测 采集约2 mL的脑脊液样本置于普通无菌管,分别用Dimension EXL with LM全自动生化分析仪生化分析仪(德国西门子公司)和全自动血液体液分析仪XE5000(日本希森美康公司)进行脑脊液蛋白和脑脊液白细胞的检测。
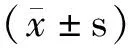
2 结果
2.1 不同临床类型NS患者临床资料 入组的71例患者中脑膜血管型39例,以偏瘫、失语、头痛、偏盲为主;脑膜炎型患者6例,表现头痛、呕吐、发热、复视、畏光等;麻痹性痴呆患者23例,表现为痴呆、记忆力下降、精神行为异常等;脊髓痨患者3例,表现为步态不稳、双下肢麻木、踩棉花感等。本组资料以脑血管型(54.9%)和麻痹性痴呆(32.4%)为主,而脑膜炎型神经梅毒(8.5%)和脊髓痨(4.2%)相对较少(表1)。
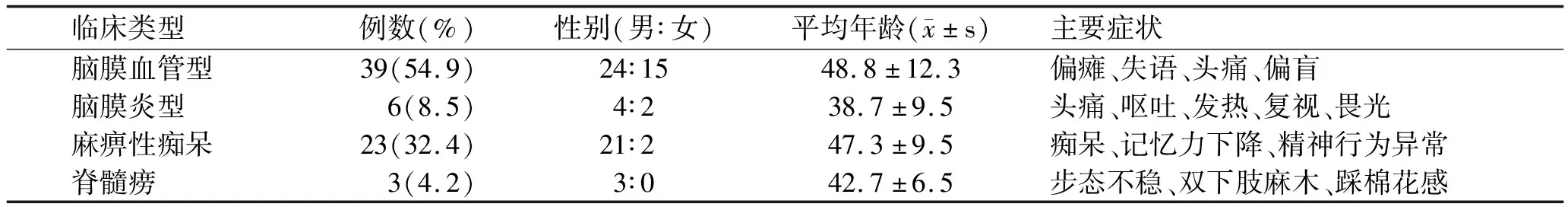
表1 不同临床类型NS患者的临床资料特点
2.2 不同临床类型NS患者实验室指标 四组血清RPR众数分别为脑膜血管型1∶256,脑膜炎型1∶8,麻痹性痴呆1∶128,脊髓痨1∶1。
四组血清RPR滴度差异无统计学意义(χ2=2.296,P=0.513)。四组CSF白细胞计数差异无统计学意义(χ2=4.707,P=0.195)。
四组CSF蛋白含量差异有统计学意义(χ2=10.528,P<0.05),组间多重比较结果示麻痹性痴呆组的CSF蛋白含量高于脑膜血管型(P=0.006)。
四组CSF-RPR阳性率差异有统计学意义(F=9.990,P=0.011<0.05),组间多重比较结果示麻痹性痴呆组CSF-RPR阳性率高于脑膜血管型组(P=0.003)。见表2。
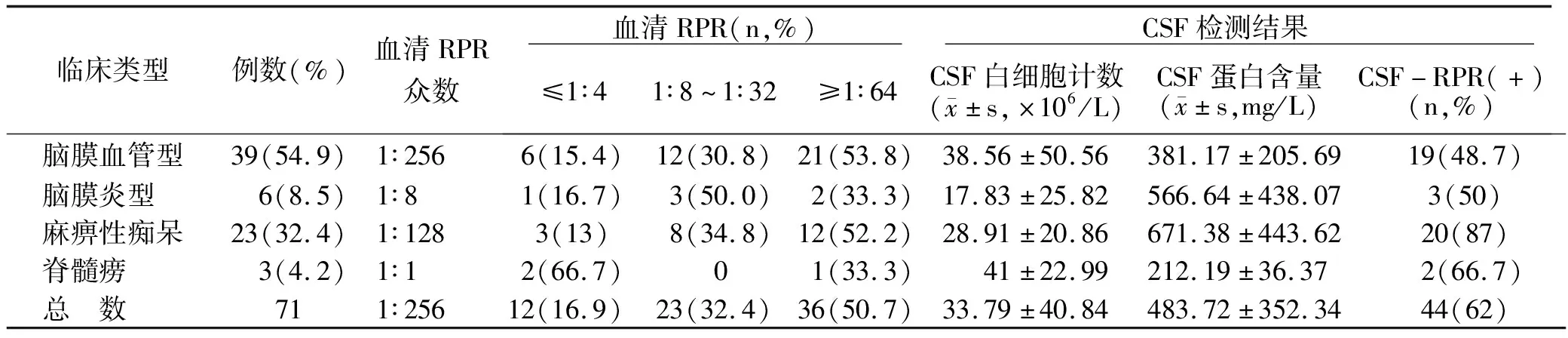
表2 不同临床类型NS患者的实验室指标检测结果
2.3 不同血清RPR滴度组的实验室指标 三组CSF白细胞计数异常率差异有统计学意义(F=5.770,P=0.046),组间比较无明显差异。
三组CSF蛋白含量异常率差异无统计学意义(χ2=3.095,P=0.213)。
三组CSF-RPR阳性率差异有统计学意义(χ2=13.173,P=0.001),其中血清RPR滴度≤1∶4组CSF-RPR阳性率明显低于血清RPR滴度≥1∶64组(χ2=12.55,P=0.001)。见表3。

表3 不同血清RPR滴度组NS患者的实验室指标检测结果 例(%)
3 讨论
神经梅毒是由于梅毒螺旋体感染神经系统引起的可损害脑膜、血管、大脑、脊髓等部位的慢性中枢系统感染性疾病。因梅毒螺旋体感染后侵犯的部位不同及潜伏期时间长短不一,导致神经梅毒临床表现复杂多变,临床上容易漏诊误诊,多被误诊为脑梗死、病毒性脑炎、躁狂症或者阿尔兹海默病等[3]。在前抗生素时代,Merritt等[4]研究指出神经梅毒最常见的临床类型为脊髓痨。但随着抗生素的广泛应用,神经梅毒的临床模式已发生改变。既往报道神经梅毒以间质型为多,尤其是脑膜血管梅毒[5-7]。Drago等[8]统计了286例神经梅毒患者,其中49%为麻痹性痴呆。本研究71例神经梅毒患者中,脑膜血管型神经梅毒39例(54.9%)与麻痹性痴呆23例(32.4%)明显高于脑膜炎型神经梅毒6例(8.5%)和脊髓痨3例(4.2%)。本研究首诊误诊率71.8%,Liu等[9]对149例神经梅毒患者回顾性分析指出,14.09%患者以缺血性脑卒中作为首发症状,18例为脑膜血管型神经梅毒,误诊率高达80.95%。因此对初次出现的青年卒中、首次发生的精神症状、突发的认知功能改变等都应该询问性生活史并进行梅毒血清学检查。
比较不同临床类型NS实验室指标,结果示四组血RPR滴度、脑脊液蛋白含量无明显统计学差异,提示了在临床诊疗过程中血清RPR高低与神经梅毒症状类型无相关性,脑脊液白细胞贯穿神经梅毒各临床类型发病过程。四组CSF蛋白含量有显著差异,其中麻痹性痴呆型和脑膜血管型NS两组CSF中平均蛋白含量均显著升高,且前者明显高于后者,推测麻痹性痴呆型较脑膜血管型NS的病情更重。既往研究[10]也表明神经梅毒CSF蛋白含量与病情加重和预后相关,并增加症状性NS发生风险,因此,在NS治疗和随访中应密切关注CSF蛋白含量的变化。
比较不同临床类型NS患者的CSF-RPR阳性率发现,四组NS的CSF-RPR阳性率有显著差异,其中实质型阳性率高于间质型NS,麻痹性痴呆型阳性率最高。本组患者CSF-RPR阳性44例(62%),27例CSF-RPR阴性患者均存在CSF白细胞计数或者蛋白含量异常,经驱梅治疗后症状改善明显,结合病史和临床表现最终诊断NS。NS的诊断没有金标准,不能仅凭一项或几项试验结果诊断或排除NS[12]。本研究比较不同血清RPR滴度与脑脊液RPR阳性率差异有统计学意义,且血清RPR滴度≤1∶4组CSF-RPR阳性率明显低于血清RPR滴度≥1∶64组,因此对于临床中血清RPR滴度低,脑脊液RPR阴性患者也不能除外NS。
综上所述,NS起病隐袭,临床表现多样,误诊率高。建议对常规治疗效果不好的脑炎患者、进行性加重的认知障碍患者或年轻脑梗死患者,加强问诊及血清和脑脊液梅毒实验室检查。脑脊液RPR检测对诊断NS意义重大,但RPR阴性也不能排除NS,需要综合考虑流行病史、临床症状、影像学资料及实验室检查结果全面分析,不能单靠某一项结果来确诊,并且在治疗和随访中应密切关注CSF蛋白含量的变化。

