氧驱雾化吸入防治喉癌患者放射性口腔黏膜反应的效果
朱淑芳 刘华之
1.江西省赣州市肿瘤医院放疗一科,江西赣州 341000;2.赣南医学院第一附属医院院感科,江西赣州 341000
喉癌为耳鼻喉科恶性肿瘤之一,分为原发性喉癌与继发性喉癌两种[1]。原发性喉癌即原发部位为喉部的肿瘤,继发性喉癌则为其他部位恶性肿瘤转移到喉部的肿瘤[2]。该疾病至今未明确确切病因,通常认为是放射线、微量元素缺乏、性激素、病毒感染、职业因素、空气污染、饮酒及吸烟等共同作用的结果。该病患者主要表现为颈部淋巴结转移、吞咽困难、咳嗽、呼吸困难与声嘶[3-4]。放射性治疗为临床治疗喉癌的首选方式,虽然能获得确切的治疗效果,但同时也会引发放射性口腔黏膜反应,表现为黏膜易破、伪膜形成、口腔红肿、口咽疼痛以及口干,严重情况下甚至会有溃疡形成,对患者进食产生明显影响[5]。因此,积极寻找一种科学合理的方式防治放射性口腔黏膜反应十分重要。现阶段,氧驱雾化吸入疗法已在慢性阻塞性肺疾病、小儿急性喉炎等疾病治疗中得到了广泛应用[6-8]。为了对喉癌患者放射性口腔黏膜反应进行有效防治,本研究采用了氧驱雾化吸入疗法,并将其防治效果与超声雾化吸入疗法进行对照,现报道如下。
1 资料与方法
1.1 一般资料
选取2017年2月~2019年7月在江西省赣州市肿瘤医院行放射治疗的101例喉癌患者作为研究对象。纳入标准:①患者及其家属均知情同意;②Karnofsky功能状态评分(KPS)≥70分;③无义齿、龋齿等口腔疾病;④口腔黏膜无炎症;⑤首次行放射性治疗;⑥明确诊断为喉癌;⑦未采用放射增敏剂;⑧依从性高。排除标准:①中途退出治疗者;②不愿参与本研究者。江西省赣州市肿瘤医院医学伦理委员会已批准本研究。按照随机数字表法将患者分为观察组(51例)与对照组(50例)。观察组患者中,男38例,女13例;年龄36~62岁,平均(53.26±2.15)岁;照射剂量51~88 Gy,平均(68.02±1.28)Gy。对照组中,男35例,女15例;年龄38~65岁,平均(53.32±2.11)岁;照射剂量52~86 Gy,平均(67.78±1.22)Gy。两组的一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
两组患者均行同步加量调强放射治疗(SIB-IMRT),选择6MV X射线,大体肿瘤靶区(GTV)、高危临床靶区、低危临床靶区每次照射剂量分别控制为2.2、2.0、1.8 Gy,照射次数共控制为30次,每周行5次治疗。
两组患者均从行放射治疗开始,每天均行常规口腔护理,即嘱咐患者保持口腔干净、清洁,每天进食后、行放射治疗前后均需漱口。
在此基础上,观察组患者行氧驱雾化吸入治疗,具体药物包括5 mg 地塞米松(天津金耀药业有限公司,国药准字H42020019,规格:1 ml∶5 mg×10支/盒,产品批号:51607052)、4000 U 糜蛋白酶(上海第一生化药业有限公司,国药准字H31022112,规格:4000 单位,产品批号:1607087)、24万U 庆大霉素 (宜昌人福药业有限责任公司,国药准字H42022058,规格:2 ml∶8万单位×10支,产品批号:5150120)、10 ml 生理盐水(扬州中宝制药有限公司,国药准字H32024047,规格:10 ml/支,产品批号:1610271),氧流量控制为8 L/min,每天行1次治疗,每次治疗时间控制为20 min,一直到结束放射治疗。
对照组行超声雾化吸入治疗,药物、治疗时间及次数均同观察组。
1.3 观察指标及评价标准
1.3.1 口腔pH值 分别于治疗前、放射治疗剂量33 Gy、结束放射治疗以及结束放射治疗1周时对患者口腔pH值采用精密试纸进行测量,分别对舌一侧、舌中点pH值进行测量,最终测量值为两点测量平均值。
1.3.2 唾液流量 分别在治疗前、放射治疗剂量33 Gy、结束放射治疗以及结束放射治疗1周时采用试管与三角漏斗对两组患者唾液进行收集,并对唾液流量进行测量。
1.3.3 放射性口腔黏膜反应发生情况 分别在放射治疗剂量33 Gy、结束放射治疗以及结束放射治疗1周时评估两组的放射性口腔黏膜反应发生情况,若黏膜未出现任何反应,则为0级;若黏膜呈现为充血状况,则为Ⅰ级;若出现斑点状黏膜炎,则为Ⅱ级;若片状黏膜炎区域占照射区1/2,或者疼痛明显,则为Ⅲ级;若片状黏膜炎区域占照射区1/2 以上,或者出现严重反应,需将治疗停止,则为Ⅳ级[9]。
1.4 统计学方法
采用SPSS 20.0 统计学软件进行数据分析,计数资料以频数或百分率表示,采用χ2检验;计量资料以均数±标准差(±s)表示,采用t 检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 两组治疗前后不同时间口腔pH值的比较
两组治疗前的口腔pH值比较,差异无统计学意义(P>0.05);观察组放射治疗剂量33 Gy、结束放射治疗以及结束放射治疗1周时的口腔pH值均高于对照组,差异有统计学意义(P<0.05)(表1)。
表1 两组治疗前后不同时间口腔pH值的比较(±s)
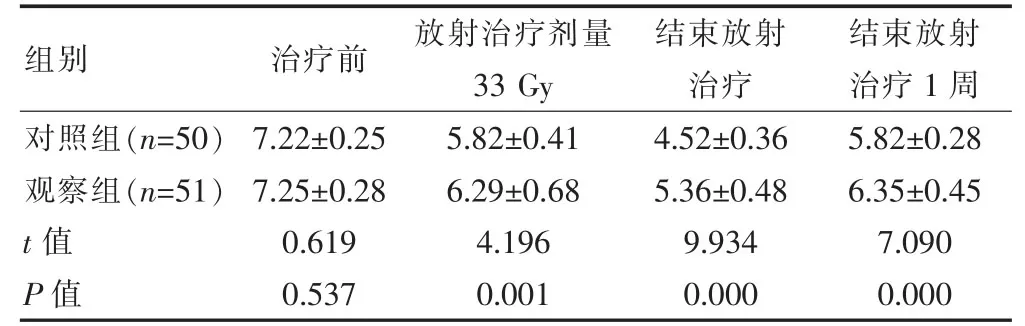
表1 两组治疗前后不同时间口腔pH值的比较(±s)
组别 治疗前 放射治疗剂量33 Gy结束放射治疗结束放射治疗1 周对照组(n=50)观察组(n=51)t值P值7.22±0.25 7.25±0.28 0.619 0.537 5.82±0.41 6.29±0.68 4.196 0.001 4.52±0.36 5.36±0.48 9.934 0.000 5.82±0.28 6.35±0.45 7.090 0.000
2.2 两组治疗前后不同时间唾液流量的比较
两组治疗前的唾液流量比较,差异无统计学意义(P>0.05);观察组放射治疗剂量33 Gy、结束放射治疗以及结束放射治疗1周时的唾液流量均大于对照组,差异有统计学意义(P<0.05)(表2)。
表2 两组治疗前后不同时间唾液流量的比较(ml/5 min,±s)
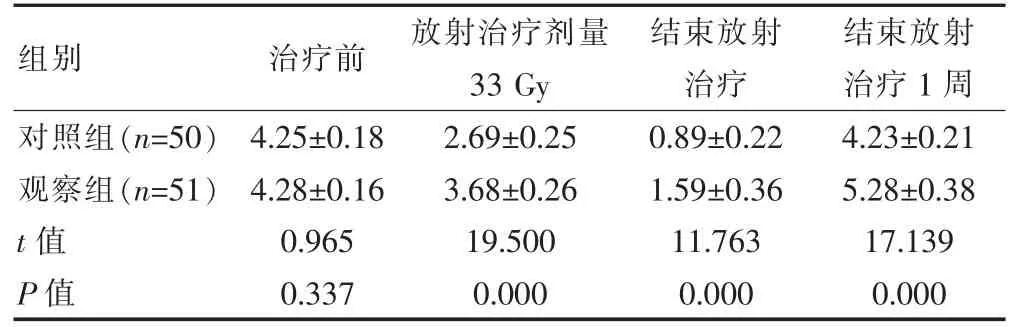
表2 两组治疗前后不同时间唾液流量的比较(ml/5 min,±s)
组别 治疗前 放射治疗剂量33 Gy结束放射治疗结束放射治疗1 周对照组(n=50)观察组(n=51)t值P值4.25±0.18 4.28±0.16 0.965 0.337 2.69±0.25 3.68±0.26 19.500 0.000 0.89±0.22 1.59±0.36 11.763 0.000 4.23±0.21 5.28±0.38 17.139 0.000
2.3 两组放射性口腔黏膜反应发生情况的比较
观察组放射治疗剂量33 Gy、结束放射治疗以及结束放射治疗1周时的放射性口腔黏膜反应情况优于对照组,差异有统计学意义(P<0.05)(表3)。
3 讨论
放射性口腔黏膜反应为喉癌患者行放射性治疗后的常见不良反应之一[10]。口腔具有丰富血供,环境湿润,舌下腺、颌下腺、腮腺等唾液腺在行放射性治疗后的分泌功能会明显降低,唾液量也随之减少,同时还会降低口腔内pH值,使得原有的正常口腔微环境失调[11]。与此同时,放射线也会导致口腔黏膜直接受损,堵塞局部微循环血管,促使黏膜处于水肿、充血状态,最终引发放射性口腔黏膜反应[12]。现阶段,临床通常会采用以调强适形放射(IMRI)技术为主的方式对喉癌患者进行治疗[13]。该治疗方式虽然能在一定程度上保护腮腺功能,但同时难免损伤腺体。SIB-IMRT 虽然可将放射性治疗效果增强,但因为增加了放疗剂量,故也会加重口腔黏膜反应[14]。因此,临床亟需寻找一种科学合理的方式减轻急性黏膜反应,提高患者的治疗耐受性。

表3 两组放射性口腔黏膜反应发生情况的比较(例)
研究显示,唾液流量和放射剂量之间存在密切相关性,当放射平均剂量>40 Gy时,唾液功能也会明显降低[15]。腺体照射之后,其分泌量会明显减少,这可能是因为接受射线照射之后,腺体细胞也会随之凋亡,同时也会减少细胞数量,降低分泌功能。腺体功能受损后,会有口腔干燥情况出现。其次,创面经久不愈的主要原因为组织缺氧严重,受组织缺氧影响,创面愈合过程中的炎症反应、成纤细胞增殖、血管生成等各方面也会受到明显影响[16]。研究显示,适当行氧补充能促使局部微循环得到改善,促进口腔黏膜细胞增殖[17]。本研究采用氧驱雾化吸入防治方式,结果显示,观察组放射治疗剂量33 Gy、结束放射治疗以及结束放射治疗1周时的口腔pH值、唾液流量、放射性口腔黏膜反应严重程度均优于对照组(P<0.05),提示氧驱雾化吸入可有效防治喉癌患者放射性口腔黏膜反应。究其原因,氧气能在一定程度上抑制细菌,且包括非特异性抑制与特异性抑制两种方式,其中特异性抑制主要对厌氧菌进行抑制,将伤口的局部氧分压增加,引发厌氧菌代谢障碍,并对其生长进行抑制;非特异性抑制则可将细菌酶灭活,使其出现代谢障碍,进而抑制微生物繁殖。氧驱雾化吸入治疗过程中,将高流量氧气作为动力,治疗过程中将局部黏膜氧分压提高,进而使得组织缺氧状况得到改善,并促进血管生成,同时发挥抗炎作用,有利于口腔黏膜的愈合[18-20]。与此同时,该治疗方式还能改善局部血运,消散各种炎症细胞,减轻患者疼痛感。综上所述,喉癌患者放射性口腔黏膜反应可采用氧驱雾化吸入疗法进行有效防治。

