降钙素原、C反应蛋白、白细胞计数早期识别腹腔镜直肠前切除术后吻合口漏的临床价值及Nomogram的构建
田震 满一帆 于宗平 宁亮 李世宽
近十年,腹腔镜手术广泛应用于结直肠外科,旨在减轻围手术期应激反应,降低术后并发症发生率,促进患者的快速康复[1-2],但同时也存在延迟诊断吻合口漏的潜在风险。吻合口漏是直肠癌保肛术后最严重的并发症之一,亦是导致患者围术期死亡的重要原因。吻合口漏的发生不仅增加了患者术后感染性并发症的发生率、病死率及肿瘤局部复发率,而且也延长了住院时间以及增加再入院率[3]。吻合口漏的早期诊断仍然是外科医生面临的挑战,对改善患者的预后至关重要。指示不同阶段的缺血、炎症和坏死的多种生物标志物在预测或诊断胃食管吻合术后吻合口漏方面已经取得了显著的研究效果[4-5]。但目前尚缺乏早期个体化预测结直肠术后吻合口漏的生物标志物的研究,以确保患者早期安全出院。本研究回顾性分析2017年1月至2019年6月期间行腹腔镜直肠前切除术的173例患者临床资料,探讨降钙素原(procalcitonin,PCT)、C反应蛋白(C-reactive protein,CRP)和白细胞计数(white cell count,WBC)术后早期预测吻合口漏的临床价值并构建个体化列线图预测模型。
资料与方法
一、研究对象
采用回顾性病例对照研究方法,收集青岛大学附属医院普通外科诊疗中心2017年1月至2019年6月期间行腹腔镜直肠前切除术的173例直肠癌患者的临床资料,记录患者术后第1、3、5天清晨空腹外周静脉血PCT、CRP值及WBC计数。纳入标准:(1)术前肠镜病理证实为直肠腺癌;(2)行腹腔镜直肠前切除术,术中严格遵循全直肠系膜切除原则(total mesorectal excision,TME)。排除标准:(1)术前合并感染;(2)远处转移或广泛腹腔种植的患者;(3)一期保护性肠造口;(4)因肠梗阻、出血或穿孔等原因行急诊手术的患者;(5)肾功能不全(血肌酐≥133 μmol/L);(6)合并血液系统疾病及风湿、类风湿等结缔组织疾病。
二、吻合口漏的定义及分级
本文参考国际直肠癌研究组(international study group of rectal cancer,ISREC)关于吻合口漏的定义:结直肠或结肠肛管吻合部位的肠壁缺损,使肠管内外腔隙相通以及在吻合口旁出现盆腔脓肿[6]。吻合口漏分为三级:A级:无需特殊处理;B级:需要临床干预,无需手术;C级:需要再次开腹手术。
三、围手术期管理
术前宣教(包括术后早期进食、早期下床活动等);戒烟、戒酒至少2周;全面筛查患者营养风险、心肺功能及基础疾病,并经相关科室会诊予以纠正及针对性治疗;择期直肠手术前清洁肠道选择口服复方聚乙二醇电解质散,对需要肠镜检查或严重便秘的患者应予充分的机械性肠道准备(不口服抗生素);术前2 h饮用碳水化合物饮品(少于400 mL);切开皮肤前30 min~60 min预防性静脉输注抗生素;术中下肢加压及预防低体温;术中不置鼻胃管;术中局麻药伤口浸润联合术后低剂量阿片类药物镇痛;术后个体化液体治疗以及针对恶心和呕吐采取预防措施;尽早恢复经口饮水、进食及肠内营养;出院标准:流质/半流质饮食、口服营养素耐受、排气排便、口服止痛药充分镇痛、无脓毒症表现。
四、统计学方法
应用IBM SPSS 22.0软件分析数据,多组独立样本的计量资料(偏态分布)用中位数表示,比较采用Kruskall-Wallis检验;计数资料采用例(%)表示,比较采χ2检验;绘制受试者工作特征曲线(receiver operating characteristic,ROC) 比 较PCT、CRP、WBC对吻合口漏的预测准确性,并计算其敏感度、特异度、阴性预测值、阳性预测值及最佳截断值;术后第3天的PCT、CRP和WBC纳入多因素Logistic回归分析,P<0.05为差异有统计学意义。
应用R软件构建基于多因素Logistic回归分析预测吻合口漏风险的列线图模型,并绘制校正曲线(calibration curve)判断模型的校准度,反映模型正确估计绝对风险的能力;Stata统计软件绘制ROC曲线用于判断预测模型的区分度,曲线下面积(area under the curve,AUC)>0.75认为模型具备良好的区分度。
结 果
一、术后吻合口漏等感染性并发症发生情况
共纳入173名患者,患者的一般资料及临床特征如表1所示。术后发生感染性并发症36例(20.8%),确诊中位天数为4(2~7)天,其中吻合口漏并发症13例(7.5%,B级9例,C级4例),切口感染、胸腔积液、泌尿系感染、腹泻等非吻合口漏并发症23例(13.3%),无围术期死亡病例。对于发生吻合口漏的患者,9例行腹腔引流、滴水双套管、抗生素、营养支持等保守治疗,4例行二次手术肠造口(3例小肠造口、1例Hartmann);切口感染给予清创、抗生素、VSD负压装置、银离子敷料等处理;肺部感染、胸腔积液给予呼吸训练器、雾化、抗生素、胸腔置管引流等治疗;泌尿系感染给予抗生素、拔除尿管等治疗;腹泻给予止泻、纠正菌群失调及电解质紊乱;无围术期死亡病例。
二、PCT、CRP、WBC预测术后吻合口漏的临床价值
吻合口漏组术后第3、5天的PCT、CRP水平均高于非吻合口漏组,差异均有统计学意义(P<0.05);PCT在术后第1、3、5天的AUC分别为0.881、0.936和0.932,且在术后第3天的诊断准确性最高(阳性预测值为75.0%),最佳截断值为0.75 ng/mL,阴性预测值为97.6%,特异度为91.49%。CRP对吻合口漏的预测准确性在术后第3天较高(AUC:0.909),以84.05 mg/L为最佳截断值获得95.74%的灵敏度和96.6%的阴性预测值。不同分组的WBC计数仅在术后第3天差异有统计学意义(P=0.045),AUC为0.825,最佳截断值为11.93×109/L,灵敏度为92.31%。此外,术后第3、5天联合检测PCT、CRP对吻合口漏的预测准确性要优于单指标检测(AUC:0.964 vs.0.956),灵敏度分别为100%和92.31%,阴性预测值分别为97.4%和98.6%。见图1,表2、3。
表1 两组患者的一般资料及临床特征比较[例(%)]
三、列线图预测模型的构建及验证
应用R软件,根据术后第3天PCT、CRP、WBC的多因素Logistic回归分析结果构建预测腹腔镜直肠前切除术后吻合口漏风险的列线图模型,见图2。列线图预测模型显示,随着PCT、CRP水平及WBC计数增加,单项评分相加得到的总分越高,对应的吻合口漏风险也上升;绘制校准曲线示模型校准度较好,实际发生风险与预测发生风险平均绝对误差为0.042,见图3;用Stata软件绘制列线图预测模型的ROC曲线,AUC为0.9752(95%CI:0.947~1),AUC>0.75说明模型具有良好的区分度,以最大约登指数(87.36%)为临界值,模型的敏感性、特异性分别为87.36%、100.0%,见图4。
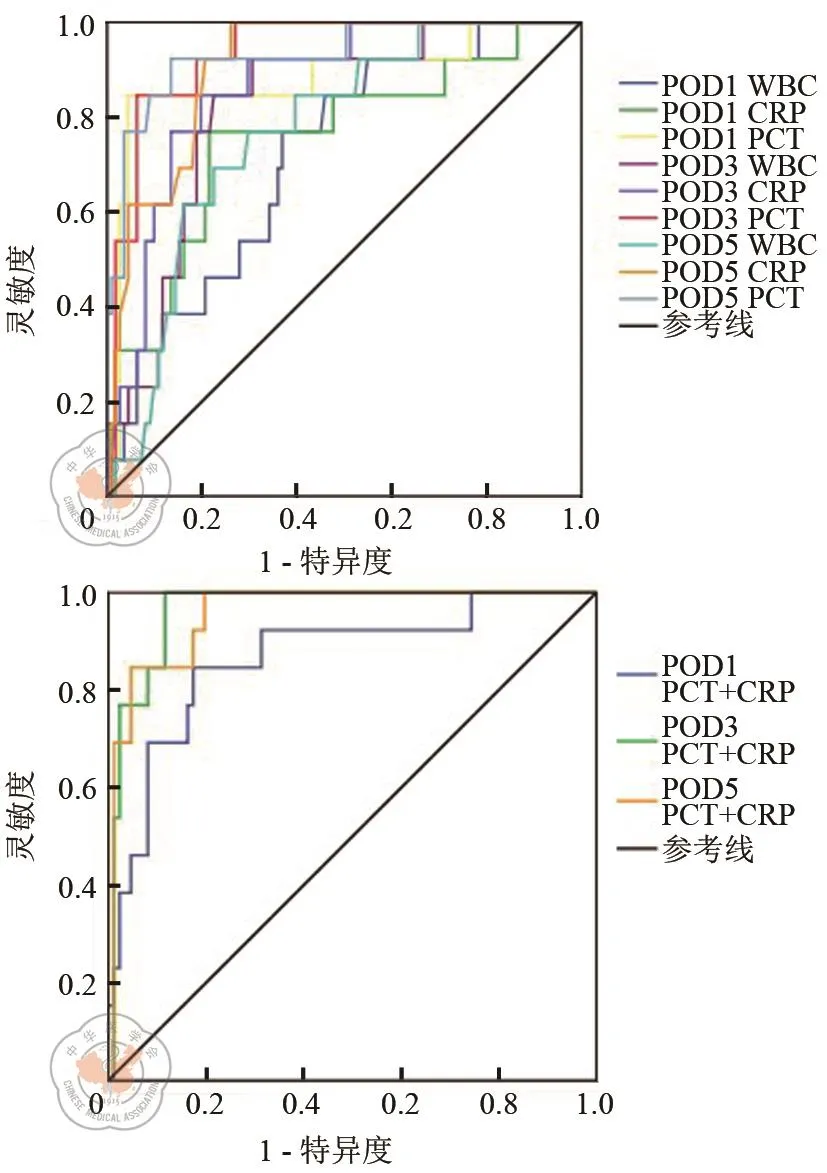
图1 PCT、CRP、WBC预测腹腔镜直肠前切除术后吻合口漏的ROC曲线

表2 三组PCT、CRP、WBC中位数值比较
讨 论
吻合口漏是术后最严重的并发症之一,尽管外科技术和理念有了进步,对危险因素的了解也有所提高,但不可否认避免吻合口漏仍然是获得良好预后的关键。腹部CT是诊断吻合口漏的主要诊断手段之一,尤其在早期诊断不伴有弥漫性腹膜炎症状及体征的可疑吻合口漏病例,CT见肠周炎性渗出伴游离气体影可作为吻合口漏的诊断标准[7]。Kornmann等[8]研究发现CT诊断吻合口漏的特异度和PPV分别为0.88(95%CI:0.75~0.95)和0.82(95%CI:0.64~0.92)。然而,CT扫描假阴性后延迟再干预与死亡率增加和住院时间延长显著相关,延迟干预2.5天,死亡率从24%上升到39%[9]。如何降低CT扫描的假阴性结果,需结合可靠的临床标志物。加速康复外科和腹腔镜手术的实施减轻了术后全身炎症反应[1],甚至可以提高PCT、CRP等血清标志物对诊断感染并发症的敏感性和特异性。近期研究发现手术方式会影响炎性指标水平,Muñoz等[10]和 Waterland 等[11]报道开放手术的PCT、CRP水平要高于腹腔镜手术。因此,未来的研究需要更多的集中在接受腹腔镜手术的患者队列中,了解CRP和PCT对排除吻合口漏等相关并发症和早期安全出院的价值及构建有效的列线图预测模型是至关重要的。
多项研究已经证实CRP与术后感染并发症之间的联系[10-12]。这些研究都尝试获得CRP的一个临界值,作为预测此类并发症的敏感指标。不同的荟萃分析[10,12-13]显示CRP具有较好的阴性预测值和灵敏度,建议在术后第3~5天常规测定CRP。此外,Su'a等[13]荟萃分析发现皮质类固醇和他汀类药物可能会降低血清CRP水平,但仍需大量前瞻性研究来证实。本研究发现CRP在术后第3、5天对吻合口漏具有相似的阴性预测值(96.6% vs.96.2%)和灵敏度(95.74% vs.96.96%),最佳截断值分别为84.05 mg/L(AUC 0.909)和87.16 mg/L(AUC 0.867)。当然,也有学者认为CRP不足以预测吻合口漏的发生,由于手术创伤、失血和手术时间等因素,部分未发生吻合口漏的患者也可能出现严重的全身炎症反应或CRP水平升高。尽管如此,我们认为CRP以其高灵敏性及阴性预测作用,作为术后常规化验是必要的,以确保患者安全早期出院。

表3 ROC分析在吻合口漏诊断中的应用
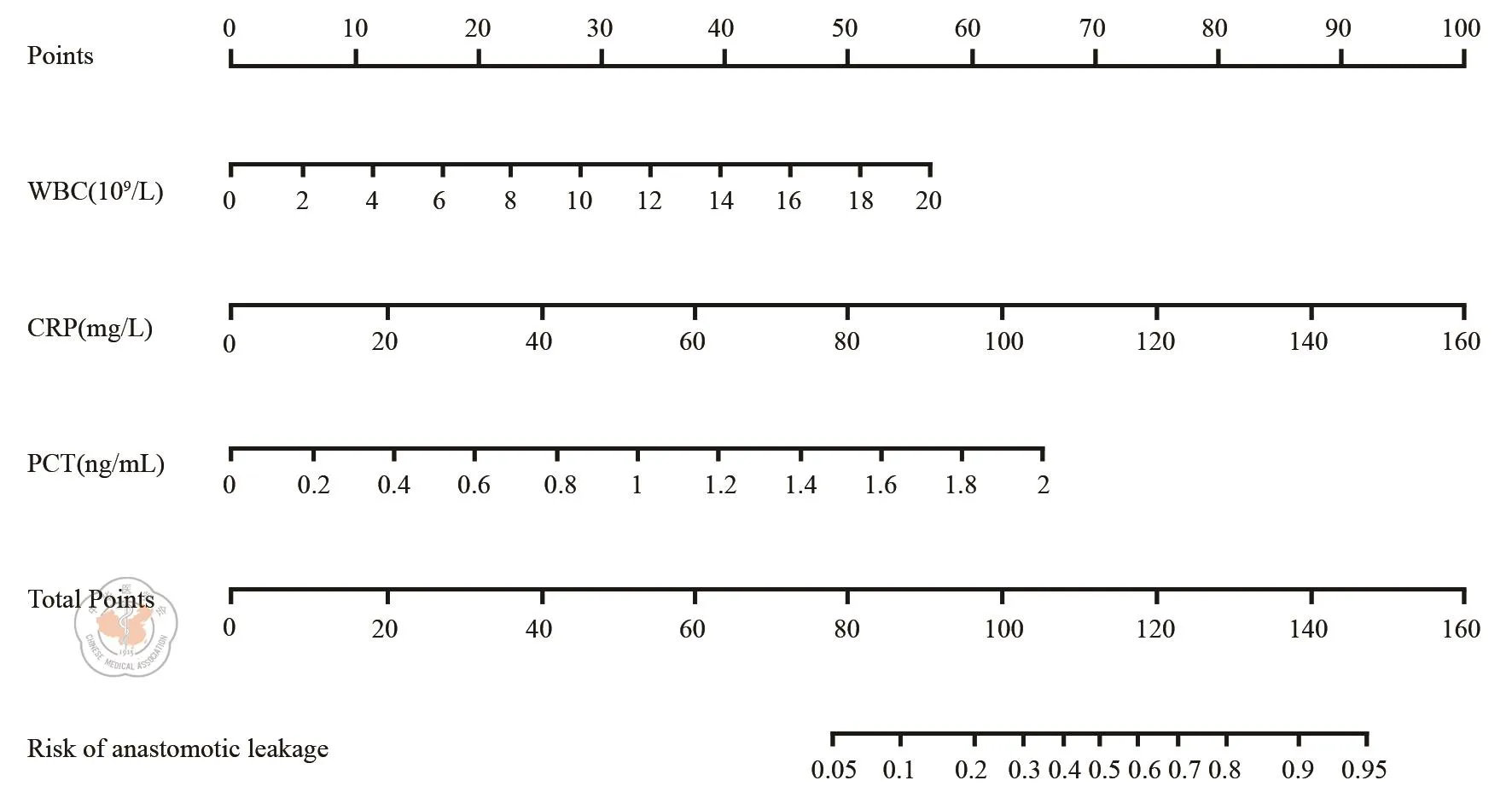
图2 根据本组患者术后第3天的血清降钙素原(PCT)、C反应蛋白(CRP)水平和白细胞(WBC)计数构建腹腔镜直肠前切除术后吻合口漏的列线图预测模型(Nomogram),各单项分数相加得到总分,即可得到对应的术后吻合口漏发生风险
PCT反映术后感染性相关并发症的特异度较高,可能比CRP更有价值,作为吻合口漏的早期生物标志物。Giaccaglia等[14]研究支持PCT比CRP在术后第5天对预测吻合口漏更有价值(AUC:0.862,特异性和阴性预测值分别为93%和98.3%)。Tan等[15]报道一项纳入1 629名患者的Meta分析,PCT在术后第3天以1.26 ng/mL的截断值获得的特异度最高(88%,95%CI:0.85~0.90)。然而Silvestre等[16]否定PCT较CRP对术后吻合口漏的预测更有优势。在我们的研究中,PCT对吻合口漏的预测能力优于CRP,尤其在术后第3天,AUC值为0.937(95%CI 0.900~0.985),以0.75 ng/mL的最佳截断值获得的特异度和阴性预测值分别为91.49%和97.6%,且对吻合口漏的诊断准确性最高(阳性预测值75.0%);PCT的主要局限性是缺乏敏感性,而CRP缺乏特异性,术后第3、5天联合检测PCT、CRP对吻合口漏的预测准确性要优于单指标检测(AUC 0.964 vs.0.956)。此外,肾排泄被认为是PCT排泄的主要途径之一。先前的研究表明肾功能不全患者的尿中PCT水平降低[17]。但Yang等[18]发现慢性肾功能不全组与正常组的PCT水平及吻合口漏发生率差异无统计学意义。本研究纳入的患者术前及术后尿素氮及肌酐水平均处于正常范围。

图3 列线图预测模型的校正曲线
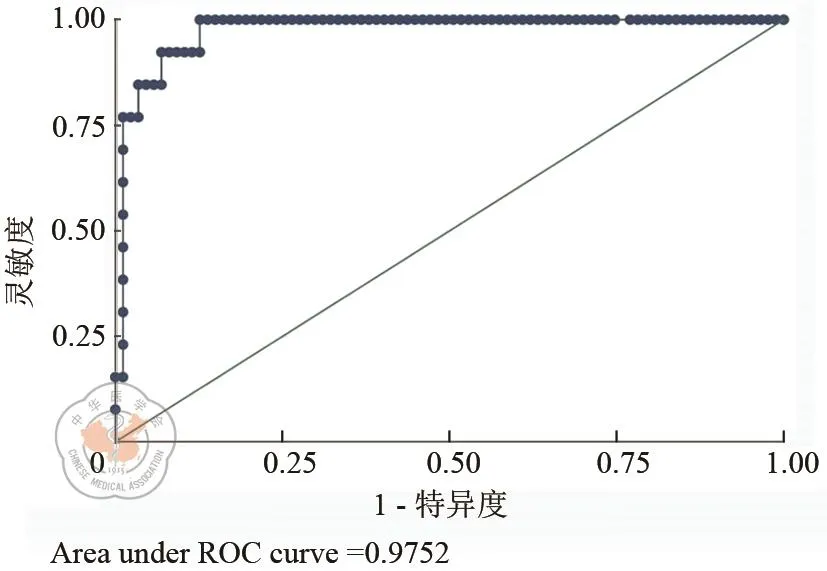
图4 Stata绘制判断列线图预测模型区分度的ROC曲线

表4 术后第3天预测吻合口漏发生风险的多因素Logistic回归分析
与CRP类似,WBC作为术后吻合口漏标志物的意义在于排除此类并发症,多数研究认为其不能敏感的区分感染或非感染并发症,与CRP、白介素等相比没有预测价值[19-20]。在本研究中,吻合口漏组与非吻合口漏组在术后第3天的WBC计数差异有统计学意义(P=0.045),ROC分析示AUC 为 0.825(95%CI:0.758~0.884), 最 佳 截断值为 11.93×109/L。这与 Hall等[21]研究结果一致,他认为术后白细胞计数增加(OR:1.323,95%CI: 1.048~1.670;P=0.019)是吻合口漏的独立预测因素。当手术创伤导致的炎症反应减弱时,WBC计数仍高于截断值对提示存在吻合口漏等感染并发症有重要意义。
Nomogram是一种简单可视化的图形,多种因素共同作用以实现对疾病的精确预测。预测模型对结直肠癌术后吻合口漏的有用性已有报道,但多数侧重研究吻合口漏的潜在危险因素,例如新辅助放化疗[22]、保护性分流造口和手术方式[23]等。到目前为止,尚缺乏根据临床生化指标评分可靠识别高风险吻合口漏患者的列线图预测模型。Xiao等[24]研究发现直肠切缘组织微血管密度(MVD)构建的列线图模型具有应用价值(AUC=0.816)。Sparreboom等[25]的一项多中心前瞻性队列研究提出联合检测血清CRP和腹腔引流液MMP9可能有助于直肠癌术后吻合口漏的早期预测并构建Nomogram(C-index=0.78)。然而,MVD和MMP9在国内大多数医院尤其基层医院尚未普及。
本研究构建的Nomogram优势在于可个性化的评估腹腔镜直肠术后吻合口漏的发生风险,该模型由术后第3天的血清PCT、CRP水平和WBC计数组成,具有区分低风险和高风险吻合口漏患者的能力(区分度为0.975)。我们构建模型所需的数据可作为临床常规应用,在不同的中心很容易获得总分并确定相应的吻合口漏发病率。假设PCT、CRP和WBC处于本研究ROC分析所示的最佳截断值水平(见表3),通过该模型计算得到的吻合口漏发生风险为0.65~0.70。值得一提的是,该模型仅评估吻合口漏的发生风险,不能取代临床观察,对于模型评估的吻合口漏高风险病例(在临床症状和体征明显之前)仍然需要通过影像学检查进行确认(腹部CT扫描和逆行造影灌肠已经成为本中心标准成像程序),早期干预(营养支持、通畅引流、加强抗感染治疗等)可以将吻合口漏相关的并发症降至最低,明显改善总体结局。
在这项回顾性研究中,我们消除了两个潜在偏倚来源,一是排除一期手术行保护性肠造口的患者;二是腹腔镜手术标准化(100%),高于国内同期研究报告的比例。但仍然存在部分局限性,首先,这项研究是回顾性的,不可避免忽略部分亚临床吻合口漏病例,从而影响吻合口漏的真实发生率;其次,所有患者均来自单中心,且样本量较少,缺乏来自其他中心的数据来验证Nomogram的可信度,仍需要更大样本的多中心前瞻性研究进一步验证。
综上所述,在腹腔镜直肠手术中,术后联合检测血清PCT和CRP对于保证加速康复外科路径管理下的早期安全出院有重要意义。本研究构建的Nomogram列线图模型可实现个体化预测,对甄别吻合口漏高风险患者,制订针对性干预治疗方案具有指导意义。当PCT、CRP在术后第3天均低于截断值水平或者模型评估吻合口漏低风险时,可允许患者早期出院;反之应避免早出院(即使患者无症状及体征),并评估其他检查(CT扫描等)以排除吻合口漏。

