食管癌术后吻合口漏危险因素分析
赵硕 党诚学 李文星 刘嘉欣 杨刚华
食管癌手术后吻合口漏发生率高达4%~30%[1-2]。明确吻合口漏发生的危险因素尤为重要。我们对684例食管癌根治术病人的临床资料进行回顾性分析,探讨食管癌病人术后吻合口漏发生的相关危险因素。现报道如下。
对象与方法
一、对象
2009年1月~2016年1月我院行食管癌根治术病人684例,男513例,女171例,年龄26~80岁,平均年龄59岁;肿瘤病理分期(按照2009版TNM食管癌分期标准):0期13例,Ⅰ期66例,Ⅱ期290例,Ⅲ期315例;经左胸单切口手术384例,右胸、上腹部两切口手术161例,左颈、右胸、上腹部三切口手术139例(包含微创手术)。纳入标准:(1)胸段食管癌;(2)行食管癌根治术,吻合口器械吻合;(3)术前及术后病理检查证实为食管恶性肿瘤,未发现远处转移。
二、方法
所有病人均行常规术前检查,无明显的手术禁忌证。根据肿块大小、部位、病人耐受程度、术者习惯等因素行相应手术方式:(1)经左胸单切口手术;(2)右胸、上腹部两切口手术;(3)左颈、右胸、上腹部三切口手术方式。手术过程及淋巴结清扫参照美国癌症联合委员会(American Joint Committee on Cancer,AJCC)标准。吻合方式均采用一次性器械吻合。术后吻合口漏判断标准:(1)术后出现高热、胸闷、胸痛等症状或颈部伤口红、肿、痛、流脓等;(2)白细胞及中性粒细胞计数升高;(3)上消化道造影提示造影剂外渗,口服亚甲蓝液可见胸腔或颈部引流液变蓝。可能影响食管癌术后吻合口漏发生的17个因素:性别、年龄、吸烟史、术前血红蛋白水平、术前白蛋白水平、新辅助治疗情况、围手术期输血情况、手术方式选择、吻合口位置;肿瘤相关因素:肿瘤位置、大小、切缘状态、有无合并癌栓、分化程度、肿瘤浸润深度、淋巴结转移情况、肿瘤TNM分期。
三、统计学方法

结果
1.食管癌术后吻合口漏发生情况:684例行食管癌根治术病人中,20例在术后30天内死亡(多器官功能衰竭4例,肺栓塞3例,吻合口漏5例,呼吸循环衰竭8例),围手术期死亡率为2.9%。术后共发生外科相关并发症248例(36.3%)。发生吻合口漏50例(7.3%),于术后4~28天出现,平均在第7天左右;死亡5例,发生吻合口漏后死亡率为10%;其中6例再次手术行空肠造口术,另有8例再次行胸腔闭式引流术,其余吻合口漏病人经保守治疗、胸腔冲洗、引流及加强营养等治疗后,漏口愈合出院,术后住院时间为17~110天,平均住院时间为27天。
2.吻合口漏发生相关因素分析见表1。结果表明,术前血清白蛋白水平、手术方式以及吻合口位置与食管癌病人术后吻合口漏发生密切相关(P<0.05),而病人性别、年龄、吸烟情况、术前血红蛋白水平、围手术期输红细胞及新辅助治疗等对吻合口漏的发生无显著影响,差异无统计学意义(P>0.05)。

表1 食管癌术后吻合口漏组与无吻合口漏组病人临床资料对比单因素分析
3.吻合口漏发生的肿瘤相关单因素分析:对病人肿瘤相关因素进行单因素分析,发现肿瘤处于Ⅲ期病人术后吻合口漏发生率为9.8%(31/315),明显高于0+Ⅰ+Ⅱ期病人的 5.1%(19/369),差异有统计学意义(P<0.05),而肿瘤位置、大小、分化程度、浸润深度以及淋巴结转移状态与吻合口漏的发生无明显关系(P>0.05)。见表 2。
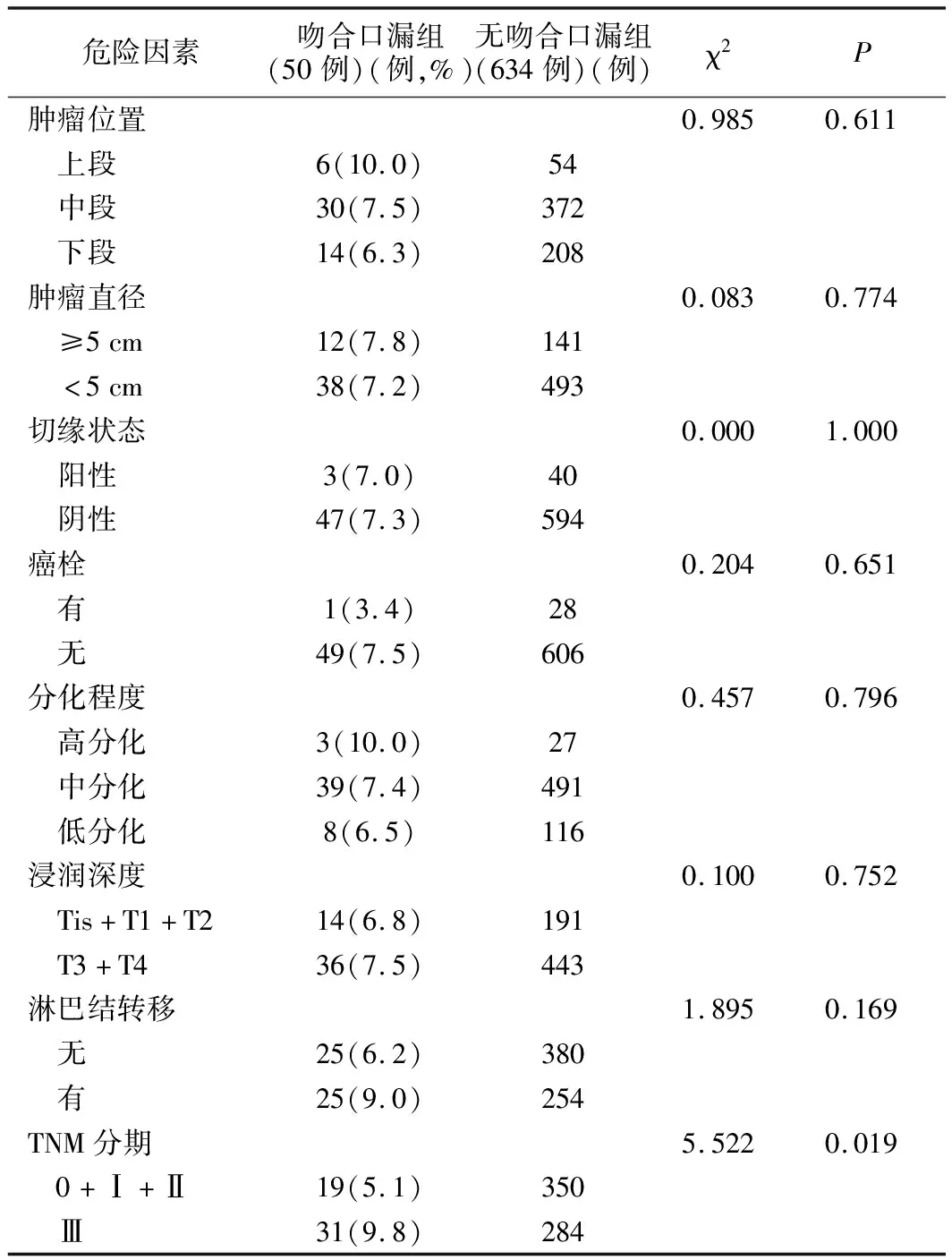
表2 食管癌术后吻合口漏组与无吻合口漏组病人肿瘤相关指标对比单因素分析
4.吻合口漏发生的多因素分析:将术前血清白蛋白水平、手术方式选择、吻合口位置及肿瘤TNM分期等因素进行多因素Logistic回归分析,发现术前血清白蛋白水平及肿瘤 TNM 分期是影响食管癌病人术后吻合口漏发生的独立危险因素(P<0.05)。见表 3。

表3 食管癌术后吻合口漏发生危险因素多因素分析
讨论
吻合口漏是食管癌术后最凶险的并发症之一。据报道,食管癌术后吻合口漏发生率高达4%~30%,术后死亡病例中,因吻合口漏死亡的比率约为50%[3-5]。吻合口漏的发生增加病人围手术期死亡率,延长病人住院时间,增加住院费用,影响治疗效果。分析食管癌术后吻合口漏发生的相关因素对预防漏发生有重要临床价值。
近年来,随着经验的累积、吻合器械的广泛应用及手术方式的改进,食管癌吻合口漏发生率已有所降低[6]。本研究684例病人均使用器械吻合,其吻合口漏发生率为7.3%,与之前的报道相近。吻合口张力、吻合口血供以及反映病人一般状况的因素可能是影响吻合口漏发生的关键因素。本研究将17个可能影响食管癌术后吻合口漏发生的因素纳入研究。Logistic回归分析发现,术前血清白蛋白水平及肿瘤TNM分期是独立危险因素。术前血清白蛋白水平<35 g/L的病人吻合口漏发生率为21.2%(7/33),白蛋白≥35 g/L的病人吻合口漏发生率为6.6%(43/651),明显低于前者。Ⅲ期病人术后吻合口漏发生率高于0+Ⅰ+Ⅱ期病人,差异有统计学意义。食管癌病人由于进食困难、长期消耗等导致营养状况差,术前出现低蛋白血症,可能会加重消化道水肿,导致术中缝合困难;同时,由于手术应激所致的蛋白合成减少、分解增加及术中丢失过多等因素的影响,加剧低蛋白血症,增加术后漏的风险[7]。Sciuto等[8]认为,人体蛋白代谢负氮平衡状态时血清白蛋白水平降低,局部营养缺乏也是影响组织愈合的重要因素。因此,对于术前血清白蛋白低于35 g/L的食管癌病人,及时补充白蛋白同时加强营养支持对减少食管癌术后吻合口漏发生非常有必要。本研究发现,尽管食管癌肿瘤浸润深度及淋巴结转移不是食管癌术后吻合口漏的危险因素,但是肿瘤TNM分期却是食管癌术后吻合口漏发生的独立危险因素之一,说明吻合口漏发生是由肿瘤T分期及N分期共同决定的。Cooke等[9]认为,食管恶性肿瘤行食管切除术较食管良性肿瘤术后吻合口漏发生率明显增高,肿瘤病理分期越晚,术后吻合口漏发生率越高。一般来说,肿瘤TNM分期越晚,手术范围会越大,术中切除过多组织以保证足够的安全距离,同时也会损伤过多的血管,导致吻合口张力增大及血运变差,进而增加吻合口漏发生风险。
吻合口位置一直是影响食管癌术后漏发生的重要因素。有研究报道,食管癌病人颈部吻合术后吻合口漏发生率可高达21.9%,明显高于胸内吻合的17%,同时发现胸内弓上吻合较弓下吻合,漏的发生率偏高[10]。有研究显示,颈段食管客观存在的由内向外的压力差为颈部吻合口漏发生率高于胸内吻合口漏的主要原因之一,术后充分引流管胃内容物及外压保护颈段食管有助于预防颈部吻合口漏的发生[11-12]。本研究中,通过两两比较发现,颈部吻合病人漏的发生率为12.2%,高于弓下吻合的4.5%,但差异无统计学意义。手术方式决定了吻合口位置平面,影响着食管癌病人术后吻合口漏的发生。但多因素回归分析显示此二者并不是独立的危险因素。
综上所述,术前血清白蛋白水平及肿瘤TNM分期是食管癌术后吻合口漏发生的独立危险因素。我们应在围手术期采取相应措施,减少术后吻合口漏的发生。

