北京协和医院普通型新型冠状病毒肺炎患者的初诊临床特征及CT影像学表现
宋 兰,宋 伟,隋 昕,杜铁宽,刘 武,王百羽,陆晓平,徐 燕,杨启文,曹 玮,金征宇
中国医学科学院 北京协和医学院 北京协和医院 1放射科 2急诊科 3呼吸与危重症医学科 4检验科 5感染内科,北京 100730
2019新型冠状病毒(2019-novel coronavirus,2019-nCoV)[又称严重急性呼吸窘迫综合征冠状病毒2型(severe acute respiratory syndrome coronavirus-2,SARS-CoV-2)]是属于属的新型冠状病毒,2019年12月首次发现于中国湖北省武汉市[1],可通过人际传播,且人群普遍易感,被感染者主要表现为肺部炎症,传染性强,基础传染能力为2.2人次[2]。截止日前中国已确诊患者近6万例,北京市确诊逾300例,并且在全球多个国家也有确诊病例报道。2019-nCoV感染患者临床常表现为流感样症状,与普通流感病毒不同,2019-nCoV有较强的嗜肺性,极易导致肺炎,称为新型冠状病毒肺炎[又称2019冠状病毒病(coronavirus disease 2019,COVID-19)],病情发展迅速[1],少部分重症患者可出现低氧血症、急性肺损伤,危重者可导致急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)、呼吸衰竭,甚至死亡[3]。2019-nCoV因首次被发现,既往研究缺乏对COVID-19患者临床特征、实验室检查及胸部CT影像表现的分析,且该病目前在湖北省尤其武汉市广泛流行,北京市相对较少,因此本研究回顾性分析了北京协和医院经2019-nCoV核酸检测阳性确诊的COVID-19患者的流行病学特征、初诊临床表现、实验室检查及CT影像学资料,旨在提高对本病的认识,为北京市医师临床早期诊断该病提供参考。
资料和方法
资料来源2020年1月20日至2月6日因发热、咳嗽、憋气等呼吸道症状疑似COVID-19就诊于北京协和医院发热门诊行胸部CT扫描的586例门诊患者。纳入标准:(1)两次2019-nCoV核酸检测(RT-PCR方法)阳性者;(2)无其他病毒、细菌或真菌等感染;(3)未经治疗的初诊患者。排除标准:胸部CT图像质量不佳,不能用于图像分析者。共13例(13/586,2.2%)确诊为COVID-19,无孕产妇。本研究经北京协和医院伦理委员会批准执行(S-K990),所有患者均豁免知情同意。
数据收集通过电子病历系统收集患者的性别、年龄、既往史、流行病学史、症状、最高体温、接触史至起病及起病至CT检查的时间间隔、指氧饱和度(pulse oxygen saturation,SpO2)、血常规、血生化、C反应蛋白(C-reactive protein,CRP)、降钙素原(procalcitonin,PCT)、N末端B型利钠肽原(N-terminal B-type natriuretic peptide,NT-proBNP)、肌酸激酶(creatine kinase,CK)、D二聚体等实验室检查结果。
胸部CT扫描及图像重建采用Philips Brilliance iCT 或 Sinovision Insitum CT。所有患者均取仰卧位,于深吸气末屏气扫描,扫描范围自肺尖至肺底。扫描参数:管电压120 kV,管电流84~250 mAs,螺距0.984~1.2,矩阵512×512,扫描视野350 mm,原始数据采集后所有患者均同时采用标准算法行5 mm厚层重建及1 mm无间隔薄层重建。
CT图像分析将重建图像传至工作站,由两名有10年以上胸部影像诊断经验的放射科医师共同评价所有患者的胸部CT薄层图像,不一致时两人协商达成一致。肺窗窗宽1200 HU,窗位-600 HU,纵隔窗窗宽450 HU,窗位50 HU,必要时可利用软件对薄层肺窗图像行冠矢状位重建以进一步观察。记录肺部病变部位、密度、分布特点、累及肺叶数目及其他伴随影像征象,密度主要分为:磨玻璃密度、实性密度、混合密度(磨玻璃+实性变)。
临床分型判定根据2020年2月5日国家卫生健康委员会发布的《新型冠状病毒感染的肺炎诊疗方案(试行第五版)》标准判断临床分型。轻型:临床症状轻微,影像学未见肺炎表现。普通型:具有发热、呼吸道等症状,影像学可见肺炎表现。重型:符合下列任何1条:(1)呼吸窘迫,呼吸频率≥30次/分;(2)静息状态下SpO2≤93%;(3)动脉血氧分压(PaO2)/吸氧浓度(FiO2)≤300 mmHg(1 mmHg=0.133 kPa)。
统计学处理采用SPSS 20.0统计软件,符合正态分布的计量资料以均数±标准差表示,不符合正态分布的计量资料以M(Q1,Q3)表示,计数资料采用例数(百分比)表示。
结 果
临床特征及实验室检查13例患者中,男7例,女6例,临床分型均为普通型,平均年龄为(46.8±14.7)岁(27~68岁)。9例患者为从武汉来京(其中1对夫妇有武汉华南海鲜市场接触史,呈聚集性发病);另外4例中1对夫妻呈家庭聚集性发病,妻子为护士、近日接触过武汉人,丈夫近期去过北京顺义,1例患者近期未去过湖北或武汉、但1月11号至16号曾坐火车去云南旅游,1例为1月27日自马来西亚返京。13例患者从可疑接触史至起病间隔平均(7.2±3.7)d(3~14 d),从起病到CT检查中位间隔时间3.5(2.3,5.0)d。临床症状以发热为主,13例中有12例发热,最高体温平均(38.1±0.6)℃(37.3~39.0)℃;1例患者体温正常,以干咳、流涕起病。干咳8例,畏寒4例,肌肉酸痛3例,乏力、胸闷憋气、咽痛各2例,寒战、头痛、腹泻、流涕各1例。中位血氧饱和度98.5%(97.3%,99.8%)。9例患者白细胞总数正常,其中2例淋巴细胞百分比及绝对值下降,7例淋巴细胞百分比正常或略增高;3例患者白细胞总数略下降,但淋巴细胞百分比正常或增高,故淋巴结细胞计数正常;1例白细胞总数略增高(10.31×109/L),但淋巴细胞百分比下降,淋巴结细胞计数正常。9例患者CRP升高。10例行PCT、NT-proBNP及CK检查的患者,PCT及NT-proBNP结果均正常;8例CK正常,2例增高(分别为281、287 U/L),1例双肺多发病变患者的D二聚体升高。5例患者有低钠血症,2例低钙血症,1例低钾血症。1例患者既往有肺气肿,1例既往有高血压及重度脂肪肝,余11例患者既往史无殊。
胸部CT影像表现
病变分布:13例患者初诊胸部CT均有不同程度的肺内病变。5例(38.5%)表现为单侧肺叶病变,8例(61.5%)有双侧肺叶受累。5例(38.5%)双侧5个肺叶均受累、呈双肺弥漫多发病变,2例累及3个肺叶(左上叶及双下叶),2例累及2个肺叶(1例为同侧右上、下叶,1例累及右上叶和左下叶),4例累及单个肺叶(分别为右中叶、右下叶、左上叶、左下叶)。在8例局限性病例中(累及1~3个肺叶),以右下叶及左下叶受累最常见,均为4例(30.8%)。13例患者病变均沿支气管束分布及胸膜下分布为主。
胸部CT影像特征:13例患者中,10例(76.9%)表现为磨玻璃影(图1A、F),7例(53.8%)为磨玻璃影合并局灶实变影(图1B),5例(38.5%)表现为胸膜下实变影(图1C)。12例(92.3%)可见受累区域支气管壁增厚(图1B)。10例(76.9%)病变内见空气支气管征(图1A、H、I);10例(76.9%)见血管束增粗和血管穿行征(图1A、D~F、H、I);7例(53.8%)合并索条影(图1G);7例(53.8%)病变内见散在小圆形或不规则形透亮影(图1E、I);2例(15.4%)合并反晕征(图1B);3例(23.1%)伴有网格影、小叶间隔增厚(图1G);2例(15.4%)伴有铺路石征。累及多叶、病变呈多灶分布的患者,不同影像学征象常合并存在,表现为双肺多发磨玻璃影、实变影及索条影。
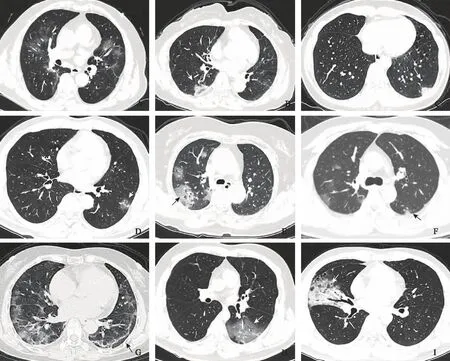
A.男,68岁,双肺多发沿支气管束分布磨玻璃密度淡片影,内见空气支气管征及血管穿行、部分血管分支增粗;B.女,60岁,右肺下叶胸膜下混合密度灶(磨玻璃+实性密度),边缘见反晕征(箭),病变近端支气管壁略增厚;C.女,31岁,左肺下叶胸膜下楔形实变影(箭);D.男,62岁,左肺下叶类圆形局灶性磨玻璃密度影,内见实性结节及增粗血管分支(箭);E.女,63岁,右肺下叶多发沿支气管束分布及胸膜下分布为主的磨玻璃影、内见多发小透亮影(箭)及血管分支穿行、增粗,左肺少许小磨玻璃影;F.男,39岁,右肺多发沿支气管束分布及胸膜下分布为主磨玻璃密度淡片影,左肺下叶胸膜下病灶呈实性密度(箭);G.女,61岁,双肺弥漫多发磨玻璃影、局部呈混合密度(磨玻璃+实性密度),伴多发细网格影、小叶间隔增厚、索条及胸膜下线(箭),病变以胸膜下分布为主;H.男,42岁,病变累及单一肺叶,左肺下叶病灶呈大片磨玻璃密度,内见增粗血管影、细支气管充气相(箭)及小片实性密度灶;I.男,35岁,病变累及单一肺叶,右肺中叶病灶呈混合密度灶(磨玻璃+实性密度),内见空气支气管征、血管穿行、增粗及散在小透亮影(箭),邻近斜裂胸膜受牵拉增厚
A.a 68-year-old male:predominant distribution of multiple ground glass opacities(GGOs)along the bronchi of both lungs,with air bronchogram sign and blood vessels thickening and passing-through;B.a 60-year-old female:subpleural localized mixed density lesion(GGO + solid density)in the right lower lobe,with reversed halo-sign(arrow)on the edge,the proximal bronchial wall is slightly thickened;C.a 31-year-old female:subpleural wedge consolidation in the left lower lobe(arrow);D.a 62-year-old male:subpleural round GGO in left lower lobe,with solid nodule and thickened blood vessels in it(arrow);E.a 63-year-old female:multiple GGOs of right lung that predominantly distribute along the bronchi and under the pleura,with small vacuole signs(arrow)and thickened blood vessels passing through,a small number of subpleural GGOs are found in left lung;F.a 39-year-old male:multiple GGOs of right lung that predominantly distribute along the bronchi and under the pleura,and the subpleural lesion of the left lower lobe is solid density(arrow);G.a 61-year-old female:diffuse GGOs in bilateral lungs,with local solid density,multiple fine reticular shadows,interlobular septal thickening,and fibrous cords(arrow);they mainly distribute under the pleura;H.a 42-year-old male:large GGO in left lower lobe,with thickened vascular bundle,air bronchogram(arrow)and a little solid density in the lesion;I.a 35-year-old male:single lobe is involved,mixed density lesion(GGO + solid density)in the right middle lobe,with air bronchogram,thickened blood vessels passing through,and scattered vacuole signs(arrow)in the lesion,and the adjacent major fissure pleura is pulled and thickened
图1薄层CT肺窗(1 mm)影像学表现
Fig1Lung lesions evaluated on thin-section(1 mm)CT in 9 patients
其他伴随影像征象:13例患者中,5例(38.5%)伴双肺散在小结节,1例(7.7%)伴双侧胸腔及心包少量积液,1例(7.7%)伴右侧少量胸腔积液,1例(7.7%)伴有牵拉性支气管扩张。本组患者未见纵隔或双侧肺门淋巴结肿大。
讨 论
冠状病毒属于冠状病毒科非节段性特异性RNA病毒[4],最新研究结果显示新近被发现的人畜共患的2019-nCoV具有突变率高的特征[5],其能更有效地在人与人之间传播,主要经呼吸道飞沫传播,也可经接触传播,有基础疾病或高龄患者易发生重症,甚至死亡[6]。2019-nCoV感染的肺炎诊疗快速建议指南(标准版)将CT检查作为强推荐[7],但地域不同诊断策略应有不同,目前尚未见到北京地区COVID-19相关临床及影像学表现的文献报道。因此,本研究回顾性分析了13例北京协和医院核酸检测确诊的COVID-19患者的流行病学史、临床特征及胸部CT影像表现,旨在帮助临床更好地了解该病。
本组于北京即湖北省以外确诊的13例患者中10例(76.9%)有明确的武汉接触史(9例为武汉来京,1例为护士、近期接触过武汉人),其中武汉来京的9例中有1对夫妇有武汉华南海鲜市场接触史,呈聚集性发病;无明确武汉接触史的3例中2例有近期旅行史;1例有近期北京郊区出游史,无发热,以干咳、流涕起病,与其配偶护士呈家庭聚集性起病,该患者症状轻微可能与其为二代或三代病例相关。本研究中COVID-19患者武汉接触史的发生率(76.9%)低于一组上海市COVID-19患者的文献报道(51例患者98%有武汉接触史)[8],可能与该研究患者入组时间窗较早(2020年1月20日至1月27日)有关,本组患者入组截止时间为2020年2月6日,2例2月6日确认的患者未问出明确的武汉或湖北接触史,但均有近期出行史。本组有2例患者为低热,最高体温37.3℃,其中1例61岁女性患者自诉无明显症状,因从武汉归来应社区要求来我院筛查,首次胸部CT见双肺多发磨玻璃影、细网格影,且2019-nCoV核酸检测阳性,SpO294%,后续其家庭密切接触者6人亦需进行相关筛查。另外,本组有1例近期未去过湖北或武汉,但其1月11号至16号曾与先生坐火车去云南旅游,不清楚座位附近是否有武汉或湖北人,其先生1月19号出现发热,现已好转未来院筛查,该患者于2 d后亦出现发热,遂来我院筛查而确诊,其丈夫及火车同厢乘员亦需进行相关筛查;另有1例2020年1月27号自马来西亚乘飞机回京,2月4号出现发热(39℃),其同航班人员亦需进行相关筛查。此外,本研究尚发现部分发热患者,临床、实验室检查及影像学表现与COVID-19患者相似,但2019-nCoV核酸检测阴性,病原学检查提示为甲型流感病毒或呼吸道合胞病毒等感染,提示在武汉或湖北以外地区临床上仍应以病毒核酸检测作为诊断金标准,CT检查作为补充手段,避免临床诊断为疑似病例将其与真正COVID-19患者一起隔离导致交叉感染。
本组患者初诊临床症状相对较轻,结合静息SpO2、实验室检查及影像学表现,根据2020年2月5日国家卫生健康委员会发布的《新型冠状病毒感染的肺炎诊疗方案(试行第五版)》标准判断临床分型均为普通型。13例患者有10例接受了PCT、NT-proBNP及CK检查,2例双肺弥漫病变患者的血清CK增高,余均正常。本组9例白细胞总数正常,其中2例淋巴细胞比例及计数下降,2例均表现为双肺弥漫多发病变(累及5个肺叶);3例白细胞总数略低,但淋巴结细胞比例正常或增高、淋巴细胞计数正常,其中2例累及单个肺叶(分别为左下叶、右下叶),1例累及单侧右上、下叶;1例马来西亚返京的年轻男性发热患者白细胞总数略高,淋巴细胞比例下降但计数正常,病变只累及左上叶;综上本组COVID-19患者白细胞数大多(92.3%)正常或略低,与白细胞总数和淋巴细胞百分比相比,淋巴细胞绝对值计数与COVID-19病变的累及范围相关性更强,该现象尚需大宗病例进一步研究证实。本组中69.2%(9/13)患者CRP升高,与既往研究结果一致[3]。人类感染2019-nCoV的早期症状与普通流感基本一致,以发热、干咳为主要表现,上呼吸道症状(如鼻塞、流涕等)少见,提示其目标细胞可能位于下呼吸道[7]。尽管部分患者起病症状轻微,可无发热[9],绝大部分患者还是以发热为首发症状而就诊,本研究中有11例(84.6%)以此症状初诊,与既往研究类似[10],显示发热在本病的临床预检分诊中有重要意义。另有少部分患者会出现腹泻等呼吸道以外症状,本组亦有1例合并腹泻,但并非主要临床表现,既往关于病毒性肺炎的研究中亦有类似报道[11]。在符合流行病学的条件下,首次接诊医务人员应提高对发热伴白细胞正常或降低患者的警惕,及时行胸部CT排查。
本组13例患者初诊时CT均显示不同程度的肺内病变,与2019-nCoV感染可致患者呼吸道上皮、气道黏膜损伤,为致病微生物的黏附及增殖创造条件有关,患者可进展为肺炎甚至出现呼吸衰竭[12]。本研究有5例(38.5%)患者CT表现为双肺弥漫多发病变,另外8例(61.5%)CT表现相对局限,这可能与2019-nCoV感染引起抑制炎症的T-helper-2(Th2)细胞因子(如IL4和IL10)分泌增加有关[13],这部分局限性表现的患者中,以右下叶和左下叶受累最多见,可能因为2019-nCoV的目标细胞位于下呼吸道[14]。COVID-19患者因宿主免疫状态及病毒病原体病理生理学等影响,且后期易合并细菌或其他病原学感染,CT表现可多种多样。本研究中10例(76.9%)初诊胸部CT表现以磨玻璃影为主,主要见于疾病早期和症状较轻的患者[15],病理基础是病毒感染致肺泡肿胀、肺泡腔液性渗出及肺泡间隔毛细血管扩张充血,若炎性渗出加重完全填充肺泡腔时可呈实变影;该10例还伴血管束增粗、血管穿行征,这可能因病毒致血管炎性扩张[16]。本组患者病变均沿支气管束及胸膜下分布为主,且92.3%患者病变区域有支气管壁增厚,这与2019-nCoV沿气道飞沫传播及早期易累及终末及呼吸性细支气管有关[17]。本组还有部分病例有空气支气管征、小结节影、条索影、网格影、小叶间隔增厚等征象,可能因细胞或渗出液聚集、间质增厚、小叶间隔增厚水肿所致[16]。本组病例均不伴空洞,与既往研究一致[9]。肺炎一般不引起胸腔积液,但当炎症累及胸膜、引起胸膜反应性炎症时,可导致炎性渗出、胸腔积液。本组1例(7.7%)双肺弥漫多发病变的患者出现双侧胸腔及心包少量积液,该病例D二聚体亦增高,但其临床无明显不适症状,院内测量体温为37.3℃,症状与肺内表现并不相符,这一点需要引起临床重视;本组还有1例发热半天来做CT的患者,肺内病变轻微、局限于右肺下叶内基底段脊柱旁,病变范围小于2 cm,但其伴有右侧少量胸腔积液,可能为病变紧贴胸膜下分布累及胸膜所致。值得一提的是,本组7例(53.8%)病灶内可见散在小透亮影,该征象在COVID-19中相对特异,可能是仍未被渗出物充填的肺泡或组织坏死排出残留的气腔,其对应的病理改变需后续研究进一步证实。本组还有2例(15.4%)患者部分病灶见反晕征,在新型冠状动病毒肺炎的放射学诊断:中华医学会放射学分会专家推荐意见(第1版)中亦曾报道过此征象[18],其意义有待后续大宗病例研究进一步探讨。
COVID-19的胸部CT表现具有一定的特征性,但特异性不高,仍需与其他病毒引起的病毒性肺炎、支原体、衣原体肺炎及部分细菌性肺炎相鉴别。目前处于该肺炎的高发时期,胸部CT表现有利于帮助临床医师进行判断。目前湖北省以外地区仍主要以病原学实验室检查为主,结合胸部CT影像学表现、流行病学、临床表现和必要的辅助检查综合分析。
本研究存在以下局限性和不足:(1)本研究初步总结了北京协和医院单中心COVID-19患者的初诊临床特征、流行病学资料和胸部CT影像学表现,样本数量有限,且因患者确诊后即转往佑安医院等定点传染病医院,故尚无法总结治疗后随访影像学转归的表现;(2)本研究发现部分有武汉接触史的发热患者,临床、实验室检查及影像学表现与COVID-19患者相似,但2019-nCoV核酸检测阴性,甲流、乙流及呼吸道合胞病毒等检测亦为阴性,病原学未明确,下一步研究应继续追踪这部分患者,观察其后续变化。
综上,本研究提示目前北京协和医院COVID-19确诊患者初诊时临床分型均为普通型,大多数有武汉接触史,初诊主要临床症状是发热、干咳,起病症状相对轻微,白细胞计数、淋巴细胞数多正常或略降低;胸部CT影像学主要表现为磨玻璃影伴内部血管穿行、增粗,病变主要沿支气管束分布及胸膜下分布为主;病变早期多局限,进展期呈双肺多发磨玻璃影及斑片浸润影,严重者可出现肺实变。

