药物过量性头痛的临床综合治疗观察*
王 伟 何高铎 王志强 陈施艳 张志坚
(福建医科大学附属第一医院神经内科,福州 350005)
药物过量性头痛(medication overuse headache,MOH)是指在原发性头痛的基础上长期、过度、规律使用镇痛药物,进而发展成新的头痛类型或者是在原发性头痛的基础上进行性加重,是长期过度使用镇痛药物的不良事件[1]。其发病率在世界范围内为普通人口的1%~2%,在慢性每日头痛病人中约占11%~70%[2]。MOH不仅使病人丧失了部分日常生活能力和劳动力,而且增加了医疗费用,其社会影响和经济负担远远超过原发性头痛[2]。依据过度使用镇痛药物的种类、时间及是否伴随共病和复发,MOH可分为简单型和复杂型等,其大多为难治型的慢性头痛,常有精神障碍共病,以焦虑和抑郁为多。国际上对MOH有过不少研究,国内专家对其临床特征与治疗也有过探讨[3,4],近年来国外专家在MOH的防治方面形成了程序化治疗方案,如健康教育、戒断治疗、预防性药物治疗、急性期对症治疗、非药物治疗等[2],虽然有一定疗效,但并不完善,如在情绪障碍的处理上没有纳入方案。国内学者意识到情绪障碍在MOH发病中的作用[5],但把情绪障碍作为了每一位病人的必治程序,没有区别对待。由此本研究提出较为个体化的程序化治疗方案,仅对精神障碍共病病人,实施针对精神障碍的个体化治疗,取得较好疗效。目前不仅大部分人群对MOH比较陌生,甚至许多医疗同行也不十分清楚,希望本文能够引起同行对MOH的重视。
方 法
1.一般资料
2015年10月至2017年5月于福建医科大学附属第一医院神经内科头痛门诊就诊的病人。
入选标准:①符合2013年修订的国际头痛学会的MOH诊断标准[1];②年龄在18~65岁;③具有填写头痛日记的能力。所有入组病人均签署知情同意书,本研究获医院医学伦理委员会批准。
排除标准:①目前有共病的诊断,重大的和复杂的医学或精神病学方面疾病(不包括焦虑与抑郁障碍);②明显的“纯”吗啡类药物(但允许过度使用含吗啡类药物的复方制剂的病人入组)、苯二氮䓬类药物与巴比妥类药物过度使用;③酗酒和其他药物成瘾;④正在服用偏头痛预防药物;⑤以往曾按适当的戒药方案治疗无效;⑥无法提供可靠的病史;⑦妊娠或哺乳。
2.资料收集及评估工具
对符合MOH诊断标准的病人详细询问病史,记录其临床资料,包括一般情况(性别、年龄、教育程度、职业)、用药史(过度服用镇痛药物的名称及剂量)、头痛发作频率、持续时间及严重程度、伴随症状、情绪状况等。由病人完善头痛日记,记录其治疗前后头痛频率、服用镇痛药物频率、头痛伴随症状、头痛持续时间、头痛部位、性质及影响因素等。采用国际通用的视觉模拟评分法(visual analogue scale, VAS)评估头痛程度。采用焦虑自评量表(self-rating anxiety scale, SAS)、抑郁自评量表(self-rating depression scale, SDS)进行焦虑抑郁程度的评估。
3.治疗方法
第一步:健康教育:
(1)在入组第1天指令性劝告立即撤除过度使用的药物,劝阻不要有服用既往镇痛药物的期待。
(2)指导头痛日记的填写。
第二步:戒药与头痛预防治疗
(1)戒药时的对症治疗(第1天到第7天,指令性的):①如出现恶心、呕吐等,可用甲氧氯普胺或氯丙嗪对症;②非甾体消炎镇痛药:扑热息痛(1 g口服,必要时最大剂量每日3 g)或洛索洛芬钠(每次60 mg,口服,最大剂量每次120 mg),在第1周内,可用最大剂量3天。症状性治疗要依据病人的病史个体化,同时遵循这个原则:不能用病人以往已经过度使用的镇痛药物。
(2)头痛的预防性治疗(在第1天到第7天之间开始,选择性的)。预防性药物应在以下证据充分的一线药物中选择:①无情绪障碍的简单型MOH病人,主要选择氟桂利嗪和(或)托吡酯,氟桂利嗪由每日5 mg(或二维三七桂利嗪胶囊每日1粒)和(或)托吡酯每日50 mg开始,若头痛频率减少> 50%,则维持原有剂量,若疗效不佳时,逐渐增加剂量,氟桂利嗪剂量最大可达每日10 mg,托吡酯最大剂量可达每日200 mg;②伴情绪障碍的MOH病人,可加用抗焦虑抑郁治疗,可选用度洛西汀、氟哌噻吨美利曲辛、艾司西酞普兰、文拉法辛缓释胶囊、阿米替林等。由小剂量开始,逐渐增加,若病人无效或不良反应明显,则改用另一种。
第三步:头痛的对症治疗
从第2周开始允许病人每周最多2天服用头痛对症治疗药物。必须遵循这原则:不能用病人以往已经过度使用的镇痛药物。
4.观察与评价指标
主要观察指标:①与基线水平相比,随访第1、3、6、12个月头痛天数、使用镇痛药物天数及头痛程度;②第6、12个月治疗总有效率;③与基线水平相比,治疗第6、12个月焦虑、抑郁程度。
次要观察指标:①在治疗第6、12月,治疗显效的人数(头痛频率较基线减少> 50%且不存在药物过度使用),治疗有效的人数(转变为偶发性头痛,其头痛频率减少> 25%并不存在药物过度使用),治疗无效及复发人数(头痛频率减少≤25%或仍有过度使用药物);②第6、12个月治疗无效率。
5.统计学分析
采用SPSS 20.0软件进行数据分析。计量资料的描述采用均数±标准差(D)表示,正态分布资料组间比较采用t检验。计数资料数据分析采用Fisher精确检验。等级资料及非正态分布资料组间比较用Mann-Whitney U检验。配对资料数据分析使用秩和检验(Wilcoxon符号秩和检验)。检验标准为α = 0.05,当P< 0.05时认为差异有统计学意义。
结 果
1.MOH病人入组与随访情况
通过神经内科头痛专家门诊的筛选,共34例病人符合MOH诊断,剔除3例年龄大于65岁病人,31例MOH病人纳入研究,通过1周的基线期观察,每例病人需完成头痛日记,结束后12例因依从性及配合不好剔除。共19例MOH病人进入本研究的治疗阶段,均通过神经内科头痛门诊和电话定期随访。最终满6个月随访的为17例,满12个月随访的为16例,共有3例失访。
2.基本资料
所有入组的19例MOH病人,其始发头痛均符合偏头痛诊断标准。其中女性12例,男性7例,年龄27~65 (49.6±10.4) 岁。复杂型18例,简单型1例。文化程度初中及初中以下13例,高中及以上6例。6例为无业者,4例为工人,9例为干部及其它职业。头痛部位2个以上及不固定者15例,头痛性质表现为搏动性6例,闷胀痛的13例,其中5例为月经相关性头痛,11例有1个以上头痛伴随症状(恶心、呕吐、怕光、怕吵),11例伴有情绪障碍,10例伴有睡眠障碍。病人头痛发病年龄15~61(33.6±13.4)岁,头痛病程在2~30 (15.2±10.6)年,使用镇痛药物时间0.5~30 (9.6±8.2)年,过度使用镇痛药物时间0.3~15 (3.6±4.3)年。入组前3月头痛发作频率每月12~30 (23.4±6.5)天,头痛程度中至重度(VAS 7.5±1.0),服用镇痛药物频率每月12~30 (21.6±6.6)天,头痛每次持续时间1~24 (9.9±9.4) 小时。每天服用药物剂量每日1~10 (3.6±2.9)包、粒、片。对比有无合并情绪障碍共病的MOH病人在入组前3个月的头痛特点,有情绪障碍共病与无情绪障碍共病MOH病人相比,每天服用药物剂量更多(4.6±3.4vs.2.3±1.0),差异有统计学意义(P< 0.05);每次头痛的时间更长(13.0±10.9vs.5.6±4.4),但差异无统计学意义(P=0.062)。其余方面两者无显著差异(见表1)。
3.过度使用药物的种类
在所有MOH病人中,16例有过度使用复方制剂,几乎所有的复方制剂均含有咖啡因成份。3例过度使用单纯类镇痛药。10例有过度使用2种及以上药物。本研究未发现病人过度使用曲普坦或麦角胺类镇痛药。
4.MOH病人治疗前后观察指标对比
经过戒断和立即加用预防性及抗情绪障碍药物治疗,所有病人头痛症状较治疗前明显改善。与治疗前基线相比,治疗后第1、3、6、12个月的每月头痛天数、使用镇痛药物天数、每月头痛程度均有显著降低,差异均有统计学意义(均P< 0.01,见表2)。
表1 有情绪障碍与无情绪障碍MOH病人的头痛特点对比(D)Table 1 Comparison of headache characteristics between MOH patients with and without emotional disorders (D)
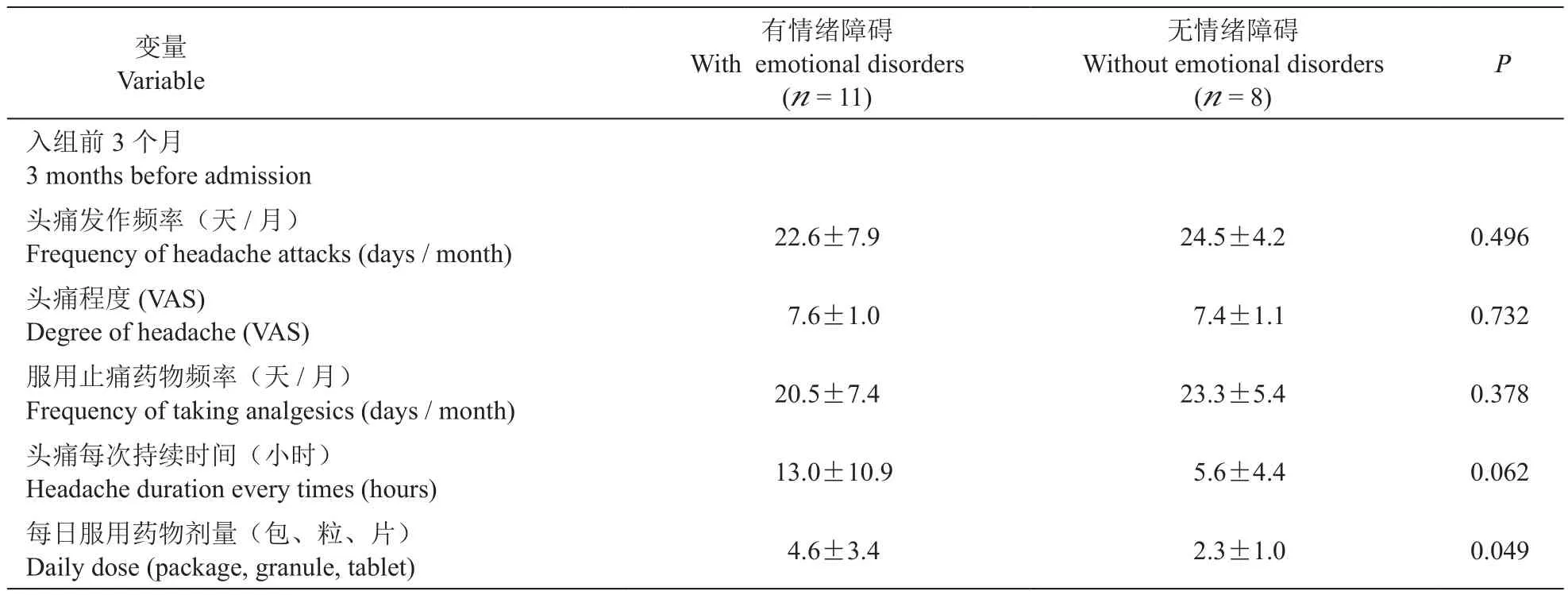
表1 有情绪障碍与无情绪障碍MOH病人的头痛特点对比(D)Table 1 Comparison of headache characteristics between MOH patients with and without emotional disorders (D)
变量Variable有情绪障碍With emotional disorders(n = 11)无情绪障碍Without emotional disorders(n = 8)P入组前3个月3 months before admission头痛发作频率(天/月)Frequency of headache attacks (days / month) 22.6±7.9 24.5±4.2 0.496头痛程度(VAS)Degree of headache (VAS) 7.6±1.0 7.4±1.1 0.732服用止痛药物频率(天/月)Frequency of taking analgesics (days / month) 20.5±7.4 23.3±5.4 0.378头痛每次持续时间(小时)Headache duration every times (hours) 13.0±10.9 5.6±4.4 0.062每日服用药物剂量(包、粒、片)Daily dose (package, granule, tablet) 4.6±3.4 2.3±1.0 0.049
对合并情绪障碍的MOH病人,予以抗焦虑抑郁治疗。治疗后第6个月,病人伴随的焦虑、抑郁程度较治疗前基线降低明显(0.25±0.45vs.0.69±0.70, 0.25±0.58vs.0.50±0.73),差异有统计学意义(P< 0.05)。治疗后第12个月,病人的焦虑、抑郁程度较基线也有降低(0.31±0.48vs.0.69±0.70,0.38±0.62vs.0.50±0.73),但差异无统计学意义(见表3)。
5.有无合并情绪障碍的MOH病人疗效的对比
在治疗第6个月,17例病人治疗总有效率为64.70% (n= 11),有情绪障碍病人治疗有效率为60.00% (n= 6),无情绪障碍病人治疗有效率71.40% (n= 5),两者差异无统计学意义;在治疗第12个月,16例病人治疗总有效率为68.75% (n=11),有情绪障碍病人治疗有效率为66.70% (n= 6),无情绪障碍病人治疗有效率为71.4% (n= 5),两者差异无统计学意义(见表4)。
治疗第6个月有6例(35.3%)病人治疗无效,3例男性,3例女性,其中4例合并有情绪障碍,5例有睡眠障碍,3例既有情绪又有睡眠障碍。
治疗第12个月有5例(31.25%)无效,1例男性,4例女性,其中3例合并有情绪障碍,4例有睡眠障碍,2例既有情绪又有睡眠障碍。
对比第12个月治疗有效和无效病人的基本资料,治疗无效病人入组前3个月每月头痛天数、服用镇痛药物天数均明显多于治疗有效病人(28.8±1.8vs.20.0±6.1, 28.8±1.8vs.18.4±5.3),头痛程度也明显强于治疗有效病人(8.4±0.5vs.7.1±0.9),差异均有统计学意义。然而,在头痛每次持续时间方面的比较,治疗有效病人明显长于无效者(14.3±9.9vs.4.8±4.5),见表5。
6.其他治疗方式
4例MOH病人对药物治疗反应均不佳,自行通过其他治疗方式,其中2例显效,2例无效。第1例为简单型,通过1个月中药调理和每天运动锻炼,头痛完全控制;第2例复杂型,通过硬膜外注药和神经节脉冲射频治疗,头痛完全控制;第3例复杂型,通过经颅磁刺激,头痛频率有所减少,但仍有服用既往过度使用药物,考虑为无效;第4例复杂型,每日饮用1包咖啡后头痛可缓解,考虑为无效。
表2 治疗前后头痛情况比较 (D)Table 2 Comparison of headache before and after treatment (D)

表2 治疗前后头痛情况比较 (D)Table 2 Comparison of headache before and after treatment (D)
**P < 0.01,与治疗前基线相比较,compared with baseline before treatment.
变量Variable治疗前基线Baseline before treatment(n = 19)第1个月1st month(n = 19)第3个月3rd month(n = 19)第6个月6th month(n = 17)第12个月12th month(n = 16)每月头痛天数Headache days per month 23.4±6.5 12.9±11.4** 10.9±11.0** 11.5±10.8** 11.1±13.3 ∗∗每月头痛程度Headache degree per month 7.5±1.0 5.3±2.1** 4.1±2.4** 4.4±2.2** 4.5±3.3 ∗∗每月使用止痛药物天数Days of taking analgesics per month 21.6±6.6 8.3±10.5** 5.4±8.3** 7.1±9.5** 11.1±13.3**
表3 治疗前后焦虑、抑郁程度比较(D)Table 3 Comparison of degree of anxiety and depression before and after treatment (D)
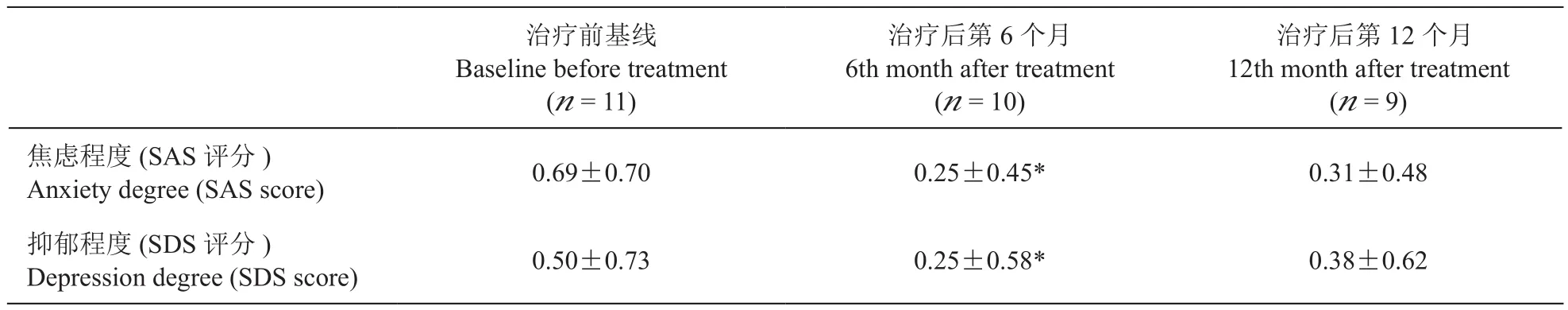
表3 治疗前后焦虑、抑郁程度比较(D)Table 3 Comparison of degree of anxiety and depression before and after treatment (D)
*P < 0.05,与治疗前基线相比较,compared with baseline before treatment.
治疗前基线Baseline before treatment(n = 11)治疗后第6个月6th month after treatment(n = 10)治疗后第12个月12th month after treatment(n = 9)焦虑程度(SAS评分)Anxiety degree (SAS score) 0.69±0.70 0.25±0.45* 0.31±0.48抑郁程度(SDS评分)Depression degree (SDS score) 0.50±0.73 0.25±0.58* 0.38±0.62
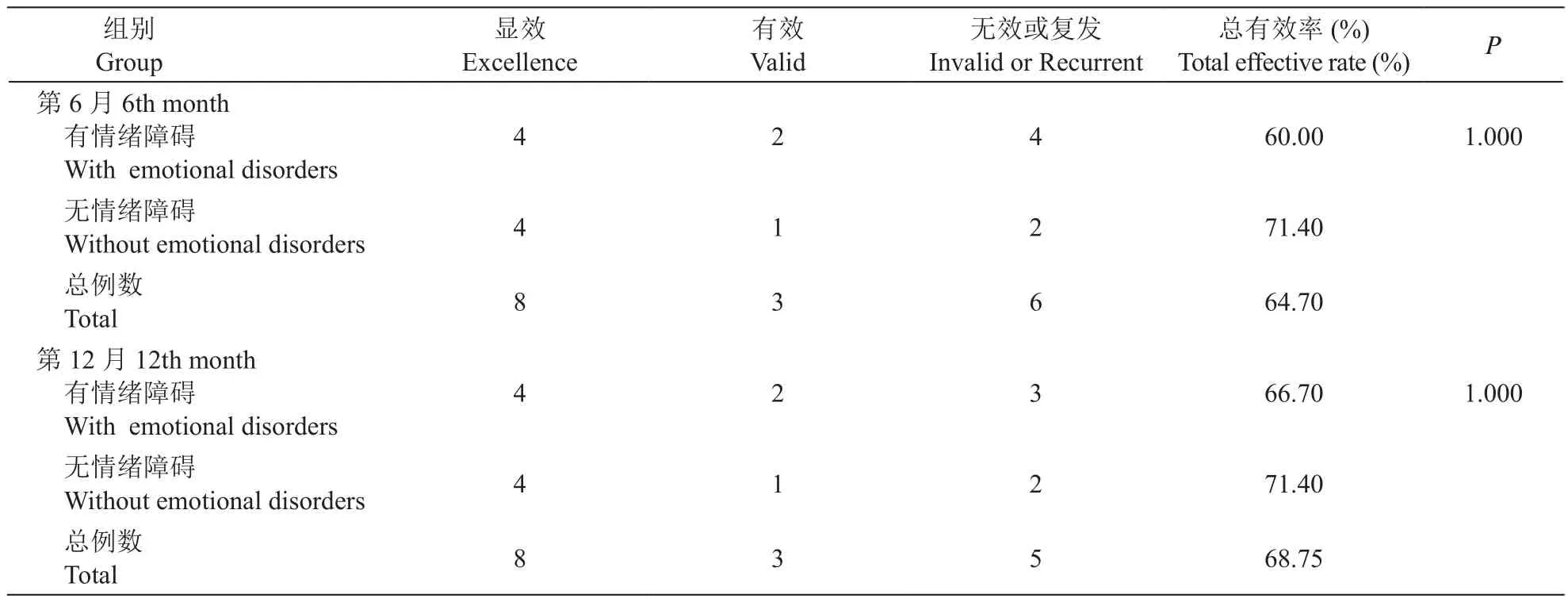
表4 有或无合并情绪障碍的MOH病人治疗第6、12个月疗效的对比Table 4 Comparison of the efficacy of MOH patients with or without emotional disorders at the 6th and the 12th month
表5 完成随访第12个月有效和无效病人基线资料对比 (D)Table 5 Comparison of baseline data between valid and invalid patients after 12 months follow-up (D)

表5 完成随访第12个月有效和无效病人基线资料对比 (D)Table 5 Comparison of baseline data between valid and invalid patients after 12 months follow-up (D)
变量Variable有效Valid(n = 11)无效Invalid(n = 5) P
讨 论
本研究19例MOH病人基本资料分析结果支持MOH好发于女性、文化程度低、经济水平差等人群的观点[6,7],其头痛特点为部位不固定,性质以搏动性、闷痛及胀痛为主,头痛程度中至重度。从本研究中还可以看出大多数病人伴情绪、睡眠障碍,且大多数为复杂型,说明在MOH的治疗中,重点就是这部分病人。
所有病人中有16例(84.2%)均有过度使用复方制剂。复方制剂镇痛药几乎均含有咖啡因,为国内最常见非处方药,价格便宜,且对病人急性头痛镇痛效果较好,故复方制剂镇痛药在中国使用率高,这与我国其他研究的过度使用药物比例结论相同[6]。本研究未发现使用曲普坦和麦角胺类药物病人,这可能与曲普坦价格较贵和尚未完全普及有关。麦角胺心血管方面不良反应较大,目前已较少使用[8]。因此,复方制剂镇痛药的应用在病人中较为普遍,且复方制剂较单纯应用非甾体类镇痛药更容易造成MOH。
本研究中MOH病人治疗第6、12个月总有效率分别为64.70%、68.75%,这与国外MOH的治疗研究成功率在50%~70%相似[7]。Kristoffersen等认为病人在基线水平有较长时间的头痛和高频率使用镇痛药物,这些病人的戒断成功率低[9]。本研究治疗无效病人在基线水平每月头痛天数、服用镇痛药物天数均明显多于治疗有效病人,这与国外结论相似。治疗失败病人一半以上有情绪障碍和睡眠障碍,这提示情绪睡眠障碍的彻底治疗,与治疗成功与否很有关系。但究竟是头痛引起情绪、睡眠障碍还是后者引发前者,目前尚无法定论。在头痛每次持续时间方面的比较,治疗有效病人明显长于无效者,这可能与治疗无效病人在头痛发作时立即服用镇痛药物有关。在随访第12个月仍然治疗无效或复发病人,考虑为难治型MOH。更长时间严格戒药、多种预防药物联合、更多学科教育及紧密随访的综合性治疗或许对他们有更好的疗效[10],从本文的结果看,尤其是戒断复方镇痛剂及心理治疗可能占据重要地位。
本研究对合并情绪障碍的MOH病人戒断及预防治疗的同时给予抗情绪障碍治疗,在治疗第6个月,病人伴随的焦虑抑郁程度较治疗前基线显著降低,但在治疗后第12个月,焦虑抑郁程度又稍升高。这可能是因为情绪障碍的治疗效果个体差异很大,大约50%的病人呈现容易复燃甚至复发。对于继发于头痛的焦虑抑郁,随着给予镇痛药戒断和预防性药物治疗后头痛频率减少,继发于头痛的焦虑抑郁随之缓解[11],这部分病人似乎治疗前景较好。对于继发于焦虑抑郁的头痛,虽然控制了头痛,但焦虑抑郁本身可能较为顽固。本组病人在随访第12月头痛减少,但抑郁焦虑评分的又稍升高,可能表示头痛的预防治疗有起作用,但抑郁焦虑有复燃或复发的迹象。因此,对合并情绪障碍的MOH病人需头痛程序化规范治疗及控制情绪障碍的治疗同时进行,缺一不可[12]。本组研究的治疗总有效率相对较高,这与在程序化治疗中强化了抑郁焦虑共病的治疗有很大关系。Bottiroli等研究表明,MOH的成功治疗,对抑郁和焦虑症状的改善有显著影响,而抑郁和焦虑的持续存在是代表着消极结果的危险因素[11]。因此,在治疗MOH病人的过程中,应严密评估和治疗病人的焦虑、抑郁等情绪障碍。
当病人疗效不佳或为难治型MOH,使用非药物治疗方式或许能有新的疗效。非药物治疗包括:枕神经阻滞、针灸、心理治疗、运动等。目前对MOH非药物治疗研究较少,对一部分愿意尝试者,可鼓励行非药物治疗方案。
综上所述,临床医师在治疗头痛的同时,应指导病人正确使用镇痛药物,避免药物滥用和过度,尤其是复方镇痛药物应当完全避免使用。对于考虑为MOH可能的病人,需采取程序化戒药规范治疗,对于合并情绪障碍的病人,这部分病人常为难治型MOH,应在常规的程序化治疗中,强调对情绪障碍共病的评估与治疗,这可能对MOH病人疗效起关键作用。

