鼻内镜下经咽鼓管鼓室内注药治疗分泌性中耳炎的应用研究
李坤军 周汝环 徐明安 张雁冰
分泌性中耳炎是中耳非化脓性炎性疾病,通常以耳闷和中耳积液为主要表现,属于一种耳科常见的疾病,分泌性中耳炎如果治疗不及时极易引起耳痛、听力损失及言语能力下降,是引起耳聋的重要因素[1]。成年人群中分泌性中耳炎的发病率为1%左右,可表现为慢性和急性两种[2,3]。分泌性中耳炎分为急性分泌性中耳炎与慢性分泌性中耳炎。慢性分泌性中耳炎通常指反复发作3个月以上或持续时间超过6~8周,急性分泌性中耳炎若治疗不及时可转为慢性分泌性中耳炎。分泌性中耳炎的治疗通常采用药物治疗、鼓膜穿刺注射药物及鼓室置管的方法治疗。由于部分分泌性中耳炎药物治疗效果不明显,近年来因为鼓室内注射地塞米松,疗效较为显著,临床中得到较为广泛的应用,但是给药的途径多为鼓膜穿刺或鼓膜置管后给药,这两种给药途径存在鼓膜穿孔、继发中耳感染等缺点,本研究拟对62例分泌性中耳炎患者进行鼻内镜下经咽鼓管鼓室内注入地塞米松和氨溴索治疗,通过观察其治疗效果及并发症发生情况来探讨该种无创的治疗方法在临床中应用价值,现报道如下。
资料与方法
1 一般资料
选取我院2013年5月~2018年5月收治的分泌性中耳炎患者62例,双侧耳发病者22例,以症状重者为观察侧,所有患者均经门诊或当地医院常规治疗一周以上症状无改善或加重,经电耳镜、声导抗和纯音测听,必要时辅以颞骨CT[4],诊断均符合分泌性中耳炎诊断标准[4]。其中男29例,女33例;年龄16~79岁,平均50.04岁;病程0.5月~3年,平均2.19个月;鼓室压力曲线B型44例,C型18例。因不行常规鼓膜穿刺,仅发现鼓室积液为黄色黏液的患者有8例,白色胶装黏液有3例。
纳入标准:①经声导抗和鼓气电耳镜检查,确诊为分泌性中耳炎患者;②听力下降、耳鸣症状达0.5月以上;③门诊常规治疗一周以上症状无改善或加重者;④患者为成年人;⑤患者依从性较好;⑥患者及家属知情同意。
排除标准:①化脓性中耳炎患者;②鼻咽癌患者;③鼻腔恶性肿瘤患者;④鼻中隔严重偏曲而不能行注药者;⑤精神异常患者;⑥严重心、肝、肾等功能不全患者。
2 治疗方法
患者接受鼻内镜下经咽鼓管内注入地塞米松治疗的治疗方法。具体操作如下:置患者仰卧位,头稍后仰起,并将枕头垫于肩关节处,使患者肩部抬高。用麻黄素和2%利多卡因棉片表面麻醉患侧鼻腔3次,同时对其鼻黏膜进行收缩处理,0°或30°鼻内镜自患侧鼻腔进入,探测并暴露咽鼓管咽口(见图1),在吸引器的辅助下将周围分泌物清除干净,然后将咽鼓管导管插入至咽鼓管咽口(见图2)并进入咽鼓管(见图3),使其靠近鼓室口,用波士球经咽鼓管导管向鼓室内鼓气,确定患者鼓室内进气后再经咽鼓管导管先后缓慢匀速注入5mg地塞米松和1ml氨溴索溶解液(每支盐酸氨溴索用2ml0.9%生理盐水溶解)至鼓室,注药完成后,再用波士球鼓气2次,医务人员协助患者头部稍往患侧停靠5min以上,期间叮嘱患者尽量减少吞咽动作,用药频率为隔天1次,连续用药3~5次为一疗程。治疗期间给予患者常规护理,并辅以静脉滴注或口服抗生素等用药手段。治疗结束后对患者进行随访,完善相关检查,观察其疗效。
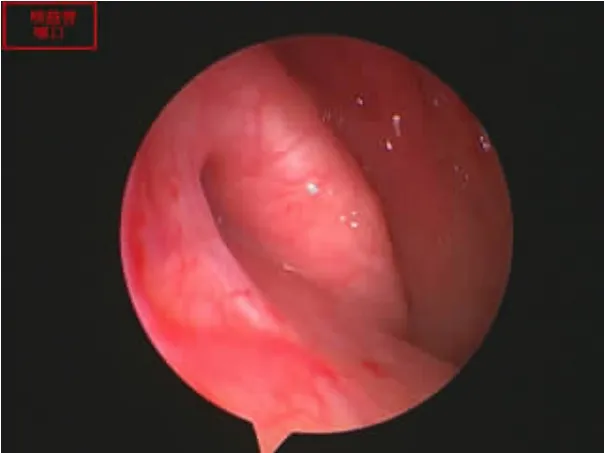
图1 咽鼓管咽口
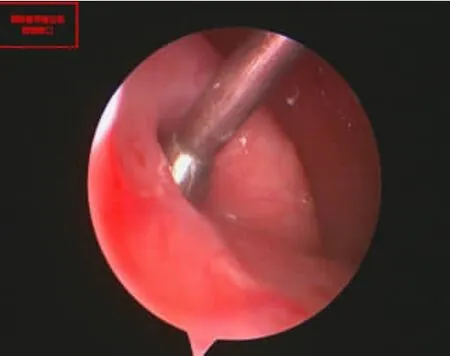
图2 导管头端在咽鼓管咽口
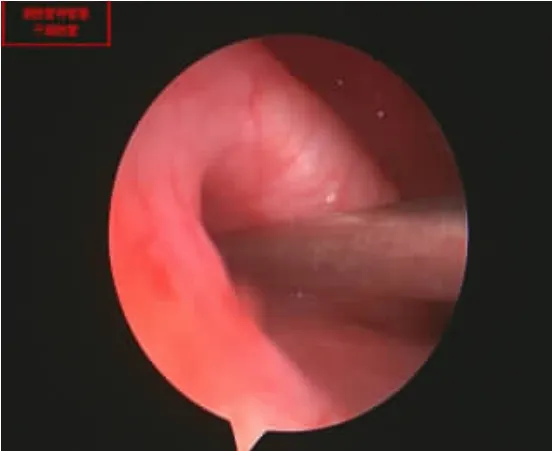
图3 进入咽鼓管
3 观察指标
①临床治疗效果。依据患者的症状、电测听和声导抗的结果综合判定。治愈:患者耳闷等症状完全消失,听力恢复正常,声导抗图为A型;好转:患者耳闷等症状基本消失,听力改善,语频听阈提高大于10~15dB,声导抗图为A型或C型;无效:患者耳闷等症状无任何改变,受损频率听阈经治疗后没有改变,声导抗图为B型或C型。②并发症发生情况。记录各种并发症(包括眩晕、恶心、呕吐、耳胀满感等)的发生率。
4 统计学方法
数据处理应用统计学软件SPSS 22.0完成。治疗效果的有效率、并发症发生率为计数资料,其分析采用四格表χ2检验,数据用%表示。α=0.05,P<0.05时,差异有统计学意义。
结果
1 患者治疗后的疗效分析
患者疗效的总有效率为痊愈和好转率之和,治疗后1个月,患者总有效率为85.48%,治疗后3个月总有效率为83.87%,二者的差异无统计学意义(χ2=0.160,P>0.05),见表 1。
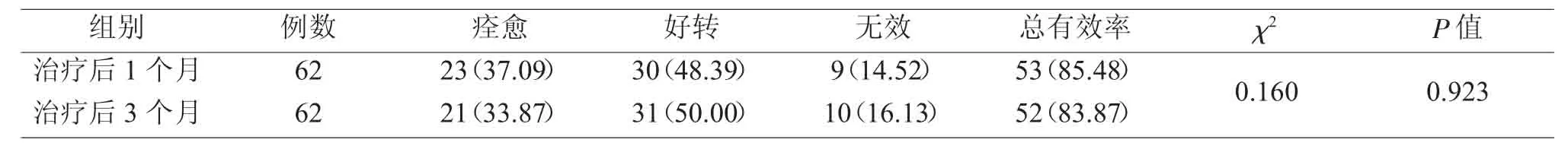
表1 患者治疗后1个月和3个月的疗效及对比(例,%)
2 患者治疗后并发症发生情况的比较
治疗时,患者近期并发症发生率为17.74%,治疗后1个月患者的远期并发症发生率为1.61%,差异有统计学意义(χ2=9.226,P<0.05),见表 2。

表2 患者治疗后并发症发生情况的比较(例,%)
讨论
分泌性中耳炎其发病机制主要与细菌病毒感染、身体免疫反应、咽鼓管功能障碍或机械性堵塞、纤毛清除功能异常等方面有关。咽鼓管是外界环境和中耳的通道,正常人体的中耳内气压与外界气压相等,一旦通道发生堵塞引起通气功能障碍时,中耳的气体会被人体逐渐吸收而低于外界气压[5]。中耳低气压会导致相关黏膜通透性变大和微小静脉扩张,血清逐渐积聚在内耳形成中耳积液。临床上治疗分泌性中耳炎通常采用鼻腔滴药、鼓膜置管及鼓膜穿刺抽取液体的方法。鼓膜置管和反复鼓膜穿刺属于有创手段,存在鼓膜穿孔、继发化脓性中耳炎的风险,在实际应用中受到一定程度的限制;近年来,多家医院[6-8]开展了咽鼓管球囊扩张治疗慢性分泌性中耳炎亦取得较好的临床效果,但因其价格昂贵,在临床应用中亦受到一定限制。
本研究利用人体正常存在的生理通道,采用无创的鼻内镜下经咽鼓管导管向鼓室内注入地塞米松和氨溴索,操作的要点为:①判断咽鼓管咽口;②咽鼓管导管自咽鼓管咽口沿咽鼓管生理通道进入,操作应轻柔,注药前应用波士球鼓气,判定是否有鼓室内进气、进气是否通畅,若鼓室未进气或鼓气不通畅,嘱患者作吞咽动作时调整咽鼓管导管方向至鼓气顺畅;③注药时应缓慢匀速注入,勿用力快速注入。该方法避免了对患者鼓膜的损伤和刺激,同时将药物快速安全的送达鼓室,因注入的地塞米松属于糖皮质激素类药物,能够有效的收缩微血管和抑制气道高反应,减少炎性细胞介质的释放,对变态反应进行有效抑制[9];也有抗炎抗过敏作用,可以使细胞因子再次恢复到平衡状态,大大改善中耳炎症状况,减少炎症反应对中耳组织结构的损伤[10]。而氨溴索有溶解分泌物和黏液促排的作用,使咽鼓管黏膜的表面活性物质发挥其正常的保护功能,达到治疗和预防复发的作用。所以给予患者的药物可以迅速缓解患处的变态反应或水肿,使咽鼓管功能得到恢复,达到治疗分泌性中耳炎的目的。
本研究结果显示:①该治疗方式可有效改善患者症状、提高患者的听力,治疗后1个月,患者听力提高总有效率为85.48%,治疗后3个月总有效率为83.87%,二者的差异无统计学意义(P>0.05),该结果提示治疗后患者的疗效显著,而且随着时间的推移,患者的疗效并无明显变化,有一定的持续性。②治疗时和治疗后1月并发症的发生率在统计学上P<0.05,差异有统计学意义,在临床上的P值分别为17.74%和1.61%。通过并发症的统计结果可以看出,主要发生的是近期并发症,在治疗时的短时间内出现,最常见的是眩晕、恶心,可能为注入鼓室内的药物温度过低引起内耳淋巴液的异常移动,刺激前庭终器的毛细胞,迅速将信号传入中枢而产生眩晕的感觉,但患者平躺休息十分钟左右均可缓解,无需特殊处理,再次注药将药物握手中加温即可避免再次发生;未出现鼓室内积血,鼓膜穿孔、感染等严重并发症。远期并发症极为少见,仅有一例出现偶有耳胀满感,后亦消失,余均无特殊不适,说明该种治疗方式的安全性高,远期不会出现明显的并发症。
综上所述,鼻内镜下经咽鼓管鼓室内注入地塞米松和氨溴索治疗分泌性中耳炎,可显著提高患者的听力水平,改善耳闷等症状,远期并发症发生率极低,效果显著,经济适用,可反复注药,在临床上有其应用价值,可作为咽鼓管球囊扩张和鼓膜置管的前期治疗方式。

