急性胰腺炎合并早期复极致恶性心律失常及其机理
樊云 刘勇 刘玉芳 夏文刚 龚玲 蒲丽君
急性胰腺炎,常伴发心脏血管反应,称为胰心综合征,多表现心功能的改变和心律失常,这种改变在急性重症胰腺炎中尤为明显。早期复极,长期被认为是一种良性现象。然而,部分研究发现,特发性心室颤动或心脏骤停幸存者中早期复极发生率高[1-2]。因此,高危早期复极患者的筛查对于及时识别恶性心律失常尤为重要,而急性胰腺炎(轻型)、早期复极合并存在,并导致恶性心律失常的案例临床未见报道。本文将结合一例急性胰腺炎(轻型)合并早期复极患者,在病情缓解过程中,突发恶性心律失常案例报道,进一步讨论三者之间可能存在的关系,旨在提高医务人员对急性胰腺炎合并早期复极患者出现恶性心律失常的警惕性,减少相关事件的发生。
1 一般资料
以2017年4月4日就诊于自贡市第三人民医院的1例急性胰腺炎患者为研究对象。患者男,51岁,因“左上腹痛、呕吐9 h”入院。患者9 h前进食高脂饮食后出现持续性左上腹痛,阵发性加剧,无放射痛,伴恶心、呕吐3次,非喷射性,无咖啡色样物质,无胸闷、胸痛,以“急性胰腺炎”为诊断收入消化内科。既往有“高血压病”6 a,最高收缩压160 mmHg。偶尔少量饮酒,无吸烟史。无猝死家族史,既往无晕厥史。
2 结果
查体:脉搏108次/分,呼吸22次/分,血压146/92 mmHg,急性痛苦面容,双肺未闻及干湿啰音,心率108次/分,心律齐,无杂音,腹平软,左上腹压痛,墨菲氏征阴性,无反跳痛及肌紧张,双下肢无水肿。白细胞计数为11.64×109/L,中性粒细胞计数为90.7%,超敏C反应蛋白为66.91 mg/L,血淀粉酶为218 U/L,尿淀粉酶为431 U/L,甘油三酯为7.55 mmol/L,血 糖 为27.84 mmol/L。肌 酸 激 酶(creatine kinase,CK)为193 U/L,肌酸激酶同工酶MB(creatine kinase-MB,CK-MB)为7.6 U/L,肌钙蛋白阴性。心电图:窦性心动过速,心率120次/分,心律齐,V2见Q波形成,早期复极(见图1)。腹部CT:1.考虑急性胰腺炎,伴胰周渗出、左侧肾前筋膜增厚;2.脂肪肝。诊断:急性胰腺炎;继发性糖尿病;高血压病2级极高危组。经抗感染、降糖、抑制胰腺分泌、补液等治疗,患者腹痛、呕吐逐渐缓解,病情趋于稳定。入院后第7天(2017年4月10日),患者休息时突发左侧胸痛(左侧乳房外上方)、背痛(左侧肩胛区附近),疼痛剧烈,非撕裂样,无心前区压榨感,伴大汗,血压下降至75/39 mmHg,脉搏50次/分,持续数分钟后缓解,于3 h后休息时再次出现类似发作,发作时伴三度房室传导阻滞,ST段抬高,短阵室性心动过速,最慢心率约27次/分(见图2、3、4)。采用吗啡注射液对症止痛,持续约3 min后好转。急查D-二聚体为0.38 mg/L,心肌损伤标志物:CK-MB为1.4 ng/mL,肌钙蛋白为0.01 ng/mL,肌红蛋白为41.8 ng/mL。心肌酶谱:CK为32 U/L,CK-MB为6.1 U/L,肌钙蛋白阴性。血淀粉酶为98 U/L。急诊胸、腹主动脉CT未见确切异常。急诊冠状动脉造影提示:冠状动脉左优势型,左前降支近段管壁不规则(见图5)。立即安装临时起搏器,术后继续抗感染、抑制胰腺分泌治疗,未再出现胸痛症状,心率平稳,未再出现室性心动过速,发作后3 d(2017年4月13日)动态心电图示:窦性心律,平均心率62次/分(51~84次/分),室上性早搏114次/分,短阵室上性心动过速2阵(最长4个QRS波组成,心室率136次/分),ST段无异常。临时起搏器于术后7 d拆除。入院20 d后痊愈出院(出院前心电图见图6)。随访至今未再出现类似症状。

图1 入院时心电图
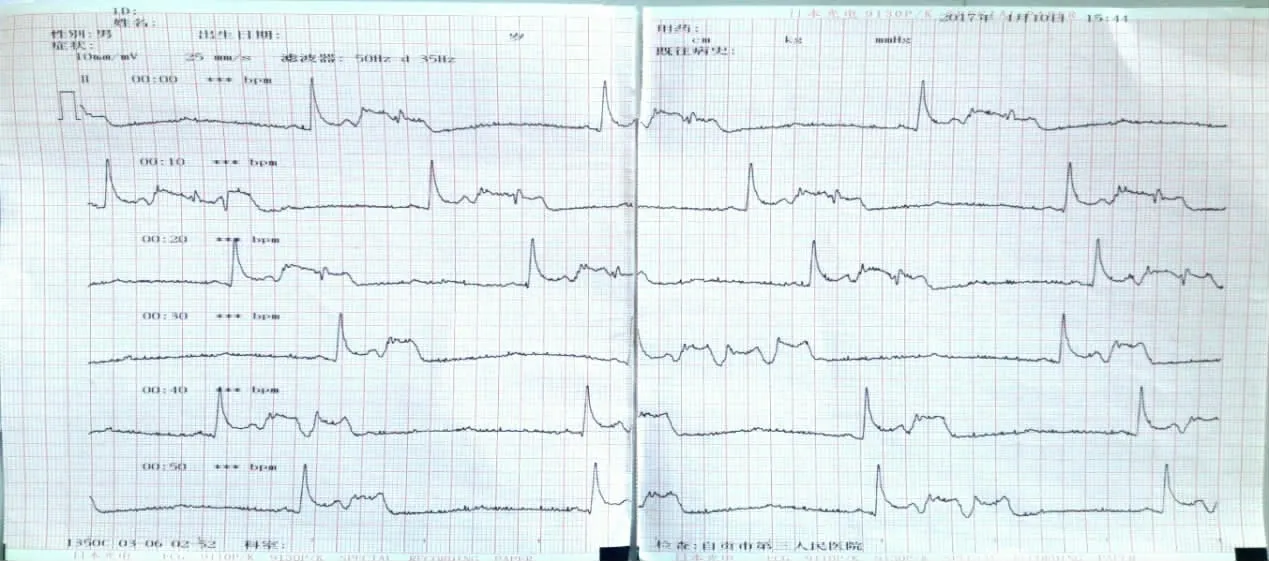
图2 发作时心电图
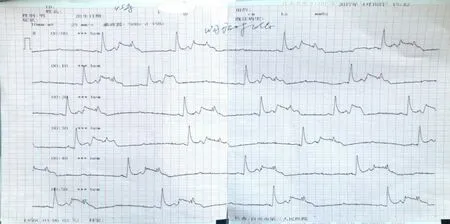
图3 发作时心电图(患者症状逐渐缓解)

图4 发作后心电图

图5 冠状动脉造影结果
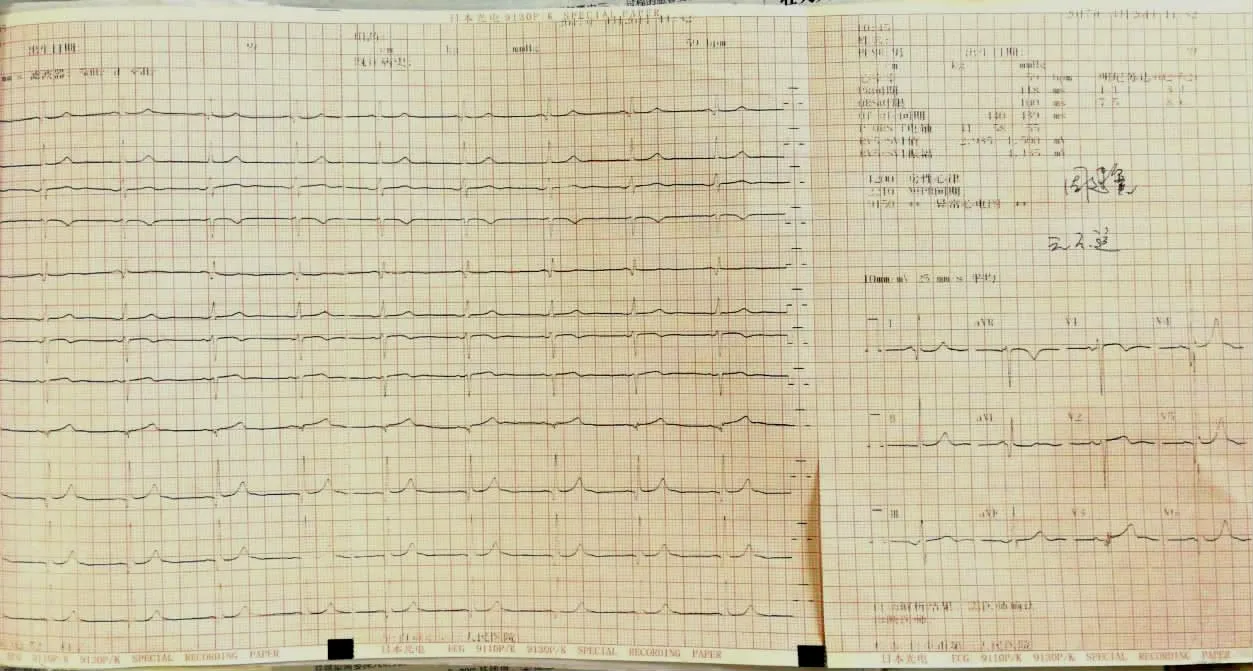
图6 出院前心电图
3 讨论
急性胰腺炎是多种原因导致的胰腺急性炎症疾病,常波及临近组织和其他器官、系统。急性胰腺炎可表现为多种心电图改变,主要包括窦性心动过速、ST-T改变、传导阻滞、期前收缩、Q-T间期延长等,少数患者可出现严重心律失常和心力衰竭[3]。急性胰腺炎导致心电图改变的机制主要包括:①胰蛋白酶直接损害心肌或高浓度胰蛋白酶引起的高凝状态,促进冠状动脉内血小板聚集及血栓形成;②胰酶释放心肌抑制因子及坏死物质对心肌产生毒性作用;③剧烈腹痛引起冠状动脉痉挛;④严重的代谢和血流动力学紊乱;⑤炎症介质释放,导致微循环血管通透性增加,引起有效循环血量下降,冠状动脉供血不足,导致心肌损伤。既往研究认为,急性胰腺炎所致心电图改变与病情轻重有相关性,重症急性胰腺炎更易导致心电图改变[4],且与预后密切相关[5]。本例患者为轻型胰腺炎,且病情变化出现在疾病缓解期,急性胰腺炎伴发的心脏反应与急性胰腺炎疾病进程是否不平衡,目前尚无相关研究及定论。
早期复极目前尚缺乏统一定义[6],现多为对心电图形态的描述性定义,指相邻2个导联J点抬高≥0.1 mV,呈粗钝或切迹样改变,伴或不伴ST段抬高,其被认为是一种良性现象。早期复极的发生机制主要包括以下几个方面[7]。①心室肌复极离子通道电流改变:心室肌不同部位除极不一致。心肌动作电位平台期无明显跨膜电压梯度时形成水平ST段,当动作电位形态只存在心外膜时产生的跨膜电压梯度形成J波,而当心外膜动作电位总在心内膜之前时,产生马鞍状ST段抬高,当心外膜动作电位延长时,产生穹隆样ST段抬高,均可出现早期复极改变。②离子通道基因突变:包括KCNJ8、CACNA1C、CACAB2B等位点。2009年有学者发现KCNJ8基因变异导致早期复极的产生,随后,其他几种基因变异相继被发现,证明了二者的相关性[8]。③旁路使心室肌提前除极:有学者发现,在对预激综合征消融后,早期复极表现消失了,因而推断存在旁路导致的复极异常。④迷走神经张力改变:迷走神经张力增高,导致局部心肌动作电位改变,进而导致复极异常。
随着对疾病认识的深入,逐渐发现在早期复极人群中,可能存在部分相关恶性心律失常发生风险增加的患者[9]。因此,有学者提出高危早期复极,以识别高危人群,减少恶性心律失常的发生[10]。高危早期复极可能具有以下几个方面的特征。①J波形态与导联分布:J波分布广泛(特别是下壁导联J波)、振幅较大(≥0.2 mV)及QRS终末部分切迹样改变可能与心脏性猝死有关。②ST段形态:水平或下斜形ST段增加特发性心室颤动风险。③J波振幅变化:J波振幅动态改变可能预示心室颤动风暴及猝死的发生。本例患者早期复极导联分布广,包括下壁、前壁,且发作时J波振幅动态改变,为高危早期复极。但本例患者随访至今未再出现类似情况,心律失常的发作应完全归因于早期复极抑或多种因素所致,需进一步探讨。
不论是胰酶或相关介质对心肌产生直接影响,还是胰腺炎后的病理改变影响心肌血供,最终导致心力衰竭或心律失常,随着时间的推移、症状的缓解,产生的概率似乎都应呈现逐渐下降的趋势。本例患者在治疗1周后、腹痛症状明显缓解时发作恶性心律失常,单独用急性胰腺炎不能解释。另外,早期复极虽然存在高危的类型,从整个人群发生风险来看,也仅从3.4/10万增加到11/10万[11],且恶性心脏事件的发生多存在一定的诱因,如运动、应激等状态。目前存在这样一种假说:早期复极图形可能是心律失常发生的标志,但是心律失常的发生可能需要“二次打击”或“心肌缺血”、一个关键时间点的早搏等心律失常作为诱因。这说明早期复极图形可能是恶性心律失常发生的基础,其他多种原因的心肌损害诱发了心律失常。本例患者是否在早期复极的基础上,由于急性胰腺炎的多种病理改变对心脏产生“二次打击”,最终发生恶性心律失常,尚需进行更深层次的研究。
总之,急性胰腺炎确有导致心律失常发生的可能性。回顾既往报道,对急性胰腺炎导致心律失常的研究多集中在发作的种类及预后方面,而对于心律失常的发生情况、种类及病程进展方面的研究较少。对于早期复极,药物治疗效果有一定进展,近年也有使用导管消融成功治疗并发的恶性心律失常的报道[12]。本例患者在急性轻型胰腺炎合并早期复极的基础上,出现恶性心律失常,提醒临床医务工作者重视其他系统疾病导致的心律失常,加强对非心脏基础疾病患者心律失常的认识及警惕性,以进一步减少恶性心律失常或猝死的发生。

