经皮脊柱内镜治疗下腰椎椎体后缘离断症短期疗效
冯品 张斌 刘俊麟 马俊松 孔清泉
腰椎椎体后缘离断症 ( posterior apophyseal ring separation,PARS ) 的发病率在不同年龄有很大差异。据报道,在所有年龄的腰椎间盘突出症 ( lumbar disc herniation,LDH ) 患者中,PARS 占 5.35%~8.20%[1-2],且以青少年和年轻人多见。由于骨性致压因素的影响,PARS 患者的症状较单纯 LDH 严重[3]。所有腰椎节段均可发生 PARS,最易受累的节段为 L4~5( 42.7% ) 和 L5~S1( 49.4% ),影响最明显的部位为 L5和 S1椎体的后上缘[4]。涉及多个节段且不合并 LDH 的 PARS 是罕见的,大多以个案形式报道[5]。考虑到该疾病的高发人群为年轻人,保守治疗无效后,应尽量避免固定融合,以最小的创伤达到最好的效果。对于 PARS 的年轻患者,最常用的手术方式是椎间盘切除术,同时去除致压因素[1]。手术的目的不仅是为了神经减压,同时也为了尽量减少手术创伤,避免相关并发症,使患者快速康复[6]。目前经皮脊柱内镜技术已广泛应用于临床,其临床适应证也日益广泛[7-8]。本研究纳入2016 年 10 月至 2018 年 3月 ,采用经皮脊柱内镜治疗 PARS 患者 54 例,探讨经皮脊柱内镜治疗下PARS 的短期疗效,并总结手术经验。
资料与方法
一、纳入与排除标准
1. 纳入标准:( 1 ) 有明确的神经根性症状;( 2 )影像学检查示均为单节段下腰椎 PARS,伴 LDH 或腰椎管狭窄,相应节段神经受压。
2. 排除标准:( 1 ) 伴有 II 度及以上腰椎滑脱、腰椎不稳者;( 2 ) 有出凝血障碍、严重心脑血管疾病及精神焦虑抑郁者;( 3 ) 双侧症状和影像学检查提示多节段发病者。
二、一般资料
本组共纳入 54 例,其中男 38 例,女 16 例;年龄 18~49 岁,平均 28.6 岁。27 例有明确腰部外伤史。均为单节段单侧症状,其中 L4~521 例,L5~S133 例。单独位于 L4椎体后下缘 5 例,L5椎体后上缘14 例,L5椎体后下缘 7 例,S1后上缘 24 例,位于L4后下缘及 L5后上缘 2 例,位于 L5后下缘及 S1后上缘 2 例。位于中央椎管区 13 例,位于中央椎管+侧方椎管 23 例,根据重新定义的侧方椎管腰椎侧隐窝功能分型 ( 孔氏分型 )[9],其中位于中央椎管区+4 区 ( 椎间孔内侧区 ) 4 例,中央椎管区+4 区 ( 椎间孔内侧区 )+5 区 ( 椎间孔区 ) 3 例,中央椎管区+1 区 ( 盘黄间隙 )+2 区 ( 骨性侧隐窝上半部 ) 10 例,中央椎管区+2 区 ( 骨性侧隐窝上半部 ) 6 例。位于侧方椎管 18 例,其中位于 1 区 ( 盘黄间隙 )+2 区( 骨性侧隐窝上半部 ) 10 例,位于 2 区 ( 骨性侧隐窝上半部 ) 6 例,位于 4 区 ( 椎间孔内侧区 )+1 区 ( 盘黄间隙 )+2 区 ( 骨性侧隐窝上半部 ) 2 例。术前 X 线均为腰椎部位,腰椎三维 CT 及 MRI 提示 PARS 合并 LDH 或腰椎管狭窄诊断明确。手术入路均采用症状侧椎间孔或椎板间入路,镜下摘除突出椎间盘、去除部分或全部骨块。
三、手术方法
1. 经椎间孔入路:手术在局麻+静脉麻醉下进行。患者取俯卧位,腹部悬空,透视辅助下定位L4~5手术节段,根据患者体型及术前测量影像学测量结果选择水平旁开 ( 12±2 ) cm、目标间隙水平线头侧 2 cm 位置处作为定位点,确定穿刺路径。选用16 G 穿刺针穿刺,C 型臂机透视确定穿刺针到达靶向区域,一般以 L5上关节突尖部为穿刺目标。行长约 7 mm 皮肤切口,依次置入扩张套管、工作套管及8.5 mm 环锯,暴露上关节突尖部,同时根据离断骨块的位置决定椎间孔二次成形的大小或范围。若离断骨块位于侧隐窝 2 区,则再次使用磨钻或 7.5 mm环锯将椎弓根上缘部分去除;若离断骨块位于侧隐窝 4 区或 5 区,则向头侧二次成形,去除部分下关节突,术中需注意出口根的保护及避免根动脉的损伤,必要时行峡部成形。椎间孔成形后,先处理突出的椎间盘,以减轻神经根腹侧张力,随后确定离断骨块的位置和范围,先使用蓝钳咬断部分纤维环去除部分游离的离断骨块,然后旋转工作套管斜口位置,将神经根保护于工作套管背侧,再次使用磨钻或镜下环锯可视下去除剩余的离断骨块,增加工作效率。手术减压标准为神经根内侧缘可见、神经根张力恢复以及离断骨块较稳定且无明显压迫。确认无异常后移除工作套管和椎间孔镜。切口皮内缝合 1 针,无菌小敷贴覆盖包扎。
2. 经椎板间入路:为减轻术中神经根及硬膜囊牵拉引起的术中不适,对于 L5~S1的患者一般采取全麻方式,取俯卧位,腹部悬空。C 型臂机透视棘突中线及 L5/ S1椎板间隙,以棘突中线旁开一横指为穿刺点,穿刺针定位为 L5椎板下缘。取长约 7 mm的手术切口,切开腰背筋膜,软组织扩张器直抵 L5椎板下缘后置入工作套管,再次 C 型臂机透视确定位置后置入脊柱内镜。暴露 L5椎板下缘骨性结构及下关节突,蓝钳咬除黄韧带浅深层两层后暴露神经根、硬膜囊及突出组织,必要时磨除 S1上关节突至椎弓根内侧缘,以充分暴露 S1神经根,以防神经根损伤。适用神经探子分离神经及突出物后,旋转工作套管,根据突出物位置,选择从“肩上”或“腋下”取出突出的椎间盘,随后使用蓝钳或磨钻去除离断的骨块,充分减压神经根后退出工作套管,皮内缝合切口 1 针,敷料覆盖。
四、术后处理及评估
术后未行预防感染治疗,不放置引流管。术后第 1 天可佩带腰围下床活动,指导患者在床上行腰背肌功能锻炼及直腿抬高锻炼,1 个月内避免弯腰、负重。术后 1、3、6 个月、术后 1 年门诊复查。根据 MacNab 临床评估标准评定疗效,优:症状完全消失,恢复正常的工作和生活;良:偶有疼痛,能从事较轻工作;可:症状减轻但仍有疼痛,不能工作;差:有神经受压表现,需进一步手术治疗。
结 果
术中手术顺利,无中转开放、出血影响视野、神经根损伤、硬膜囊撕裂等并发症。手术时间 35~100 min,术中透视 3~15 次,术中出血量约 10~50 ml。术后切口愈合良好,无感染。术后神经根性症状明显缓解,术后腰椎三维 CT 示减压彻底,部分切除 14 例,完全切除 40 例。术后 1 个月 MRI 示椎间盘均彻底摘除。患者均获得随访,随访时间 7~24 个月,平均 13 个月。术后根据 MacNab 疗效评定标准,优 45 例,良 7 例,可 2 例,优良率 96.2%。典型病例见图 1、2。
讨 论
一、PARS 概述
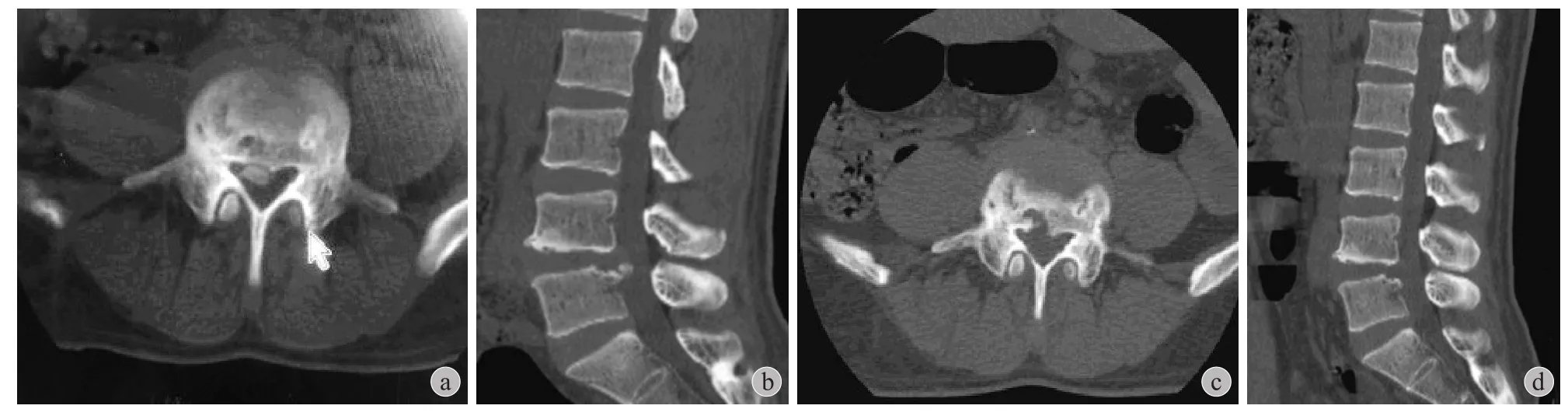
图 1 患者,男,25 岁,L4~5 PARS a~b:术前 CT 示 L5 椎体后上缘离断;c~d:术后 CT 示离断骨块完全去除Fig.1 Male, 25 years old, L4-5 posterior apophyseal ring separation a - b: Preoperative CT showed L5 posterior superior apophyseal ring separation;c - d: Postoperative CT showed complete removal of the separative bone

图 2 患者,男,20 岁,L5~S1 PARS a~b:术前 CT 示 S1 椎体后上缘离断;c~d:术后 CT 示离断骨块完全去除Fig.2 Male, 20 years old, L5 - S1 posterior apophyseal ring separation a - b: Preoperative CT showed S1 posterior superior apophyseal ring separation; c - d: Postoperative CT showed complete removal of the separative bone
PARS 多见于儿童和青少年,报告的发病率从 5.8%~28.0% 不等,且男性的发病率相对女性较高。对于 PARS 的发病机制,一些研究认为突起的骨块是由创伤引起的,因为其在举重或体操运动员中的发生率较高。然而,许多患者并无明确的创伤病史。Faizan 等[10]通过椎间盘后缘离断继发骨化中心的生物力学研究分析其发生为牵拉 / 剪切应力机制。Sairyo 等[11]通过三维有限元模型也证实了椎体后缘的离断骨块是由于屈曲过程中随着拉伸应力的增大而产生的一种疲劳现象。PARS 的诊断需要详细的病史、查体及辅助检查。PARS 最常见的症状是下腰痛和神经根痛,但很少出现神经功能障碍,其它症状包括跛行、椎旁肌肉痉挛等[12]。简单的 X 线检查能提供的信息很少,其准确性在 29%~69% 左右[13]。CT 是观察突出骨块的理想检查方法,在显示骨折的大小、形状和位置方面效果最佳。MRI 除了显示椎间盘和突出椎间盘外,还可以进行骨块的评估,且不需要让患者暴露在电离辐射中,但与 CT 较高的扫描灵敏度相比,MRI 仅能识别约 22% 的突出骨块[14]。根据不同的突出骨块及影像学特征,形成了多种分类方案,但大多数分类是基于单个个体或较小的样本或对一个病例序列进行回顾性分析。因此,每个分类的信度和效度都受到了质疑。使用不同的标准治疗 PARS 可能导致不同的结论,系统和可靠的分类方案仍有待进一步发展。
二、腰椎侧隐窝功能分型在 PARS 手术中的应用
侧方椎管的腰椎侧隐窝功能分型 ( 孔氏分型 )[9]将腰椎管侧隐窝分为盘黄间隙区 ( 1 区 ),骨性侧隐窝上半部 ( 2 区 ),骨性侧隐窝下半部 ( 3 区 ),椎间孔内侧区域 ( 4 区 ),椎间孔区 ( 5 区 )。重新认识侧隐窝狭窄区域的划分可在术前精准评估,指导手术方案的制订。本研究中,对于单独位于中央区的压迫,可选用椎板间或椎间孔入路,但若压迫骨块较大且超过关节突关节,则为了降低对硬膜囊的刺激和干扰,建议选择椎间孔入路。对于合并或单独位于 2 区的病例,考虑到神经受到三方骨性结构压迫,建议必须完全切除,手术入路可以采用椎间孔或椎板间入路。位于 1 区+2 区的病例,考虑到处理椎间盘时压迫可以很方便地去除 1 区的致压因素,故也建议完全切除。位于 4 区及 5 区的病例,需结合致压骨块的大小和位置来判断,对于中央椎管区+4 区+5 区的病例,因椎板间入路不能很好地处理到 5 区,故建议采用椎间孔入路。对于 4 区+1 区+2 区的病例,则可采用椎间孔或椎板间入路,在采用椎间孔入路时需注意椎间孔成形的位置,术中可能需要多次成形以达到彻底减压的目的。
三、腰椎 PARS 处理原则及手术技巧
在大多数情况下,PARS 伴随 LDH,术前 MRI及术后病理示椎间盘组织呈退行性变,尤其是成人患者[4]。在某些情况下,椎间盘突出组织可直接压迫神经根或硬膜囊,椎间盘源性疼痛也是慢性腰痛的原因之一[3]。因此,几乎所有的作者都建议去除椎间盘[1-4]。但在减压和椎间盘切除术中是否应同时必须完全去除突出骨块仍有争议。部分学者认为突出骨块的存在是与单纯 LDH 区别的关键,且具有占位效应,骨性物质会导致更严重的压迫症状,仅切除椎间盘不足缓解神经压迫,如果突出骨块未经处理或未意识到,可能会引起椎管骨性狭窄,故主张在椎间盘切除术的同时切除突出骨块,且临床效果满意[1,3]。然而,另部分学者认为对于固定的突出骨块,导致症状的主要原因在于突出的椎间盘,而非稳定的突出骨块,其切除并非必须性的,仅行椎间盘切除减压即可[2,4]。而对于可移动的突出骨块则必须切除,因其可能向头侧或尾侧移动致神经压迫加重。故应根据突出骨块的活动度、大小、碎片的位置、对神经症状的影响,以及不同的手术技术进行系统的考虑,做出合理的决定[15-16]。在本组患者的手术中,根据术中椎间盘切除术后神经根张力、突出骨块的活动度及减压后情况综合决定具体方案,结果离断骨块部分切除 14 例,完全切除 40 例,术后随访时优良率 96.2%。
经皮脊柱内镜腰椎手术主要分为经椎间孔入路及经椎板间入路。经皮脊柱内镜治疗 PARS 时手术经验:( 1 ) 在 PARS 的治疗中,首先应明确离断骨块是否构成致病因素,进而产生临床症状。通过侧隐窝的功能分区,可以进一步帮助制订具体减压方案。( 2 ) 对于中央管区离断骨块,需要结合具体的临床表现,若占位骨块较大且存在临床症状,建议必须切除,且采用椎间孔入路减轻神经刺激和干扰;对于占位较大骨块但无临床症状,建议尽量切除。对于较小的占位骨块,根据临床症状,来分析是否必须切除。( 3 ) 对于侧隐窝区骨块,建议症状侧尽量切除,尤其是合并 2 区 ( 骨性侧隐窝上半部 )狭窄的患者,在经椎间孔入路者,术中可磨除部分椎弓根上缘,在经椎板间入路时,磨至 S1椎弓根内侧缘,以便更好地减压。( 4 ) 因椎间孔入路主要在神经根及硬膜囊腹侧进行减压,可降低其刺激,故尽量选择经椎间孔入路。( 5 ) 经椎间孔入路时,旁开距离可适当增加,以加大术中对于离断骨块的处理。( 6 ) 经椎板间入路时,应先处理突出的椎间盘,可采用逐步切除致压物的方法,避免神经根受压。( 7 ) 对于离断骨块,可使用镜下磨钻去除,提高效率同时避免器械损坏。( 8 ) 术中使用神经探子判断离断骨块的活动度,决定去除突出骨块的大小及范围。( 9 ) 术中神经根减压标准:需完整看到神经根内侧缘;背侧及腹侧彻底减压;神经根波动良好。( 10 ) 术中离断骨块与椎体后缘所形成的“台阶感”消失。( 11 ) 术后应指导患者注意起床活动的方式,术后早期避免弯腰、负重。
综上所述,本组病例近期随访结果表明经皮脊柱内镜技术治疗下腰椎 PARS 可以达到满意的近期临床疗效,手术创伤小,术后恢复快,具有较好的安全性与可行性,能够达到微创的手术方式减压,同时保留术后腰椎的活动度。但由于本研究病例数偏少,随访时间短,未做到随机对照研究,导致结果可能存在一定的误差,尚需要大样本量的长期随访研究。

