无创心功能监测对高血糖高渗综合征补液的指导作用研究*
雷淑慧,赵 仿,周连君,刘 阳,蒋 健,刘元银(重庆市铜梁区人民医院重症医学科 402560)
高血糖高渗综合征是重症监护病房(ICU)常见的疾病之一,补液治疗是关键。因其往往合并有心血管及肾脏疾病,在补液过程中容易出现液体过负荷,使用血流动力学监测可以减少并发症发生。无创心功能监测(USCOM)是目前国内外广泛使用的、无创的、能直接准确测定心输出量(CO)的方法[1]。本研究拟以高血糖高渗综合征患者作为研究对象,在补液治疗基础上实施监测,以USCOM及中心静脉压监测(CVP)为手段,评价USCOM在ICU高血糖高渗综合征患者补液治疗中发挥的指导作用,以便推广适合基层医院血流动力学监测的技术方法,指导基层医院ICU优化液体管理,提高液体治疗的安全性及有效性。
1 资料与方法
1.1 资料
1.1.1 一般资料 选择2016年3月1日至2018年3月1日本院收治的74例ICU高血糖高渗综合征患者,临床表现常以严重高血糖而无明显酮症酸中毒、血浆渗透压显著升高、脱水和意识障碍为特征[2⁃3]。实验室诊断参考标准:血糖浓度大于或等于33.3 mmol∕L,有效血浆渗透压大于或等于320 mOsm∕L,血清碳酸氢根浓度大于或等于18 mmol∕L或动脉血pH≥7.30,尿糖呈强阳性,而尿酮为阴性或为弱阳性[2⁃3]。
1.1.2 纳入及排除标准 纳入标准:(1)符合《内科学(第8版)》及《中国糖尿病防治指南(2013版)》诊断标准。(2)年龄 18~<80 岁。排除标准:(1)合并胸壁及胸骨上窝皮肤疾病患者;(2)皮下气肿患者;(3)严重的肥胖患者;(4)烦躁不配合患者;(5)严重肺气肿,呼吸急促患者;(6)严重心力衰竭,严重心律失常、心排量明显低下等无法获得可靠的多普勒血流频谱者[1];(7)入ICU时合并肺水肿、胸腔积液患者。74例患者中男42例,女32例;年龄52~78岁;体重45~85 kg。根据血流动力学监测手段不同,采用随机数字表法分为USCOM组34例及CVP组40例。2组患者年龄、体重、急性生理学及慢性健康状况评分量表(APACHEⅡ)评分等比较,差异均无统计学意义(P>0.05),见表1。本研究为观察性研究,符合人体试验伦理学标准,并得到本院伦理委员会批准,患者家属均知情同意。
表1 2组患者一般资料比较(±s)
表1 2组患者一般资料比较(±s)
注:-表示无此项
组别USCOM组CVP组P n 34 40-年龄(岁)66.7±8.5 67.8±8.4 0.660体重(kg)64.4±9.8 63.1±10.7 0.565 APACHEⅡ评分(分)16.1±3.0 15.5±1.9 0.299
1.2 方法
1.2.1 治疗及监测方法 USCOM组:通过USCOM指导补液治疗。患者取平卧位,选择主动脉胸骨上窝,用USCOM监测 CO、每搏输出量(SV)、校正流动时间(FTC)、校正外周阻力(SVRI)等血流动力学参数[1]。所有患者由同一位医生进行操作测量,每次监测时每例患者连续测量3次,取平均值。测量时保持静脉滴注速度、血管活性药物泵入速度等条件不变。USCOM组监测指导补液(20min内快速输注生理盐水500 mL,输注前后10 min以内进行测量):当△SV≥15%,给予快速补液;当△SV<15%,FTC小于或等于正常参考范围,给予限制性补液;当△SV<15%,FTC大于正常参考范围,则停止补液[4⁃5]。CVP组:统一置入锁骨下或颈内静脉导管,置入后均床旁胸部X线片证实导管位置在右心房附近,导管连接压力监测套件,接心电监护,每次测量前均需调整为平卧位,调零后读取监测的CVP数值。通过监测CVP指导补液(20 min内快速输注生理盐水500 mL,输注前后10 min以内进行测量):如果△CVP=0~3 mm Hg(1 mm Hg=0.133 kPa),继续快速补液;如果△CVP=3~5mmHg,则限制性补液;如果△CVP>5mmHg,则停止补液[6]。入ICU后前24 h内,每3小时测1次血气分析,此后每12小时测血气分析1次。
1.2.2 观察指标 观察2组患者入住ICU后不同时间段(3、6、12、24、48 h)的净入量(净入量=总液体入量-总出量,未计算不显性失水及内生水),6、12、24 h乳酸清除率,血浆渗透压达标(首次小于320 mOsm∕L)时间,血糖达标时间(首次小于11.1 mmol∕L),肺水肿或胸腔积液发生率(入住ICU后任何一次胸腔积液B超或胸部CT),入住ICU时间及28 d死亡率。
1.3 统计学处理 采用SPSS17.0统计软件进行数据分析,计量资料正态分布以表示,组间比较采用t检验,多组间比较采用方差分析;计数资料以率或构成比表示,组间采用χ2检验,检验水准α=0.05。P<0.05 为差异有统计学意义。
2 结 果
2.1 2组患者入住ICU后不同时间段净入量比较 2组患者入住ICU后3、6、12 h净入量比较,差异均无统计学意义(P>0.05)。与CVP组比较,USCOM组患者入住ICU 24、48 h补液量更少,差异均有统计学意义(P<0.05)。见表 2。
表2 2组患者入住ICU后不同时间段净入量比较(±s,mL)
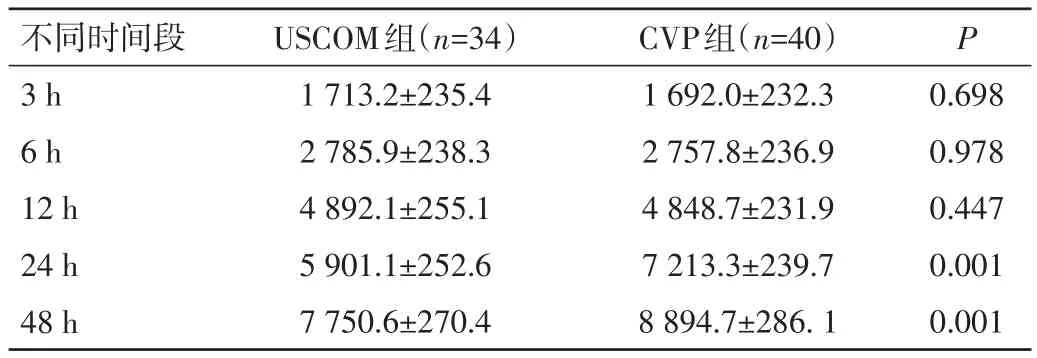
表2 2组患者入住ICU后不同时间段净入量比较(±s,mL)
P不同时间段3 h 6 h 12 h 24 h 48 h USCOM组(n=34)1 713.2±235.4 2 785.9±238.3 4 892.1±255.1 5 901.1±252.6 7 750.6±270.4 CVP组(n=40)1 692.0±232.3 2 757.8±236.9 4 848.7±231.9 7 213.3±239.7 8 894.7±286.1 0.698 0.978 0.447 0.001 0.001
2.2 2组患者入住ICU后不同时间段乳酸清除率比较 2组患者入住ICU后6、12、24 h乳酸清除率比较,差异均无统计学意义(P>0.05)。见表3。
表3 2组患者入住ICU后不同时间段乳酸清除率比较(±s,%)

表3 2组患者入住ICU后不同时间段乳酸清除率比较(±s,%)
不同时间段6 h 12 h 24 h USCOM组(n=34)42.7±9.8 65.6±12.6 83.2±8.3 CVP组(n=40)41.7±8.6 61.9±13.9 80.3±9.0 P 0.621 0.238 0.155
2.3 2组患者血浆渗透压及血糖达标时间、入住ICU时间比较 2组患者入住ICU后血浆渗透压及血糖达标时间比较,差异均无统计学意义(P>0.05)。与CVP组比较,USCOM组入住ICU时间缩短,差异有统计学意义(P<0.05)。见表 4。
表4 2组患者血浆渗透压及血糖达标时间、入住ICU时间比较(±s,h)

表4 2组患者血浆渗透压及血糖达标时间、入住ICU时间比较(±s,h)
疗效指标USCOM组(n=34)CVP组(n=40)P血浆渗透压达标时间血糖达标时间入住ICU时间28.4±5.7 10.9±2.4 49.4±12.2 28.5±6.1 11.0±2.4 71.4±16.2 0.949 0.917 0.001
2.4 2组患者肺水肿或胸腔积液发生率及28 d死亡率比较 与CVP组比较,USCOM组肺水肿或胸腔积液发生率较低,差异均有统计学意义(P<0.05)。2组患者28 d死亡率比较,差异无统计学意义(P>0.05)。见表5。

表5 2组患者肺水肿或胸腔积液发生率及28 d死亡率比较[n(%)]
3 讨 论
高血糖高渗综合征是因高血糖引起血浆高渗性脱水和进行性意识障碍的临床综合征,治疗上以补液、胰岛素治疗为主,其中补液治疗是关键之一[2]。高血糖高渗综合征患者往往存在感染等诱因,同时常合并心血管及肾脏疾病,从而增加了补液治疗的难度。长期以来,在基层医院临床补液过程中,医生大多根据血糖、血浆渗透压、中心静脉压、血压、心率、尿量、乳酸及心肾功能进行液体的管理,但患者往往容易出现肺水肿、心力衰竭、胸腔积液等液体过负荷的不良后果,从而大大影响了患者的预后。
随着血流动力学知识的宣传、普及、推广,有关血流动力学的监测手段也越来越多,如有创的监测方法:肺动脉漂浮导管温度稀释法(PAC)、脉搏指示持续心排量监测(PiCCO)、经食管超声技术、有创动脉血压监测、中心静脉压监测;如无创的监测方法:CO2部分重吸收法监测(NICO)、经胸电阻抗法、经胸部彩色多普勒超声、USCOM等[7],越来越被国际国内的ICU运用于临床指导诊断与治疗。三甲医院使用PAC或PiCCO较多见,但因其费用昂贵、操作复杂、并发症多,在基层医院使用率不高。而如何达到个体化治疗迫使基层医院寻求合适的工具来帮助判断患者复杂的血流动力学状态,从而帮助评估指导临床补液等治疗。CVP是一种价廉易行的有创方法,但其是通过压力代表容积的方法间接反映心脏前负荷,因其受到胸腔内压力、腹内压及机械通气时较高呼气末正压(PEEP)等众多因素的影响,无法准确反映前负荷及预测容量反应性[6]。近年来,生物阻抗、NICO、多普勒超声等无创心输出量测定法再次引起人们的关注[7]。无创的心功能监测因其安全性、价格低、与PAC相关性好等优点,可适用于基层医院重症监护室。因NICO需要闭合回路,仅仅适用于重症监护室机械通气及麻醉和手术期间患者心输出量的连续监测,对未行机械通气的患者不适合。而多普勒超声较普及,但因其需要有经验的彩色多普勒超声医生操作,无法实现连续床旁监测,限制了其对重症患者的评估能力。
USCOM是目前国内外较新的一种无创的每搏心排量分析系统[1,8]。BELTRAMO 等[9]的研究已经证实,USCOM的心输出量测量结果与PAC相关性良好。MCNAMARA等[10]的研究通过比较USCOM与三维超声心动图对孕妇心输出量的监测,提示二者相关性好。PHILLIPS等[11]研究比较了USCOM和计算机控制CardioWest法在全人工心脏心力衰竭患者上的一致性,USCOM对于安装全人工心脏的心力衰竭患者的心输出量无创性监测和管理不失为一个可行且准确的方法。从上述研究中可以看出,USCOM运用于临床可靠性强、准确性较高。同时将他运用于临床指导治疗的研究也不少,但人群多为小儿、孕妇,多集中在感染性休克、心功能不全、机械通气患者的研究中。如INGARAMO等[12]的研究中利用USCOM评估PEEP对机械通气患儿心脏指数的影响,从而获得最低PEEP,以减少对血流动力学的影响。DEEP等[13]的研究成功运用USCOM对感染性休克的患儿进行血流动力学监测,对治疗调节有较好的指导作用。国内也有研究发现,USCOM监测指导肺挫伤致ARDS患者的液体管理,可以更早地改善患者的氧合指数,缩短呼吸机的使用时间[14]。而对于USCOM指导高血糖高渗综合征患者液体管理的相关研究鲜有报道。
本研究以基层医院ICU高血糖高渗综合征患者为研究对象,把补液治疗作为切入点,对比观察了USCOM及△CVP指导补液的临床效果。发现2组患者乳酸均逐渐下降,乳酸清除率无明显差异,血浆渗透压及血糖首次恢复正常时间无明显差异,28 d死亡率相近,提示CVP与USCOM指导高血糖高渗综合征患者液体治疗效果相当。但本研究发现,USCOM组补液量更少、肺水肿及胸腔积液发生率较低、入住ICU时间缩短,提示通过USCOM指导ICU高血糖高渗综合征患者液体治疗的安全性优于△CVP传统指标,同样的结论在张伟强等[14]及武宇辉等[15]的研究中也得到证实。与△CVP等传统指标相比,USCOM可提高液体治疗的安全性,值得在基层医院ICU推广应用。但本研究还存在一定的局限性,比如研究样本量较小。因基层医院开展技术条件的限制,且大部分高血糖高渗综合征患者治疗对PAC或PiCCO这类昂贵的有创心输出量监测手段没有迫切需求,本研究未能将USCOM与PAC或PiCCO指导高血糖高渗综合征患者补液治疗效果进行比较,本研究选择肺水肿或胸腔积液发生率这类计数指标而非PiCCO中血管外肺水这类计量指标是设计的不足之处。同时,该研究方法中补液治疗参考心脏术后和脓毒性休克患者的△SV≥15%作为评估容量反应性阳性标准[4⁃5],未能进一步分析USCOM指导高血糖高渗综合征患者补液的△SV界值,这也是下一步需要深入研究的地方。

