颈椎管单开门扩大成形术后轴性痛病程影响因素分析*
巩腾夏群*王景贵
随着颈椎管后路单开门扩大成形术在临床的广泛应用,术后颈肩轴性痛 (PAP)相关并发症逐渐成为人们关注的热点问题[1]。手术操作微创化革新和内固定装置改良,仍不能完全避免 PAP病例出现,其可能病理机制包括侧块关节面损害[2]、后柱韧带复合体 (posteriorligamentcomplex,PLC)医源性副损伤[3]及椎间屈伸活动度(rangeofmotion,ROM)显著下降[4]等,目前对其确切诱因和潜在实质尚无确切定论。本研究拟通过分析近年来于我院因多节段脊髓型颈椎病行颈椎管后路单开门扩大成形减压,辅助连续节段开门单侧Centerpiece微型钛板固定术后并发PAP的32例患者的病历资料,探讨预测PAP发生特点和持续时间长短的影响因素,比较PAP快速改善(≤3个月)组与延缓恢复组(>3个月)患者影像学指标差异。
1 资料与方法
1.1 一般资料
研究对象为2010年2月至2013年8月因多节段椎间关节硬化型颈椎病(CSM)21例、颈椎后纵韧带骨化症(OPLL)11例,在我院骨科中心脊柱科接受颈椎管后路单开门扩大成形联合开门单侧微型钛板固定术后并发PAP的32例患者。手术由同一组医生完成,发现分别于术后32±25(3~59)天期间首发PAP,主要表现为颈肩及项背部疼痛或僵硬、沉重感[5],术后轴性痛较快和较慢恢复的两组年龄、术前病程、JOA评分、Pavlov比值、减压手术节段数量行独立成组两样本 检验比较,均无显著统计学差异 (>0.05)。
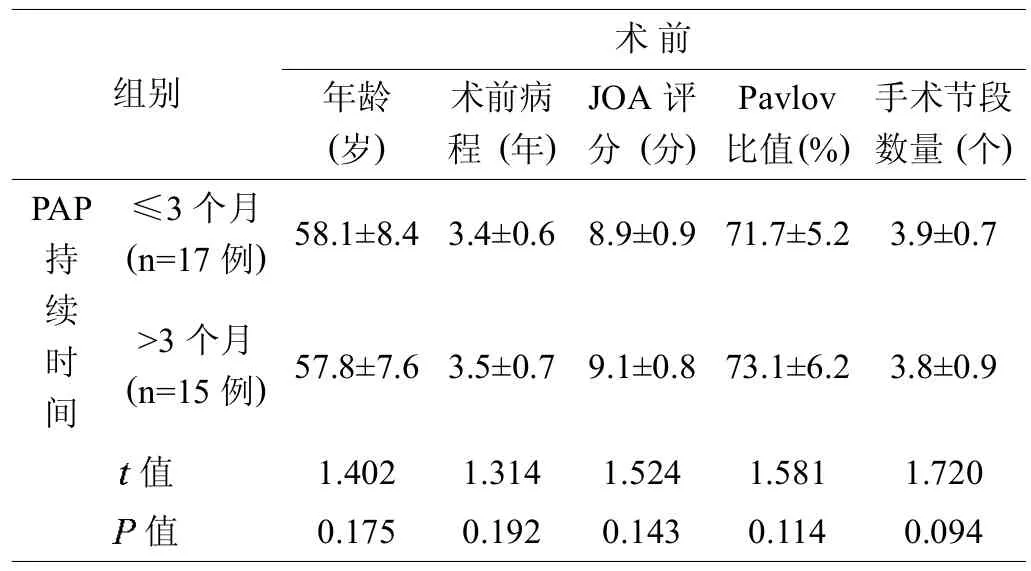
表1 PAP持续时间≤3个月和>3个月患者的一般资料
1.2 纳入标准与排除标准
1.3 手术方法和术后护理
全麻生效后,俯卧位取常规后正中入切口,术中以肢体功能损害较重侧为开门侧,沿棘突椎板交界处掀开椎板,保留术区椎板间黄韧带和棘突间或上韧带完整。植入 Centerpiece微型钛板:选择规格12mm~16mm开门单侧钛板和置入 2.6 mm,长度8 mm~11 mm单皮质自攻螺钉。探查无明显神经压迫和硬膜黏连后,充分冲洗止血后,放置负压引流管后依次关闭切口诸层。术后待每日引流量<50 mL时拔除引流管,术后常规给予抗感染、神经营养、脱水消肿和消炎镇痛药物等。术后麻醉苏醒后即刻行双肩主动活动,术后佩戴支具行早期坐立负重活动,术后6周逐渐去除费城颈托,恢复日常颈椎生理载荷活动。
1.4 与PAP发生相关影像学评估
患者术前均行正侧、双斜和动力屈伸位X线片、CT和MRI检查,比较 PAP≤3个月较快和>3个月较慢恢复两组间,术后3个月门轴侧骨槽融合率等下述六项影像学参数间差异及其对PAP持续时间的影响。
1.5 统计分析方法
采用SPSS22.0软件进行统计分析,定量资料符合正态分布或方差齐性时采用独立两样本成组 检验,偏态分布时采用 Wilcoxon非参数符号秩和检验,初步筛选影响因素,均经单因素逻辑回归分析,选取<0.20的上述六个因素分别赋值后,纳入多因素非线性逻辑回归模型进行分析,检验水准为 ≤0.05。
2 结果
2.1 术后轴性痛的处置
32例PAP患者术后均获得随访,随访时间19~40个月,中位数27个月,未发生脑脊液漏、假性囊肿、硬膜外血肿,内固定失败、椎板再关门及术区皮肤坏死和皮肤(下)浅(深)层感染等并发症,6例并发C5脊神经根麻痹[6],32例PAP以颈部为主13例,单肩者1例,双肩者4例,颈和双肩均累及者14例,首发时视觉模拟评分 (visual analogue scale,VAS)为2.4±0.5分,均系轻度疼痛(≤4分)并均接受保守治疗,持续针灸风池、风府、极泉、大椎、少商、尺泽、肩井和合谷等穴位,结合中药离子导入和电脑中频药透等中医康复理疗措施,末次随访时VAS评分改善至(0.7±0.2)分。17例PAP于术后1.8~3.0个月内逐步减轻,15例PAP于术后3.2~8.5个月内基本缓解,术后2周复查 X线片,术后1个月复查MRI,术后3个月复查CT,末次随访时32例PAP患者术后均恢复至日常生活可自理。术后复查X线和CT证实未有螺钉突入侧块上(下)关节面、横突孔和椎管,MRI未发现继发椎管狭窄、髓节内高信号新发或扩展、门轴侧骨槽折断或掀开椎板塌陷,门轴侧骨槽融合时间平均5.8±2.4(4~9)个月。
2.2 影像学指标评定
根据 PAP持续时间长短,分为≤3个月较快恢复和>3个月较慢恢复者,两组间术后颈椎弧弦距、颈椎曲率指数、颈椎曲度Cobb角矫正值、术后椎板开门角、门轴侧骨槽位置比较,均无显著统计学差异(>0.05),仅术后3个月门轴侧骨槽融合率有显著统计学差异(=2.178,<0.05)(表2)。多元非线性Logistic回归分析采用逐步筛选法 (即向后剔除和向前引入交替进行),初步筛选六项影响因素。对因素赋值后,纳入多元逻辑回归模型方程: =16.801-0.476x1+0.989x2+1.159x3-0.824x4+0.375x5-2.965x6。配合适度检验方差分析法>F0.05(6,25),据此认为入选x变量组对y的影响具有统计学意义,确定系数2=0.617,可知由上述六项观测影像学指标可解释32例 PAP患者术后持续时间长短变异性的61.70%。多元逻辑回归分析示术后颈椎弧弦距、颈椎曲率指数、颈椎曲度角矫正值、术后椎板开门角、门轴侧骨槽位置均非影响 PAP持续时间的相关关键因素,仅术后3个月门轴侧骨槽融合率系预测 PAP持续时间长短的有效独立危险因素(见表3),典型病例见图1。
典型病例:患者,女,59岁,多节段混合型颈椎后纵韧带骨化症,采用C3~6单开门扩大成形辅助开门侧Centerpiece微型钛板固定。
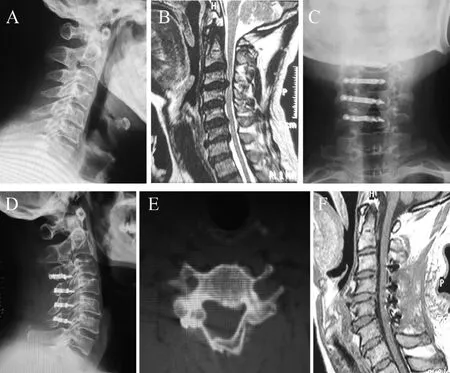
图1,A术前侧位X线片;B术前正中矢状MRI的T2WI非抑脂像;C术后2周正位X线片;D术后2周侧位X线片;E术后3个月轴位CT显示门轴侧骨槽处已形成骨性融合,棘突修整骨碎块诱导植骨位置良好,无移位;F术后1个月矢状MRI的T1WI像。
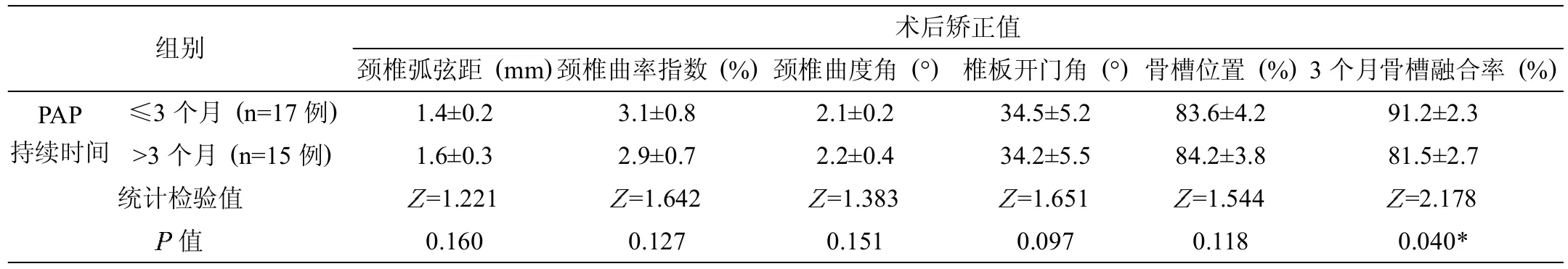
表2 影响32例患者PAP持续时间影像学参数术后矫正值比较 (n=32例)
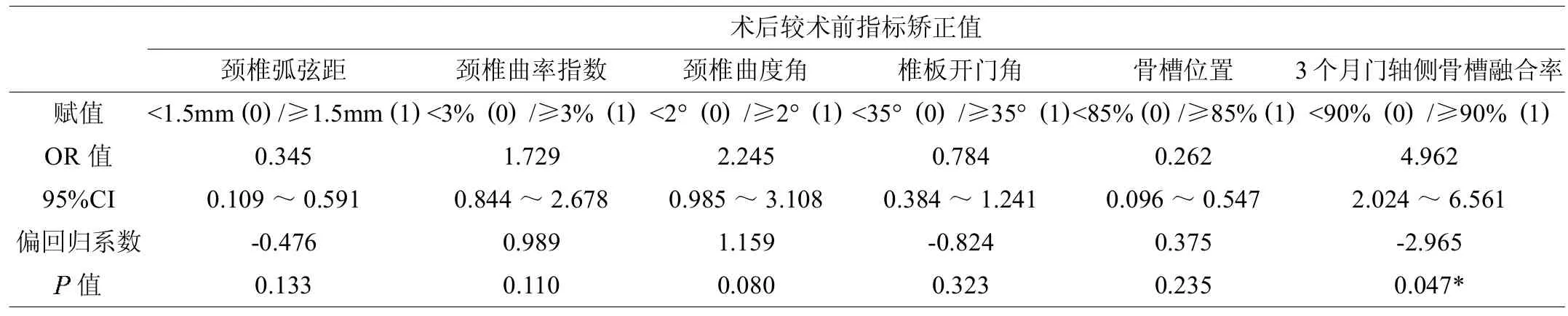
表3 影响颈椎管单开门扩大成形术后PAP持续时间的多元逻辑回归分析结果
3 讨论
3.1 单开门扩大成形联合微型板钉固定术选择
本研究患者均系累及4~5椎体节段,影像学资料提示颈椎曲度未有明显后凸或鹅颈畸形等反C型或正反S型改变,未合并颈椎滑脱、不稳或颈椎生理曲线折断,未有邻椎棘突间明显台阶感,动力屈伸位 X线片未有椎间超限或超固有活动度[7]。术中椎板开门角均≤40°,整体掀开椎板时保证术区椎板间黄、棘上和棘间韧带完整,将棘突根部稍向门轴侧推移,严格骨膜下无血剥离椎旁肌和仔细分离硬膜囊和黄韧带间黏连,术中以肢体累及严重者为开门侧,于棘突基底和椎板交汇处纵行开槽,辅助Centerpiece开门侧钛板和 2.6 mm和长7 mm~9 mm单皮质自攻螺钉固定,门轴侧无需暴露侧块关节囊,开门侧仅需暴露1/3侧块关节囊背侧,部分截取棘突中段骨质,咬碎修整后植入门轴侧骨槽附近以诱导成骨,将棘突尖端劈开以分别保留黏附于椎旁肌,于棘突根部背侧打孔,通过缝线将椎旁肌重新附着于棘突基底残端,以最大程度地恢复术前颈椎管骨性和软组织结构,点状拉钩牵拉暴露术野以减少对PLC的不良激惹,恢复颈项肌肉群连续性[8],维持颈椎术后曲度和颈椎主被动生理活动或载荷的动静态平衡[9],末次随访时未发现 Centerpiece微型板钉系统松动、骨槽折断、椎板下陷等现象。
3.2 PAP发作特点
PAP发病特点:PAP表现多局限于颈肩和项背部疼痛或僵硬,既不同于椎管狭窄导致神经受压导致脊髓或神经根性症状[10],亦不同于肌电图中体感诱发电位和神经传导速度异常代表的脱髓鞘或轴索等实质损伤[11],更不同于低温等离子射频消融介入可缓解的窦椎神经、脊神经背根神经节灰、白交通或脊膜支的神经根型颈椎病;其首发时间往往较C5神经根麻痹延迟,难以用术中医源性副损伤机制圆满解释;PAP多为开门侧和门轴双侧同时发生,与术前(后)颈椎曲度和Cobb角矫正度无明显关联[4];PAP无痛温觉、本体觉和浅深触觉异常,无病理征出现,预后较好对术后神经功能改善未造成显著负面影响;PAP和非PAP患者获得JOA评分改善率和优良率相近,提示 PAP恢复后不会异常影响中远期临床疗效恢复幅度[12];PAP与术后康复时行早(晚)期坐立负重活动与否无显著关联[13],不同于风湿性、或中轴脊柱外周关节病导致的晨僵、沉重感;不同于椎间盘源性深在隐痛,不同于神经通道狭窄导致的皮节定位感觉异常;PAP多系患者主观症候群或自觉症状,无美国脊柱脊髓损伤协会(ASIA)关键感觉点异常的客观体征,既不同于楔(薄)束等深感觉通路传导障碍,亦不同于脊髓丘脑束等浅感觉神经通路损害;Ding[7]等报道间隔跳跃式椎板成形和切除术后3个月 C4门轴侧融合率92.2%,C6融合率96.6%,整体减压节段融合率 94.4%;术后 6个月门轴侧融合率则为100%,PAP均于骨槽确切融合后陆续缓解,证实术后PAP持续时间长短和门轴侧骨槽融合程度和速率有密切关联,其预后多无后遗症,多数PAP于首发至末次随访期间VAS均属于≤4轻度疼痛,对术后中远期脊髓神经功能改善无显著负面影响[8]。
PAP不同于C5神经根麻痹特征:C5神经根麻痹多于术后数天短期内新发或加重,主要表现为下运动神经元通路或最后公路受累体征[14],多数为上肢近端麻痹,亦可为上肢远端或混合型麻痹,主要表现以肌力下降、精细活动障碍为主的节段性运动型麻痹;次要表现为感觉减退;C5神经根麻痹与椎板开槽器械类型,如:Kerrison咬骨钳、不锈钢、钨砂或金刚石磨钻类型无关,系颈椎管狭窄在无足够缓冲空间状态下,术中操作器械持续机械激惹、振动挤压或热副损伤对神经的反复不良刺激所致[15];术后上肢麻痹虽可基本康复,但术后 C5神经根麻痹病例仍可残留远端内在肌力减弱、精细活动障碍、麻木或肌萎缩[16]。
3.3 治疗体会
患者及其家属期望颈椎管减压术后疗效立竿见影,无其他相关神经学或非神经学合并症发作,但 PAP发生往往不可提前预测,其症状严重程度或持续时间长短,将直接影响患者术后身心康复进程,加深脊柱外科医生疑惑、医患关系紧张和彼此间不信任感。既往PAP研究多集中在发生率、首发时间、表现严重程度和预后等方面[16],国内外迄今鲜有关于PAP持续时间报道。
既往研究证实,椎管成形非融合术后 PAP发生率与辅助内固定装置是否坚固稳定,有效预防术后继发颈椎不稳有关[17];侧块或椎弓根螺钉联合椎板切除较微型钛板联合椎管成形术后PAP首发时间提前发生,证实与PLC中棘突和椎板等骨性结构切除范围有关[18];PAP严重程度与侧块暴露范围、术中肌肉群牵拉时间、是否持续刺激颈脊神经后内(外)侧支、术后并发颈椎曲度过度矫正或丢失,并发脂肪液化、胶质瘢痕和项颈肌肉严重萎缩有关[19],但针对 PAP持续时间长短研究较少。
本研究定量资料比较结果提示,本文按照 PAP持续时间长短,划分为3个月内较快和超过3个月较慢恢复两组,两组间术前病程、术前JOA评分、术前Pavlov比值、术时年龄、术中手术节段数量比较,差异均无统计学意义,表明PAP持续时间与术前患者显性主观症状和(或)客观查体体征发现时间,脊髓神经功能慢性损害程度和进展、术前椎管正中矢状径、椎管狭窄率、脊髓压迫率以及最狭窄间隙对应颈髓或硬膜囊横截面积无明显关联,并非术中器械非无创或微创操作导致。PAP持续时间与年龄、减压范围亦无显著关联,提示骨质疏松或骨质增生程度并非影响 PAP持续时间的高危因素,因后路多节段减压范围局限在C3至C7和累及4~5个椎板节段,椎板成形并未涉及接近头颈衔接处(C2)或毗邻颈胸生理弯曲处 (C7)节段,C2/3和C6/7椎间对应椎管容积往往并非颈椎管绝对或最狭窄区域,对应颈髓内一般无高信号区存在,故不用完全切除C2和C7棘突和椎板等骨纤维通道结构,本文行C2椎板下缘和C7椎板上缘潜行减压或实施部分穹隆样成形术式即可,亦无须于C2和C7节段置钉固定和植骨开槽,本组手术开门节段数对 PAP未构成显著影响。
两组间颈椎弧弦距、颈椎曲率指数、颈椎曲度角术后较术前矫正值比较,差异均无统计学意义,证实PAP持续时间长短与颈椎曲度Cobb角改变、颈椎前凸指数矫正,术后颈椎重建序列或曲线无明显相关,表明单开门扩大成形联合Centrepiece微型钛板固定术后不会因此过度人工矫正颈椎曲度,以发育性神经根栓系效应不能解释PAP发生的病理机制[20]。
两组间术后椎板开门角、门轴侧骨槽位置比较,差异均无统计学意义,提示 PAP持续时间长短与术后椎管有效容积扩大程度不存在关联,与侧块关节囊背侧暴露范围、椎管重建后不对称性及肌肉群附着点重建部位亦无密切相关,椎板开门角度≥ (40~60)°和门轴侧骨槽靠近棘突基底、椎板外缘或侧块内缘比例等均系影响C5神经根麻痹发生的重要诱因,而非影响PAP持续时间长短的关键因素。
如椎板开门角度≥ (40~60)°,因有齿状韧带维持,常使颈脊神经根前支产生异常张力。超声检查发现当椎板掀开到40°以内,颈髓即可离开前方骨赘或OPLL等致压病灶,脊髓即可得到充分减压,再过大增加掀开椎板角度,对增加颈髓贮存空间无显著临床意义,术后神经功能改善程度亦无显著增加。门轴侧开槽越靠近棘突基底或椎板内侧,位置恰好位于神经根袖部位,其内有脑脊液贮留环绕,对神经根起到一定缓冲保护作用,如骨槽靠近椎板外侧或侧块关节,因原有椎间孔狭小,常与椎间管内神经根部分周围组织有黏连,且已无脑脊液缓冲保护,其更易受到术中手术器械不良刺激干扰,或因过度颈髓后移发生“弓弦效应”而继发 C5神经根麻痹。
本研究发现,无论椎板开门角是否超过 (40~60)°和怎样选择门轴侧骨槽位置,因单开门扩大成形术本身就合并术后颈椎管容积扩大形状的不对称,导致重新附着愈合的颈项肌肉应力分布起初不对称,在患者术后卧床,佩戴和去除颈托支具后各向载荷应力需重新配置和分配,本文患者术前均未合并颈椎单节段不稳,多数患者因微型钛板仅行Denis单柱固定和均有一定程度的代偿适应过程,减压范围中心顶椎、上下端椎和毗邻非手术节段间活动度变化不大。提示上述两因素如何选择,均无关于后柱韧带复合体 (PLC)过多剥离和去除,是否能够获得术后颈椎稳定性、内固定装置是否坚强固定等重要影响 PAP发生特点的关键环节,本文患者均行棘突椎板整体掀开,多节段彼此间棘上、棘间和黄韧带得以完整保留,减少椎板切除术后胶质瘢痕和黏连挛缩过度形成,保证颈项部软组织仍有骨性结构附着支撑,未涉及椎间盘和侧块关节面固定损害,微型钛板较传统椎旁肌或关节囊缝合悬吊椎板,可明显减轻对颈项肌群的持续干扰,术后不会过度矫正颈椎静态曲度和屈伸活动度,与门轴侧骨性融合效率无显著相关,故两者均不是影响 PAP持续时间长短的关键因素。
本文随访32例患者均系早期发生PAP,其末次随访时PAP严重程度均有较大程度改善,VAS评分均≤1分,表明PAP持续时并非影响术后神经功能提高幅度的关键环节,PAP持续时间与其改善或提高程度无明显相关[20],早期PAP预后一般良好,不会长期残留运动和 (或)感觉障碍等显著后遗症。
本研究发现,术后颈椎弧弦距、颈椎曲率指数、颈椎曲度角较术前各自矫正值、术后椎板开门角、门轴侧骨槽位置均非影响 PAP持续时间的危险因素,表明术后颈椎序列或曲线、颈髓后移距离、颈椎管扩大空间、术后颈椎管伴随不对称性、颈髓旋转角和一定限制的PLC医源性破坏均与术后 PAP持续时间无显著关联。本文定量资料结合多元逻辑回归分析相互印证,均证实上述两组3个月门轴侧骨槽融合率比较,差异有统计学意义,仅术后3个月门轴侧骨槽融合率系预测 PAP持续时间长短的独立高危因素,提示术后门轴侧骨槽如早期获得确切骨性融合,有利于术区诸层结构尽早愈合,尽早重建颈椎动静态平衡,促进术后康复期间应力传导对称均衡,改善椎间各向生理载荷活动稳定性,缩短患者术后适应减压重建颈椎生物力学微环境[8],如术后继发颈椎严重不稳,引起术区和非术区各椎间活动度变化趋势不一致,更易诱发门轴侧骨槽非同步或延迟融合,影响骨槽愈合进程而最终导致PAP持续时间延长。
如术前合并颈椎动态不稳或静态滑脱,既可选择同期前路植骨融合联合后路广泛减压固定[21];亦可实施原稳定节段微型钛板联合不稳单节段侧块或椎弓根钉棒固定[22],均可明显缓解和减少PAP发作,以及减少继发术后颈椎不稳。微型钛板联合椎板单开门成形与侧块或椎弓根钉棒联合全椎板切除术后 PAP发生率相似,提示两者术后内固定强度一致,前者又能完整保留后柱骨性结构,减轻疤痕黏连对颈髓周围脑脊液柱宽度恢复后的可疑刺激,较后者术式优势明显。
本研究发现,微型钛板固定简便,不用完全涉及整个侧块关节囊和至横突内缘,可最大程度地减少深处术野不必要的暴露,螺钉长度较短,不会穿透破坏椎弓根内外缘、横突孔或侧块关节面,因其切迹较低和单一固定 Denis后柱结构,术中不会人工过度影响颈椎曲度和活动度,较传统缝线悬吊固定,更能减少对颈项背肌肉、韧带和关节囊不良激惹和牵拉刺激,一定程度上可减轻和减少PAP发生,本文32例随访患者术前均未合并显著严重短节段颈椎不稳,故连续仅开门单侧微型钛板固定,无须行开门侧锥状楔形大块骨支撑植骨维系,结合门轴侧附近自体诱导骨粒屑植骨,即可提供足够术后颈椎序列稳定性。
3.4 研究总结和不足
本组患者的治疗结果提示,有效提高各节段椎板门轴侧骨槽融合率,促进骨槽早期确切骨性融合,与缩短颈椎管后路单开门扩大成形术后PAP持续时间密切相关。但由于本研究纳入的病例样本数较少,随访时间较短,有待结合前瞻性、大宗样本双或三盲前瞻性研究和循证医学进一步来佐证。
——壮肾

