产超广谱β-内酰胺酶肺炎克雷伯菌血流感染的耐药性、危险因素及临床结局分析
林佛君,蒲彰雅,陈重,马孝煜,白冰,邓向斌,蔡博涛,徐广健,韩雪莹,胥志超,张波,余治健,邓启文
深圳市南山区人民医院感染科, 深圳市内源性感染诊治研究重点实验室,深圳 518052
·论著·
产超广谱β-内酰胺酶肺炎克雷伯菌血流感染的耐药性、危险因素及临床结局分析
林佛君,蒲彰雅,陈重,马孝煜,白冰,邓向斌,蔡博涛,徐广健,韩雪莹,胥志超,张波,余治健,邓启文
深圳市南山区人民医院感染科, 深圳市内源性感染诊治研究重点实验室,深圳 518052
本研究旨在分析107例肺炎克雷伯菌血流感染患者的临床资料,探讨产超广谱β-内酰胺酶(extended-spectrum β-lactamase,ESBL)肺炎克雷伯菌血流感染的耐药特点、危险因素及临床结局,为防治产ESBL肺炎克雷伯菌血流感染提供临床理论参考。选取2012年1月—2016年6月于深圳市南山区人民医院住院且血培养肺炎克雷伯菌阳性的107例患者,根据药敏结果分成产ESBL血流感染组(20例)和非产ESBL血流感染组(87例)。107例患者血流感染主要继发于肺部感染(38.32%)及泌尿系感染(14.02%),细菌对碳青霉烯类抗生素敏感性好。单因素及logistic回归分析结果显示,医院内感染和入院前有外伤史为产ESBL肺炎克雷伯菌血流感染的危险因素。总体肺炎克雷伯菌血流感染病死率为17.76%,产ESBL组与非产ESBL组之间病死率无显著性差异(25%vs. 16.09%)。结果提示,产ESBL不是预测肺炎克雷伯菌血流感染患者死亡的独立危险因素。
肺炎克雷伯菌;超广谱β-内酰胺酶;危险因素;临床结局
肺炎克雷伯菌为革兰阴性菌,属肠杆菌科,广泛分布于自然界,同时也定植于人和动物肠道、呼吸道、泌尿生殖道,是引起医院内感染、社区获得性感染的重要条件致病菌,机体劳累或免疫力下降时可导致全身播散感染而致病。肺炎克雷伯菌血流感染具有特殊的临床危害,易发生转移性感染,从而增加了治疗难度和病死率,给临床治疗带来了较大困难[1-2]。尤其是近年来第3代头孢菌素在临床广泛使用,产超广谱β-内酰胺酶(extended-spectrum β-lactamase,ESBL)肺炎克雷伯菌已在全世界范围内呈流行趋势。有研究表明,此类多重耐药菌与耐甲氧西林金黄色葡萄球菌、耐万古霉素肠球菌一样,导致了全球严重的抗生素耐药问题,并延长病程,恶化临床结局。本研究拟探讨产ESBL肺炎克雷伯菌血流感染的危险因素,分析抗生素耐药情况,为降低其发生率及改善临床治疗结局提供依据。
1 材料与方法
1.1 病历资料
收集2012年1月—2016年6月于深圳市南山区人民医院(以下简称本院)住院且血培养肺炎克雷伯菌阳性的107例患者资料(排除年龄<18岁、病历资料重复、血培养结果呈两种以上细菌的病例),包括年龄、性别、住院时间、是否为医院内感染、入住重症监护室(intensive care unit,ICU)、基础疾病(高血压病、糖尿病、外伤、脑卒中、肝炎、恶性肿瘤、冠状动脉疾病、终末肾病、肝脓肿)、药物使用情况(类固醇药物、化疗、头孢菌素、碳青霉烯类药物、喹诺酮类药物)、侵袭性操作(手术、气管切开、四大穿刺等)和临床结局。其中,基础疾病分类标准参考相关文献[3]。血流感染和感染的体征和症状在住院48 h后加重和(或 )此次住院前2周有过住院病史者定义为医院内感染[4]。同时评价临床结局,主要指标为初始治疗后72 h治疗效果和30 d内死亡率(开始初始治疗后死亡例数/所有入组患者例数)。如果患者开始初始治疗72 h后感染体征、症状未改善和(或)死亡,归类为“初始治疗失败”。
1.2 菌种鉴定及药敏试验
菌株鉴定参照第3版《全国临床检验操作规程》,利用血平板进行活化培养,采用美国BD Phoenix-100自动细菌鉴定/药敏系统进行鉴定。药敏试验采用微量肉汤稀释法,通过BD Phoenix全自动细菌鉴定/药敏系统进行,质控菌株为肺炎克雷伯菌(ATCC 700603)和金黄色葡萄球菌(ATCC 25923),按2016版美国临床和实验室标准协会(Clinical and Laboratory Standards Institute,CLSI)M100-S26规定的折点判定阿米卡星、阿莫西林/克拉维酸、氨曲南、氨苄西林、氨苄西林/舒巴坦、复方磺胺、环丙沙星、氯霉素、美罗培南、庆大霉素、四环素、头孢他啶、头孢吡肟、头孢哌酮/舒巴坦、头孢唑啉、头孢噻肟、亚胺培南、左氧氟沙星、哌拉西林、哌拉西林/他唑巴坦、头孢克洛等抗生素的敏感性。
1.3 产ESBL菌株
产ESBL菌株严格按CLSI推荐的表型确证试验进行检测。初筛试验:以下2种以上药物对肺炎克雷伯菌的抑菌圈直径达到标准:头孢泊肟≤22 mm,头孢他啶≤22 mm,头孢噻肟≤27 mm,头孢曲松≤25 mm或氨曲南≤27 mm,提示为ESBL可疑菌株。确证试验:应用加克拉维酸的复合药(头孢他啶/克拉维酸或头孢噻肟/克拉维酸)与单药(头孢噻肟或头孢他啶)的药敏纸片组合进行,采用M-H琼脂平板,任意一对药物中含酶抑制剂的抑菌圈直径与单药抑菌圈直径相差≥5 mm,即可确认为产ESBL肺炎克雷伯菌。
1.4 统计分析
利用Excel表格建立数据库,采用SPSS 19.0统计软件进行统计学分析。计数资料用构成比或率表示,计量资料用mean±SD表示。对非产ESBL组与产ESBL组及死亡组与非死亡组进行组间单因素分析,计量资料和计数资料分别采用t检验和χ2检验进行单因素分析,将单因素分析中有统计学意义的变量纳入二分类logistic回归分析,计算出比值比(odds ratio,OR)及95%可信区间(confidence interval,CI),P<0.05为差异有统计学意义。
2 结果
2.1 血流感染来源及患者分布
2012年1月—2016年6月共收集肺炎克雷伯菌血流感染患者107例。其中产ESBL肺炎克雷伯菌血流感染20例,非产ESBL肺炎克雷伯菌血流感染87例。如图1所示,肺炎克雷伯菌血流感染主要入侵途径为肺部感染(38.32%)、泌尿系感染(14.02%)、肝脓肿(6.54%),其他来源包括胆管感染(5.61%)、静脉导管感染(2.80%)、胃肠道感染(1.87%)、上呼吸道感染(1.87%)、肛周脓肿(0.93%)、术后伤口感染(0.93%)及颌下间隙感染(0.93%),相当比例的肺炎克雷伯菌血流感染来源未知(26.17%)。本院肺炎克雷伯菌血流感染最常见分布:感染科17例(15.89%)、ICU 16例(14.95%)、血液科13例 (12.15%)、急诊科10例(9.35%),其次见于呼吸内科7例(6.54%)、内分泌科6例(5.61%)、肝胆外科6例(5.61%),其他科室分布包括老年医学科5例(4.67%)、神经内科4例(3.74%)、肿瘤科4例(3.74%)、肾内科4例(3.74%)、心内科4例(3.74%)、胃肠外科3例(2.80%)、骨科2例(1.87%)、消化内科2例(1.87%),烧伤整形科、泌尿外科、甲乳外科、中医科皆为1例(各占0.93%)。结果详见图2。

图1肺炎克雷伯菌血流感染来源
Fig.1SourcesofbloodstreaminfectioncausedbyK.pneumoniae
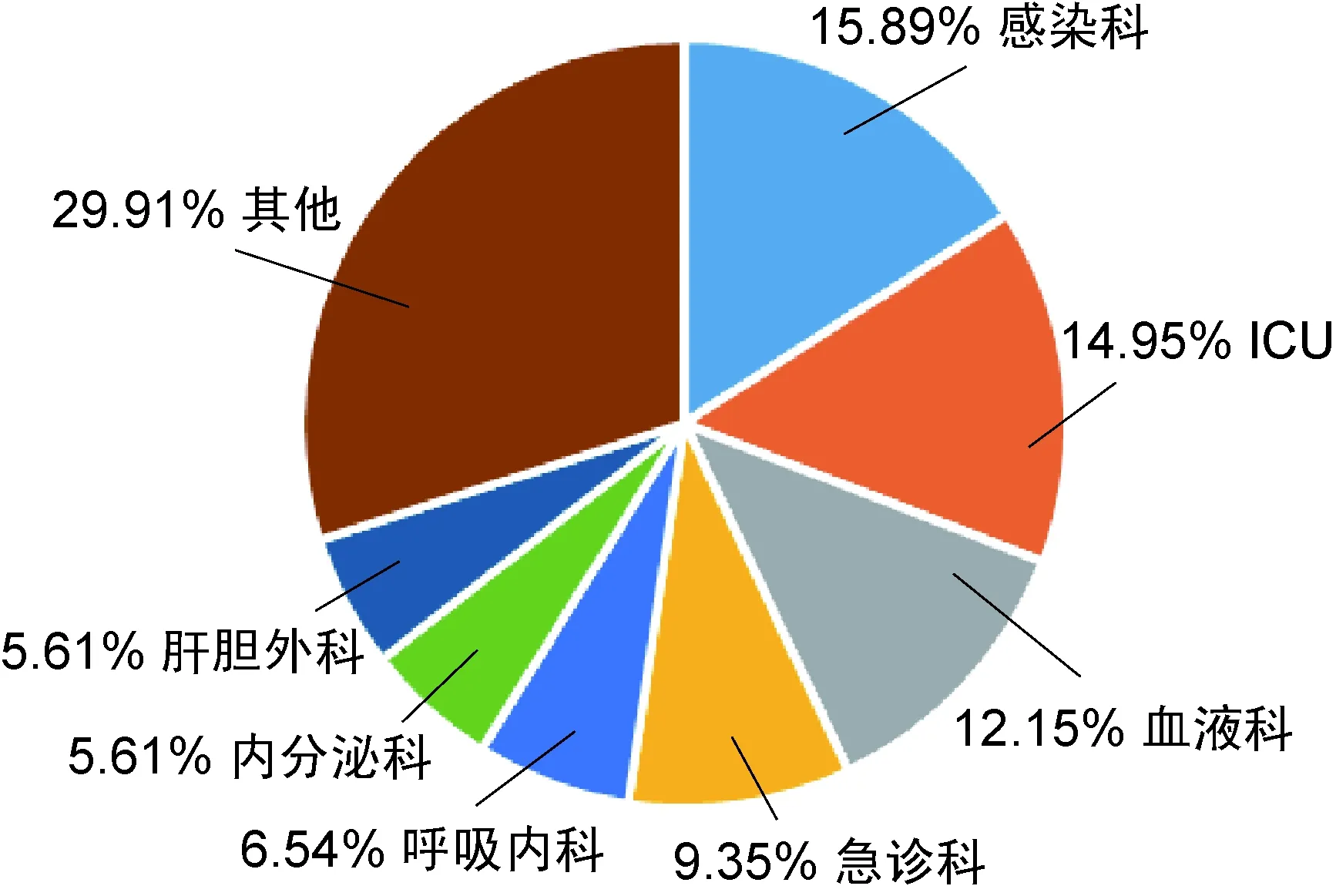
图2肺炎克雷伯菌血流感染科室分布
Fig.2ThewarddistributionofbloodstreaminfectioncausedbyK.pneumoniae
2.2 药敏结果
如表1所示,所有肺炎克雷伯菌对氨苄西林耐药;几乎所有产ESBL菌株对美罗培南、亚胺培南、阿米卡星敏感;70%菌株对头孢哌酮/舒巴坦、哌拉西林/他唑巴坦敏感;约一半菌株对氟喹诺酮类抗生素敏感。而非产ESBL菌株对药敏试验中的抗生素几乎不耐药。
2.3产ESBL肺炎克雷伯菌血流感染危险因素分析
2.3.1单因素分析单因素分析发现,住院时间长、医院内感染、入院前有外伤史、侵袭性操作与产ESBL肺炎克雷伯菌血流感染相关(P<0.05);而性别、年龄、入住ICU、高血压病、糖尿病、脑卒中、肝炎、化疗、恶性肿瘤、冠状动脉疾病、终末肾病、肿瘤、化疗、使用类固醇药物、头孢菌素类抗生素暴露、碳青霉烯类抗生素暴露、喹诺酮类抗生素暴露均与产ESBL肺炎克雷伯菌血流感染无关(P>0.05)。结果详见表2。
表1 107例肺炎克雷伯菌血流感染菌株的药敏试验
Tab.1Antimicrobialsusceptibilitiesof107K.pneumoniaeisolatescausingbloodstreaminfection
2.3.2二分类logistic回归分析将单因素分析中住院时间长、医院内感染、入院前有外伤史、侵袭性操作这些与产ESBL肺炎克雷伯菌血流感染相关的变量代入logistic回归模型进行多因素分析,结果显示医院内感染、外伤为产ESBL肺炎克雷伯菌血流感染的独立危险因素(表3)。
2.4产ESBL肺炎克雷伯菌血流感染的临床结局与死亡相关危险因素的单因素分析及二分类logistic回归分析
如表4所示,经过72 h初始经验治疗,非产ESBL组初始治疗的失败率是产ESBL 组的2倍多(10%vs. 24.14%;OR=0.414;95%CI:0.106~1.625)。总体肺炎克雷伯菌血流感染病死率为 17.76%(19/107)。产ESBL组病死率略高于非产ESBL组,但无统计学意义(25%vs. 16.09%;OR=1.554;95%CI:0.633~3.814)。
表2产ESBL肺炎克雷伯菌血流感染危险因素的单因素分析
Tab.2UnivariateanalysisofpotentialriskfactorsofbloodstreaminfectioncausedbyESBL-producingK.pneumoniae
表3产ESBL肺炎克雷伯菌血流感染危险因素的logistic回归分析
Tab.3LogisticregressionanalysisofpotentialriskfactorsofbloodstreaminfectionscausedbyESBL-producingK.pneumoniae

RiskfactorPvalueOR95%CINosocomialinfection0.0414.1811.049-9.701Trauma0.0175.6761.477-55.208
对肺炎克雷伯菌血流感染进行死亡相关危险因素的单因素分析,结果显示年龄、住院时间、高血压病、冠状动脉疾病、慢性阻塞性肺病、脑卒中、肝硬化、感染性休克、多器官功能衰竭(P<0.05)为危险因素。将其代入二分类logistic回归分析,发现年龄、高血压病、脑卒中、感染性休克、多器官功能衰竭为肺炎克雷伯菌血流感染死亡的独立危险因素。结果详见表5、表6。
表4产ESBL肺炎克雷伯菌血流感染与非产ESBL肺炎克雷伯菌血流感染之间临床结局的比较
Tab.4ClinicoutcomesofbloodstreaminfectioncausedbyESBL-producingK.pneumoniaeisolatesandnon-ESBL-producingK.pneumoniaeisolates
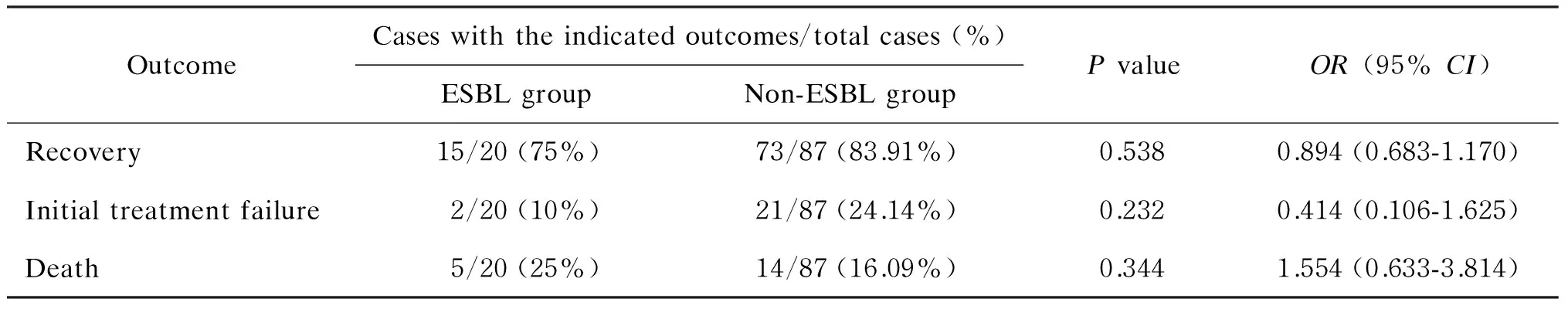
OutcomeCaseswiththeindicatedoutcomes/totalcases(%)ESBLgroupNon-ESBLgroupPvalueOR(95%CI)Recovery15/20(75%)73/87(83.91%)0.5380.894(0.683-1.170)Initialtreatmentfailure2/20(10%)21/87(24.14%)0.2320.414(0.106-1.625)Death5/20(25%)14/87(16.09%)0.3441.554(0.633-3.814)
表5肺炎克雷伯菌血流感染死亡相关危险因素的单因素分析
Tab.5UnivariateanalysisofpotentialriskfactorsofdeathcausedbyK.pneumoniaebloodstreaminfection

RiskfactorDeath(n=19)Recovery(n=88)PvalueGeneralcondition Sex,male/n(%)13(68.42%)49(55.68%)0.308 Age[25th,75th](year)72[64,77]58[41,70]0.005 Lengthofhospitalization(d)[25th,75th]2[2,24]16.5[9,27]0.002 Nosocomialinfection/n(%)2(10.53%)24(27.27%)0.150Underlyingdiseases Trauma07(7.95%)0.243 Hypertension11(57.89%)14(15.91%)0.000 Chronicheartfailure2(10.53%)1(1.14%)0.081 Coronaryarterydisease5(26.32%)4(4.55%)0.008 Chronicobstructivepulmonarydisease3(15.79%)2(2.27%)0.038 Stroke4(21.05%)3(3.41%)0.018 Diabetes7(36.84%)32(36.36%)0.582 Hepaticcirrhosis3(15.79%)00.005 Hepatitis2(10.53%)8(9.09%)0.563 Chemotherapy09(10.23%)0.159 Tumor3(15.79%)18(20.45%)0.459ESBL-producing5(26.32%)15(17.05%)0.347Invasiveprocedures/n(%) Dwellcatheter2(10.53%)17(19.32%)0.294 Surgicalprocedures1(5.26%)8(9.09%)0.500Quinolonesexposure04(4.55%)0.452Complications/n(%) Septicstock5(26.32%)5(5.68%)0.015 Multipleorganfailure5(26.32%)1(1.14%)0.001
表6肺炎克雷伯菌血流感染死亡相关危险因素的二分类logistic回归分析
Tab.6LogisticregressionanalysisofpotentialriskfactorsofdeathcausedbyK.pneumoniaebloodstreaminfection

RiskfactorPvalueOR 95%CIAge0.0320.9250.861-0.993Hypertension0.00770.7373.133-1597.307Stroke0.007607.7545.838-63270.957Septicstock0.04047.9271.184-1939.757Multiple organfailure0.02962.7631.522-2588.627
3 讨论
近几年来肺炎克雷伯菌的检出率呈上升趋势。根据中国CHINET耐药性监测网数据显示,肺炎克雷伯菌检出率呈逐年上升趋势,仅次于大肠埃希菌,从2005年的5.2%逐年上升至2014年的14.32%。其中产ESBL肺炎克雷伯菌检出率2006年为45.2%,后逐年下降,2014年为29.9%[5]。卫生部全国细菌耐药性监测网(Mohnarin)报道,肺炎克雷伯菌占血流感染分离菌株的第4位,产ESBL肺炎克雷伯菌检出率为48%[6]。而在国外,2014年世界卫生组织(World Health Organization,WHO)进行世界耐药性检测,非洲、欧洲、西太平洋、东南亚地区产ESBL肺炎克雷伯菌的耐药问题严峻,这些地区侵入性分离株(主要为血培养和脑脊液培养阳性菌株)中产ESBL者占40%以上[7]。2011—2014年EARS-NET耐药检测趋势显示,耐第3代头孢菌素的肺炎克雷伯菌产ESBL的阳性率有显著增加趋势,尤其见于侵入性分离株(主要为血培养和脑脊液培养阳性)[8]。本研究中产ESBL肺炎克雷伯菌占全部血流感染菌株的18.51%,低于Mohnarin的报道。
本研究中肺炎克雷伯菌血流感染主要继发于肺部、泌尿系感染,与许多报道一致[9-10]。需注意的是,24.30%的肺炎克雷伯菌血流感染患者原发部位未知,增加了治疗难度。患者主要来自感染科、ICU、血液科、急诊科,大多数基础疾病多或免疫力低,且应用预防性或治疗性广谱抗生素较多,易导致细菌耐药,提示这些科室是今后防控的重点。
本研究药敏试验提示,本院肺炎克雷伯菌对亚胺培南、美罗培南敏感性最高,其次为阿米卡星、头孢哌酮/舒巴坦,提示临床上可优先选用此类抗生素治疗产ESBL肺炎克雷伯菌血流感染。本院2012年1月—2016年6月共分离出肺炎克雷伯菌 2 200 株,其中从血液中分离208株,占9.45%,肺炎克雷伯菌血流感染检出率和药物敏感性与CHINET检测结果相似[11]。非产ESBL组检出1株耐碳青霉烯类菌株,因此需关注本院肺炎克雷伯菌的碳青霉烯耐药情况。产ESBL菌株对青霉素类、头孢菌素类、氨基糖苷类和喹诺酮类等抗菌药物的耐药率显著高于非产ESBL菌株,主要是由于产ESBL菌株存在由质粒介导的CTX 耐药基因,且同时携带AmpC酶、氨基糖苷类钝化酶和喹诺酮类耐药基因,从而呈多重耐药[11-12]。
关于产EBSL肺炎克雷伯菌血流感染是否显著影响患者预后,国内外报道不一。Tumbarello等研究发现,抗生素治疗、住院时间长是产ESBL肺炎克雷伯菌血流感染的危险因素,后者常导致高死亡率和临床治疗失败[9];Gürntke等报道,慢性阻塞性肺病和中重度肾功能不全为产ESBL肺炎克雷伯菌血流感染的重要危险因素,但不增加死亡率[10]。Marra等研究认为,机械通气、菌血症前使用两种以上抗生素、并发症的数量、致命疾病可增加肺炎克雷伯菌医院内感染患者的死亡率,而产ESBL肺炎克雷伯菌不是预测患者死亡的独立危险因素[13]。本研究对产ESBL肺炎克雷伯菌血流感染的危险因素进行单因素及logistic分析,结果表明医院内感染、外伤为其独立危险因素。主要原因可能是肺炎克雷伯菌的获得性耐药特点,而住院时间长增加了其获得性耐药的机会;外伤患者多为广泛皮肤及软组织挫伤,易导致细菌感染。肺炎克雷伯菌血流感染发病前常有头孢菌素暴露,易导致耐药。本研究中非产ESBL组药敏结果为几乎不耐药,但初治失败率高于产ESBL组,可能与非产ESBL组基础疾病多有关。本研究发现,产ESBL肺炎克雷伯菌血流感染病死率高于非产ESBL组,但无显著性差异;死亡相关危险因素多因素logistic回归分析结果显示,产ESBL肺炎克雷伯菌并不是预测患者死亡的独立危险因素,而患者年龄、基础疾病(高血压病、脑卒中)、血流感染严重程度高(并发感染性休克、多器官功能衰竭)为死亡独立危险因素。本研究支持Ben-David等[14]的结论,提示除正确、及时使用抗生素治疗,还需积极治疗患者原发疾病,去除诱发因素,对基础疾病多及血流感染早期出现并发症的患者给予及时支持治疗。产ESBL肺炎克雷伯菌多耐药表型给临床治疗带来了困难,明显增加了患者住院费用与时间。因此,临床上仍需注意医院内耐药菌的传播及严格掌握抗生素用药指征,预防临床耐药株的产生。
[1] Craven DE. What is healthcare-associated pneumonia, and how should it be treated? [J]. Curr Opin Infect Dis, 2006, 19(2): 153-160.
[2] Gupta A. Hospital-acquired infections in the neonatal intensive care unit—Klebsiella pneumoniae [ J]. Semin Perinatol, 2002, 26(5): 340-345.
[3] Charlson ME, Pompei P, Ales KL, MacKenzie CR. A new method of classifying prognostic comorbidity in longitudinal studies: development and validation [J]. J Chronic Dis, 1987, 40(5): 373-383.
[4] Garner JS, Jarvis WR, Emori TG, Horan TC, Hughes JM. CDC definitions for nosocomial infections, 1988 [J]. Am J Infect Control, 1988, 16(3):128-140.
[5] 徐安, 卓超, 苏丹虹, 胡付品, 朱德妹, 汪复, 蒋晓飞, 徐英春, 张小江, 孙自镛, 陈中举, 倪语星, 孙景勇, 胡志东, 李金, 张朝霞, 季萍, 王传清, 王爱敏, 杨青, 徐元宏, 沈继录, 单斌, 杜艳, 张泓, 孔菁, 魏莲花, 吴玲, 谢轶, 康梅, 胡云建, 艾效曼, 俞云松, 林洁, 黄文祥, 贾蓓, 禇云卓, 田素飞, 韩艳秋, 郭素芳. 2005—2014年CHINET克雷伯菌属细菌耐药性监测 [J]. 中国感染与化疗杂志, 2016, 16(3): 267-274.
[6] 魏泽庆, 沈萍, 陈云波, 肖永红, 李兰娟. Mohnarin 2011年度报告:血流感染细菌构成及耐药性 [J]. 中华医院感染学杂志, 2012, 22(24): 5497-5502.
[7] WHO. Antimicrobial resistance: global report on surveillance [J]. Australas Med J, 2014, 7(4): 695-704.
[8] European Centre for Disease Prevention and Control. Antimicrobial resistance surveillance in Europe 2014 [R/OL]. [2015-11-16]. http://ecdc.europa.eu/en/publications/_layouts/forms/Publication_DispForm.aspx?List=4f55ad51-4aed-4d32-b960-af70113dbb90&ID=1400.
[9] Tumbarello M, Spanu T, Sanguinetti M, Citton R, Montuori E, Leone F, Fadda G, Cauda R. Bloodstream infections caused by extended-spectrum-beta-lactamase-producing Klebsiella pneumoniae: risk factors, molecular epidemiology, and clinical outcome [J]. Antimicrob Agents Chemother, 2006, 50(2): 498-504.
[10] Gürntke S, Kohler C, Steinmetz I, Pfeifer Y, Eller C, Gastmeier P, Schwab F, Leistner R. Molecular epidemiology of extended-spectrum beta-lactamase (ESBL)-positive Klebsiella pneumoniae from bloodstream infections and risk factors for mortality [J]. J Infect Chemother, 2014, 20(12): 817-819.
[11] Chong Y, Ito Y, Kamimura T. Genetic evolution and clinical impact in extended-spectrum β-lactamase-producing Escherichia coli and Klebsiella pneumoniae [J]. Infect Genet Evol, 2011, 11(7): 1499-1504.
[12] Curello J, MacDougall C. Beyond susceptible and resistant, part Ⅱ: Treatment of infections due to Gram-negative organisms producing extended-spectrum β-lactamases [J]. J Pediatr Pharmacol Ther, 2014, 19(3): 156-164.
[13] Marra AR, Wey SB, Castelo A, Gales AC, Cal RG, Filho JR, Edmond MB, Pereira CA. Nosocomial bloodstream infections caused by Klebsiella pneumoniae: impact of extended-spectrum β-lactamase (ESBL) production on clinical outcome in a hospital with high ESBL prevalence [J]. BMC Infect Dis, 2006, 6: 24. doi: 10.1186/1471-2334-6-24.
[14] Ben-David D, Kordevani R, Keller N, Tal I, Marzel A, Gal-Mor O, Maor Y, Rahav G. Outcome of carbapenem resistant Klebsiella pneumoniae, bloodstream infections [J]. Clin Microbiol Infect, 2012, 18(1): 54-60.
. DENG Qiwen,E-mail: qiwendeng@hotmail.com
Analysisofantimicrobialsusceptibility,riskfactorsandclinicaloutcomesforbloodstreaminfectionscausedbyextended-spectrumβ-lactamase-producingKlebsiellapneumoniae
LIN Fojun, PU Zhangya, CHEN Zhong, MA Xiaoyu, BAI Bing, DENG Xiangbin, CAI Botao, XU Guangjian, HAN Xueying, XU Zhichao, ZHANG Bo, YU Zhijian, DENG Qiwen
DepartmentofInfectiousDiseases,ShenzhenNanshanDistrictPeople’sHospital,ShenzhenKeyLaboratoryforEndogenousInfection,Shenzhen518052,China
To analyze the bloodstream infection caused by extended-spectrum β-lactamase (ESBL)-producingKlebsiellapneumoniae(K.pneumoniae) in Shenzhen Nanshan District People’s Hospital, and investigate the risk factors and antimicrobial resistance characteristics of such infections, 107 cases with bloodstream infection caused byK.pneumoniaebetween January 2012 to September 2016 were selected for this study. According to the results of drug susceptibility testing, the patients were divided into the ESBL group (20 cases) and the non-ESBL group (87 cases). SPSS 19.0 software was used to analyze the data. Two of the leading causes forK.pneumoniaebloodstream infection were secondary infection by pulmonary (38.32%) and urinary tract (14.02%) respectively. Univariate analysis and logistic regression analysis confirmed that trauma and nosocomial infection were the risk factors of bloodstream infection caused by ESBL-producingK.pneumoniae. Antibiotic resistance in the ESBL group was significantly higher than the non-ESBL group. The isolates were sensitive to carbapenems. The mortality rate for all patients was 17.76%: 25% (5 of 20) for the ESBL group and 16.09% (14 of 87) for the non-ESBL group respectively. The results indicated that ESBL production is not the independent factor of mortality ofK.pneumoniaebloodstream infection.
Klebsiellapneumoniae; Extended-spectrum β-lactamase; Risk factor; Clinic outcome
深圳市科技创新委员会基础研究项目(JCYJ20150402152130167、JCYJ20150402152130173),深圳市卫生计生系统科研项目(201601058),深圳市南山区卫生科技计划项目(2015019、2015022、2016001、2016002、2016010、2016012、2016013、2016017、2016018、2017015),深圳市战略新兴产业发展专项(ZDSY20130402151000730)
邓启文
2017-03-17)

