颈淋巴结清扫术不同解剖入路发生乳糜瘘或副神经损伤的经验探讨
何剑,田勇泉,吴平,徐婧,张帅,康竞,罗昰,唐瑶云
(中南大学湘雅医院耳鼻咽喉头颈外科,湖南长沙410008)
颈淋巴结清扫术不同解剖入路发生乳糜瘘或副神经损伤的经验探讨
何剑,田勇泉,吴平,徐婧,张帅,康竞,罗昰,唐瑶云
(中南大学湘雅医院耳鼻咽喉头颈外科,湖南长沙410008)
目的探讨颈淋巴结清扫术不同解剖入路致乳糜瘘或副神经损伤的比较。方法选择中南大学湘雅医院2013年1月-2014年1月行根治性和功能性颈淋巴结清扫术的下咽癌80例,采用数字表随机法分为4组,每组20例,分别采用4种不同的手术入路进行颈淋巴结清扫术暴露颈鞘,观察患者颈淋巴结清扫术中乳糜瘘和副神经损伤情况,暴露度及手术时间。结果A组并发症发生率为15%;B组为5%;C组为10%;D组为5%;D组在清扫Ⅴ区时发生2例副神经切断;A组并发症发生率高于B组、D组(P<0.05)。4组术野暴露评分由高到低依次是D组、C组、A组和B组。D组、C组Ⅱ、Ⅲ、Ⅳ区术野暴露评分高于A组、B组,D组、C组与A组、B组比较差异具有统计学意义(P<0.05)。结论根据病情选择颈淋巴结清扫的手术入路,熟悉颈部解剖层次,是减少颈淋巴结清扫术并发症发生的关键。
颈淋巴结清扫术;解剖入路;乳糜漏;副神经损伤
下咽癌是头颈部恶性肿瘤,年发病率为0.17/ 10万~0.8/10万,占头颈部恶性肿瘤的1.4%~5.0%,占全身恶性肿瘤的0.5%。其恶性程度较高,预后较差,其预后差的原因主要可归于以下因素:位置隐蔽,症状出现较晚;局部呈侵袭性生长并沿黏膜下浸润扩散;易向外侧淋巴结转移;有较高的远处转移率。在头颈肿瘤患者的治疗中颈淋巴结清扫术是重要组成部分[1]。在行颈淋巴结清扫术时,由于颈侧区内有诸多的神经组织、动脉、静脉及胸锁乳突肌等,术中要注意对其他神经的保护,一旦发生损伤,将会给患者留下不可逆的功能损伤。乳糜瘘或副神经损伤均是颈淋巴结清扫术后的并发症,目前国内外尚无颈淋巴结清扫术手术入路与乳糜瘘或副神经损伤的相关研究,为此本研究采用4种不同的手术入路,对手术时间、暴露情况及颈淋巴结清扫术中乳糜瘘和副神经损伤情况进行观察,现报道如下。
1 资料与方法
1.1 一般资料
中南大学湘雅医院2013年1月-2014年1月行根治性和功能性颈淋巴结清扫术的下咽癌80例。其中,男性76例,女性4例;年龄38~76岁,平均(58.8±9.0)岁;术后病理诊断均为下咽鳞状细胞癌,其中T2N0M08例,T2N1M012例,T2N2M08例,T3N0M08例,T3N1M016例,T3N2M016例,T4N1M08例,T4N2M04例。采用数字表随机法分为4组,每组20例,4组患者在年龄、性别、病变部位、病理分期等各方面差异无统计学意义(P>0.05)。
1.2 分组方法
4组患者均需行颈部淋巴结清扫术,A组经胸锁乳突肌前缘进入暴露清扫Ⅱ、Ⅲ、Ⅳ区;B组经胸锁乳突肌后缘进入暴露清扫Ⅱ、Ⅲ、Ⅳ区;C组经胸锁乳突肌前后缘均切开暴露清扫Ⅱ、Ⅲ、Ⅳ区;D组经切断胸锁乳突肌暴露清扫Ⅱ、Ⅲ、Ⅳ、Ⅴ区。
1.3 观察指标
记录所有患者术中出血量、手术时间、术后引流量、术中副神经损伤及术后乳糜瘘发生情况。暴露度采用视觉模拟评分法对Ⅱ、Ⅲ、Ⅳ区进行评价。3分:术野清楚,暴露佳;2分:术野较清楚,暴露较佳;1分:暴露欠佳,术野不清楚;0分:未暴露,影响手术。
1.4 统计学方法
采用SPSS 13.0统计软件进行数据处理,计量资料以均数±标准差(±s)表示,且进行t检验,方差齐性用F检验,计数资料采用χ2检验,等级资料的比较采用秩和检验,以P<0.05为差异具有统计学意义。
2 结果
2.1 手术相关指标比较
4组患者术中平均出血量、术后平均引流量比较差异无统计学意义(P>0.05)。A组平均手术时间短于其他3组(P<0.05)。见表1。
2.2 暴露度比较
D组、C组Ⅱ、Ⅲ、Ⅳ区术野暴露评分高于A组、B组,与A组、B组比较差异具有统计学意义(P<0.05)。4组术野暴露评分由高到低依次是D组、C组、A组和B组。见表2。
2.3 乳糜瘘和副神经损伤情况
A组发生2例侧支小淋巴管瘘,1例副神经灼伤,发生率为15%;B组发生1例副神经灼伤,发生率为5%;C组发生1例小淋巴管瘘,1例副神经灼伤,发生率为10%;D组发生1例严重乳糜瘘,最多引流量1 d达1 300毫升,加压无法控制,予以颈根部结扎胸导管治愈。发生率为5%;在清扫Ⅴ区时发生2例副神经切断,所有侧支小淋巴管瘘患者经加压包扎治愈。A组并发症发生率高于B组和D组,见表3。
表1 4组患者颈淋巴结清扫术入路手术相关指标比较(n=20,±s)
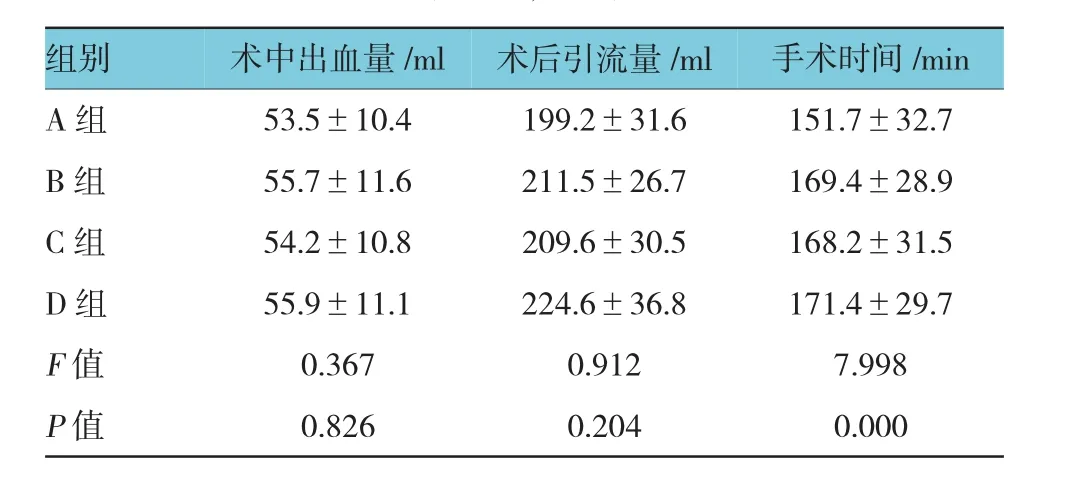
表1 4组患者颈淋巴结清扫术入路手术相关指标比较(n=20,±s)
组别术中出血量/ml术后引流量/ml手术时间/min A组53.5±10.4199.2±31.6151.7±32.7 B组55.7±11.6211.5±26.7169.4±28.9 C组54.2±10.8209.6±30.5168.2±31.5 D组55.9±11.1224.6±36.8171.4±29.7 F值0.3670.9127.998 P值0.8260.2040.000
表2 4组Ⅱ、Ⅲ、Ⅳ区暴露度评分比较(n=20,分,±s)

表2 4组Ⅱ、Ⅲ、Ⅳ区暴露度评分比较(n=20,分,±s)
注:†与A、B组比较,P<0.05
组别Ⅱ区Ⅲ区Ⅳ区A组2.10±0.62†2.08±0.62†2.11±0.45†B组2.08±0.75†2.14±0.37†2.09±0.51†C组2.46±0.482.56±0.512.54±0.27 D组2.82±0.312.79±0.292.83±0.33

表3 4组淋巴管瘘、乳糜瘘及副神经损伤情况(n=20)
3 讨论
乳糜瘘是颈淋巴结清扫术后极少见的并发症,据相关文献报道,乳糜瘘的发生率约为0.5%~1.5%[2],是在解剖左颈内静脉角及静脉下段处时造成了胸导管的损伤,未及时发现并修补或修补失败导致术后出现乳糜液自颈部漏出。副神经是支配斜方肌的主要神经。大量研究已证实[3-4]传统根治性颈淋巴结清扫术由于切除了副神经,导致大部分患者术后肩综合征,使得斜方肌软弱无力,从而引起患者肩胛骨生物力学改变[5]。减轻甚至消除肩综合征的关键是保留副神经。KARAMAN等[6]认为功能性颈淋巴结清扫术发生副神经损伤比较少见,这主要取决于手术中对神经血管仔细解剖,因此,从上世纪末,对传统根治性颈淋巴结清扫术进行了改进,提出了功能性颈淋巴结清扫术,术中尽可能地保留副神经。由于副神经与淋巴结关系较密切,术中损伤的原因大多是对颈后三角解剖不熟悉,解剖组织过深所致[7]。
本研究重点对4种手术入路的手术时间、清扫范围、出血量、引流量及术中发生副神经损伤和术后发生乳糜瘘进行比较。80例下咽癌患者随机分为4组,分别由4种不同入路行功能性颈淋巴结清扫术,从4组手术相关指标比较显示,4组患者术中平均出血量、术后平均引流量比较差异无统计学意义。A组平均手术时间短于其他3组,差异具有统计学意义。但A组发生2例侧支小淋巴管瘘,1例副神经灼伤,发生率为15%;并发症发生率明显高于B组和D组。
临床上将颈部淋巴结分为6个区域[8],Ⅱ区前界为胸骨舌骨肌侧缘,后界为胸骨锁乳突肌后缘,上起自颅底至舌骨水平;Ⅲ区前、后界与Ⅱ区相同,自舌骨水平面至肩胛舌骨肌与颈内静脉交叉处;Ⅳ区前、后界与Ⅱ区相同,自肩胛舌骨肌与颈内静脉交叉处至锁骨上,一般淋巴结转移以Ⅱ、Ⅲ、Ⅳ区为主,Ⅰ、Ⅴ区淋巴结转移较少[1,9]。参考文献在提到副神经保留和副神经解剖时,大多数建议从副神经进入斜方肌前缘处寻找并解剖,但在颈淋巴结清扫术中对于寻找副神经应用价值不大,而且还存在个体差异。通过4种入路,笔者认为耳大神经出胸锁乳突肌后缘中点是最有临床价值的标记,解剖位置明显、稳定,在临床操作是具有实际的价值。
本研究A、B、C 3组仅进行了Ⅱ、Ⅲ、Ⅳ区的清扫,D组进行了Ⅱ、Ⅲ、Ⅳ、Ⅴ区的清扫从4组暴露度比较显示,D组暴露度最佳,其原因是由于副神经穿过胸锁乳突肌,术中如保留胸锁乳突肌,副神经的牵拉会影响暴露,而切断胸锁乳突肌暴露,将副神经从该肌肉中游离出来,有利于提高暴露度,利于Ⅱ、Ⅲ、Ⅳ、Ⅴ区的清扫,但D组在清扫Ⅴ区时发生2例副神经损伤,因此,对于功能性颈淋巴结清扫术可不常规行Ⅴ区清扫,以减少副神经的损伤率。
综上所述,4种颈淋巴结清扫术入路各有优势,应根据病情选择颈淋巴结清扫的手术入路,要减少乳糜瘘和副神经损伤的发生率,关键要熟悉颈部的解剖结构及副神经出颅后的走形方向。笔者的经验是避免过度解剖,沿着胸锁乳突肌后缘中上1/3处打开筋膜寻找副神经,并与耳大神经、颈丛皮神经加以鉴别。
[1]XUE S,WANG P,CHEN G.Neck dissection with cervical sensory preservation in thyroid cancer[J].Gland Surg,2013,2(4): 212-218.
[2]NOWAK K,WIERZBICKA M,SZYFTER W.Chylous leakage-rare but still dangerous complication after neck surgery[J]. Otolaryngol Pol,2011,65(2):128-131.
[3]LEE C H,HUANG N C,CHEN H C,et al.Minimizing shoulder syndrome with intra-operative spinal accessory nerve monitoring for neck dissection[J].Acta Otorhinolaryngol Ital,2013,33 (2):93-96.
[4]MARCHESE C,CRISTALLI G,PICHI B,et al.Italian cross-cultural adaptation and validation of three different scales for the evaluation of shoulder pain and dysfunction after neck dissection: University of California-Los Angeles(UCLA)Shoulder Scale, Shoulder Pain and Disability Index(SPADI)and Simple Shoulder Test(SST)[J].Acta Otorhinolaryngol Ital,2012,32(1):12-17.
[5]MC GARVEY A C,OSMOTHERLY P G,HOFFMAN G R,et al.Scapular muscle exercises following neck dissection surgery for head and neck cancer:a comparative electromyographic study [J].Phys Ther,2013,93(6):786-797.
[6]KARAMAN M,TEK A,USLU C,et al.Effect of functional neck dissection and postoperative radiotherapy on the spinal accessory nerve[J].Acta Otolaryngol,2009,129(8):872-880.
[7]TAYLOR C B,BOONE J L,SCHMALBACH C E,et al.Intraoperative relationship of the spinal accessory nerve to the internal jugular vein:variation from cadaver studies[J].Am J Otolaryngol, 2013,34(5):527-529.
[8]ZHUANG S M,WU X F,LI J J,et al.Management of lymph node metastases from an unknown primary site to the head and neck(Review)[J].Mol Clin Oncol,2014,2(6):917-922.
[9]HAMOIR M,SHAH J P,DESUTER G,et al.Prevalence of lymph nodes in the apex of level V:a plea against the necessity to dissect the apex of level V in mucosal head and neck cancer [J].Head Neck,2005,27(11):963-969.
(张西倩 编辑)
Correlations of different approaches in neck dissection with chylous fistula or accessory nerve injury
Jian He,Yong-quan Tian,Ping Wu,Jing Xu,Shuai Zhang,Jing Kang,Shi Luo,Yao-yun Tang
(Department of Otorhinolaryngology,Head&Neck Surgery,Xiangya Hospital of Central South University,Changsha,Hunan 410008,China)
ObjectiveTo compare chylous fistula or accessory nerve injury in different surgical approaches of neck dissection.MethodsEighty patients with hypopharyngeal cancer were selected in this study.All of the patients were given radical or functional neck dissection from January 2013 to January 2014.The patients were divided into 4 groups(20 in each group)based on the random table method.Four different approaches were adopted to expose the carotid sheathes of the patients for neck dissection.The patients were observed for chylous fistula,accessory nerve injury,exposure degree(VAS scores)and operation time.ResultsIn this study,the complication rate was 15%in the group A,5%in the group B,10%in the group C and 5%in the group D.Two cases had abscission of accessory nerve in region V of the group D.The complication rate of the group A was significantly higher than that of the group B and the group D(P<0.05).VAS scores from high to low were in the group D,C,A and B.VAS scores of regions II,III and IV in the group D and the group C were significantly higher than those of the group A and the group B(P<0.05).ConclusionsSurgical approach should be selected according to the condition.The crux of reduction of complications is to be familiar with the anatomy of the neck.
neck dissection;surgical approach;chylous fistula;accessory nerve injury
R736.1
:B
10.3969/j.issn.1005-8982.2017.02.021
1005-8982(2017)02-0110-03
2016-06-17
唐瑶云,E-mail:tangyyent@163.com;Tel:15111137106

