剖宫产术后再次妊娠分娩的相关问题
李梦娜,杨海澜
(山西医科大学第一医院产科,太原 030001; *通讯作者,E-mail:932680284@qq.com)
剖宫产术后再次妊娠分娩的相关问题
李梦娜,杨海澜*
(山西医科大学第一医院产科,太原030001;*通讯作者,E-mail:932680284@qq.com)
关键词:瘢痕子宫;分娩方式;影响因素
“全面二孩”政策的实施,将使产科医生面对更多剖宫产术后再次妊娠的产妇,对于此类产妇,如何全面准确地进行产前评估、选择恰当的分娩方式、改善母婴妊娠结局、进而使医疗资源得到合理有效利用成为产科医生面对的重要问题。本文对剖宫产术后再次妊娠的分娩时机、分娩方式、妊娠结局等相关问题作一阐述,以期为提高剖宫产术后再次妊娠阴道试产成功率、降低再次剖宫产率提供参考,使有限的医疗资源得到更加合理有效的使用。
1剖宫产术后再次妊娠的最佳时机
有学者认为若剖宫产术后立即受孕,孕早期子宫体积变化并不显著,至孕中晚期虽然子宫张力随孕周逐渐增加,但孕6月时子宫切口部位的瘢痕已趋向成熟,并不会增加孕晚期子宫破裂的发生率[1],即子宫破裂的发生与距离前次手术的时间间隔无明显相关[2]。李高珍等[3]认为瘢痕子宫术后6个月再次妊娠和术后2年再次妊娠的结局均是安全的。
但目前临床上仍多主张剖宫产术后2-3年再次妊娠更加安全,病理资料显示子宫切口的愈合分为纤维瘢痕修复、瘢痕成熟和瘢痕肌化3个阶段[4],第一、二阶段在剖宫产术后3-6个月完成,而第三阶段瘢痕的肌化则需要更长时间。当然,若术后时间过长,弹性较差的结缔组织逐渐取代瘢痕部位肌肉化组织,会增加子宫破裂可能性,因此对剖宫产术后10年以上再次妊娠者,不建议阴道试产[5]。
2分娩方式的选择
孕期子宫要承受宫腔增大带来的张力,亦要承受进入产程后子宫的节律性收缩所带来的张力,已有瘢痕的子宫对这些张力的耐受性显然不如正常子宫,致使有剖宫产史的孕妇再次妊娠时子宫破裂的发生率大大增加。为避免子宫破裂的发生,以前多主张施行择期剖宫产。近几年我国许多地区对剖宫产后再次妊娠分娩作了大量研究,认为得益于目前医疗条件的改善及手术技术的进步,剖宫产时子宫损伤小,术后愈合好,瘢痕化程度低,在严密监测下,可经阴道试产[6-8],林丽虹等[9]认为试产过程中若出现剖宫产的指征,及时发现并立即转做剖宫产,并不会增加分娩不良结局的发生。但陈倩[10]认为与择期剖宫产相比,瘢痕子宫经阴道试产时子宫破裂风险、输血风险、子宫内膜炎风险、围产儿死亡率均较高。
2.1剖宫产术后再次妊娠行择期剖宫产术
对于高危妊娠、难产、有严重妊娠合并症及内外科并发症等的产妇而言,剖宫产术能有效降低该类产妇围生期母婴发病率及死亡率,但对产妇及新生儿也会造成一定的影响:产妇产后出血、盆腹腔粘连、前置胎盘、胎盘植入等发生率明显增高;新生儿吸入性肺炎、湿肺等的发生率升高。因此近年提倡严格控制剖宫产指征,对于相对剖宫产指征如瘢痕子宫合并妊娠产妇,满足经阴道试产的客观条件时,建议其可经阴道试产,若再次剖宫产,手术难度、手术风险及术后并发症明显增高[11],但绝大多数产妇仍选择剖宫产,一方面是因为医疗技术的进步降低了手术意外的发生率,剖宫产手术的安全性得到认可;另一方面医患关系日益复杂严峻,患者法律意识、维权意识提高,而法律完善相对滞后,医生缺乏有力的法律保护,并不大力干预患者分娩方式的选择。
随着剖宫产次数的增加,子宫破裂、术后并发症的发生率也随之增加[12]。研究表明,多次剖宫产术后发生腹腔粘连产后出血、前置胎盘、不孕等并发症的风险性增加一倍[13]。国外有资料研究[14]对有2次剖宫产史的产妇阴道试产的成功率达66.5%,国内综合考虑我国产妇自身特点及国内医疗环境等因素,对有2次剖宫产史的产妇多选择剖宫产。
2.2剖宫产术后再次妊娠经阴道试产
自然分娩是人体的一个正常生理过程,可明显减少产妇出血、感染及其他严重并发症的发生[15],降低新生儿感染、呼吸系统疾病的发生。对于有剖宫产史的产妇,经阴道分娩可避免再次剖宫产带来的手术的风险及手术并发症[16],同时使医疗资源得到合理有效利用。但即使满足试产指征,试产仍存在较大的子宫破裂风险,权衡利弊,分娩方式的选择仍然是产科医生面对的难题。目前有很多国家如美国、加拿大、英国已经制定了关剖宫产术后阴道试产的临床指南及意见[17-20],但我国尚未有相关指南文件的出台,多数医院借鉴国外指南,结合我国产妇特点制定瘢痕子宫经阴道试产的标准,但缺乏强有力的法律保护,实施效果不甚明显。
2.2.1客观估计瘢痕的牢固性
至今尚无精确的方法估计妊娠期间子宫瘢痕的牢固性,经超声测量子宫下段瘢痕厚度一直是瘢痕子宫妊娠期间监测的重要内容,有助于分娩方式的评估与选择[21],但测量结果受到测量次数、测量位置、膀胱充盈程度等诸多因素的影响,且子宫下段厚度并不能完全代表其牢固性,不能作为经阴道试产的绝对指征,近年来有学者提出子宫下段瘢痕厚度联合下段瘢痕的连续性有助于评估试产的可行性。但笔者近2年的工作中有个别瘢痕子宫产妇术前超声提示子宫下段厚度>3.0 cm,且连续性良好,但术中见子宫下段菲薄,甚至仅余浆膜层,考虑并不能完全依赖产前超声指导临床,若条件允许,可结合耻骨联合、髂前上棘等骨性标志定位子宫下段固定区域,动态监测孕晚期及产程中下段厚度的变化,以此来了解下段的抗张力性。
2.2.2剖宫产术后经阴道分娩(vaginal birth after cesarean,VBAC)成功率的影响因素并非所有试产的产妇都能成功经阴道分娩,有研究称胎儿为巨大儿、孕妇年龄>30岁,孕周>40周时阴道试产失败风险增加[22,23],上次手术为子宫下段横切口[24]、自然临产者、宫颈评分≥6分者经阴道分娩的成功率明显高于引产者[25,26]。若出现胎儿窘迫、头盆不对称以及胎位不正等并发症,选择阴道助产术(主要是产钳、胎头吸引术等)可减小母婴发病率与胎儿病死率[27]。
临床上产妇分娩是一个动态、复杂的过程。产程中对胎儿的监测主要是持续胎心监护,能及早发现产程异常,识别胎儿宫内缺氧,保障产程进展顺利和分娩安全;产程中对产妇的监测主要是通过观察宫缩、子宫下段压痛、尿色变化及产妇的生命体征和情绪变化及时识别先兆子宫破裂,一旦出现先兆子宫破裂的征象,立即术前准备,即刻行剖宫产术。
3瘢痕子宫分娩的现状及前景
3.1瘢痕子宫分娩的现状
我院近6年的分娩资料分析可见,由于对剖宫产指征的严格控制及阴道自然分娩的倡导,因社会因素造成的剖宫产率在稳步下降,但总体剖宫产率下降并不十分明显(见表1)。究其原因,系因剖宫产术后再次妊娠行剖宫产者显著增加。一是由于有些产妇在分娩第一胎时以为是唯一一次分娩而不计后果地选择了剖宫产;二是至今尚无精确的方法估计妊娠期间子宫瘢痕的牢固性,产妇因担心再次妊娠分娩过程中瘢痕破裂、产后出血等危及孕产妇及围产儿生命,多选择剖宫产作为分娩的方式。
表1山西医科大学第一医院2010-2015年分娩情况
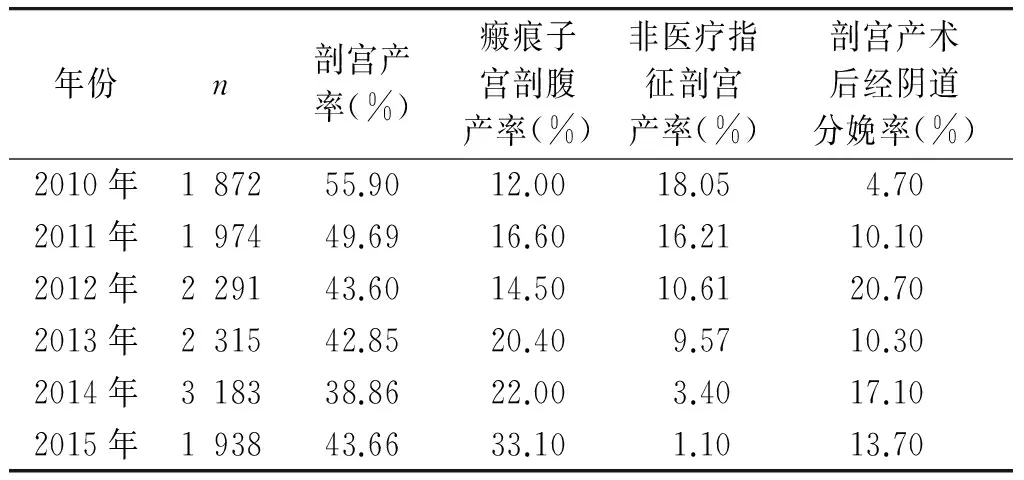
年份n剖宫产率(%)瘢痕子宫剖腹产率(%)非医疗指征剖宫产率(%)剖宫产术后经阴道分娩率(%)2010年187255.9012.0018.054.702011年197449.6916.6016.2110.102012年229143.6014.5010.6120.702013年231542.8520.409.5710.302014年318338.8622.003.4017.102015年193843.6633.101.1013.70
3.2调高剖宫产术后经阴道分娩率的可行性分析
“全面二孩”政策等一系列生育政策的调整将使产科医生面对更多剖宫产术后再次妊娠的产妇,详尽向其告知不同分娩方式的利弊及对妊娠结局的影响,能促使其更加理智地选择分娩方式,进而降低再次剖宫产率。通过对我院近6年的剖宫产术后妊娠阴道试产(trial of labor after cesarean,TOLAC)回顾性分析可见,试产的比例逐年增加,但即使完全符合试产指征,行再次剖宫产者仍占主流。而且临床上有些产妇起初同意经阴道试产,试产中仅仅是分娩阵痛就耗尽了试产的信心,要求中转剖宫产术。对此可考虑实行分娩镇痛减少此类情况的发生[28],目前尚未有分娩镇痛增加VBAC子宫破裂发生率的报道。但我国分娩镇痛尚不成熟,且面对大批即将到来的剖宫产术后再次妊娠时瘢痕部位妊娠、中央型前置胎盘、胎盘植入等危重产妇,医疗资源相对紧缺,不利于分娩镇痛的开展。
3.3瘢痕子宫合并妊娠产前评估
并非所有满足试产指征的产妇均能顺利经阴道分娩,临床多使用Flamm评分法、Weitein’s评分法来评估试产风险。洪婧贞等[29]参考《头位分娩评分法》和《Bishop评分法》设计了改良评分法,增加了年龄、宫颈评分、临产后胎位、孕期体重增加值等因素,临床研究显示改良评分法能更全面地对是否能顺利经阴道分娩作出判断,科学地指导产程处理,但样本量少,结果有待大样本研究进一步证实。随着医疗条件的不断进步,VBAC风险较前明显降低,剖宫产后再次妊娠产妇分娩时,越来越多的产妇选择阴道试产。但试产时子宫破裂等并发症一旦出现,患者预后差、经济负担重,因此建立剖宫产后阴道分娩预测模型,针对每个孕妇,利用相对客观指标作为参考,指导患者及其诊疗医师后期治疗方案是非常必要的。罗漫灵等[30]总结了目前国外各个时期(孕早期及孕中期、围产期、临产后)的各种类型预测模型,认为孕早期及孕中期预测模型能尽早明确孕妇分娩方式,使孕妇在身体及心理上做好充分准备。
综上所述,对剖宫产术后再次妊娠的产妇,在严密监测下可经阴道试产,提高阴道试产率关键在于以下四点:首先,加强产前宣教,使产妇理解不同分娩方式的利弊,理性选择分娩方式;其次,加强麻醉科与产科分娩室的联系,推进产科无痛分娩的进程;再次,建立临床实用的产前预测模型,对产妇进行客观化、个体化的评估;最后,完善评估子宫破裂的客观指征,如固定位置动态监测子宫下段厚度变化。
参考文献:
[1]滕银成,林其德.剖宫产的手术分类及其切口愈合[J].实用妇产科杂志,2004,20(5):259-260.
[2]纪玉兰.瘢痕子宫再次妊娠破裂22例临床分析[J].山东医药,2008,48(26):59.
[3]李高珍,郭启亮.探讨瘢痕子宫再次妊娠时间的安全性[J].医学理论与实践,2015,28(3):368-369.
[4]Hasbargen U,Margarita S M,Peter H,etal.Uterine dehiscence in a nullipara,diagnosed by MRI,following use of unipolar electrocautery during laparoscopic myomectomy:Case report[J].Human Reprod,2002,17:2180-2182.
[5]王雪松.剖宫产术后不同时期子宫瘢痕愈合的临床观察及其与Ⅰ、Ⅲ型胶原表达关系的研究[D].大连:大连医科大学,2014.
[6]彭武润.120例瘢痕子宫妊娠分娩方式及母婴结局探讨[J].白求恩军医学院学报,2012,10(2):111-112.
[7]陈廉,张潇潇.瘢痕子宫妊娠分娩时机及分娩方式选择[J].中国实用妇科与产科杂志,2010,26(8):594-596.
[8]崔艳丽.剖宫产后瘢痕子宫妊娠阴道分娩的选择及分析[J].中国妇产科临床杂志,2010,11(4):291-292.
[9]林丽虹,郑明康,段嫦丽.剖宫产术后再次妊娠分娩方式的临床分析[J].中外医学研究,2015,13(1):133-135.
[10]陈倩.瘢痕子宫再次妊娠阴道分娩相关问题[J].中国实用妇科与产科杂志,2014,30(6):425-428.
[11]柳淑艳.瘢痕子宫再次剖宫产的并发症及预防措施分析[J].临床医药文献杂志,2015,2(32):6595-6596.
[12]纪国欣,董瑞峰,张倩.腹膜外剖宫产联合产钳在瘢痕子宫再次剖宫产术中的应用[J].中国基层医药,2015,22(2):240-243.
[13]经春娟.腰麻后剖宫产术低血压的防治策略研究概况[J].右江医学,2014,42(1):97-100.
[14]张惠娇.两次剖宫产术后的阴道分娩[J].国际妇产科学杂志,2002,29(2):122.
[15]Guise JM,McDonagh MS,Hashima J,etal.Vaginal birth after cesarean(VBAC)[J].Evid Rep Technol Assess,2003,71(3):1-8.
[16]崔艳丽.剖宫产后瘢痕子宫妊娠阴道分娩的选择及分析[J].中国妇产科临床杂志,2010,11(4):291-292.
[17]Cunningham FG,Bangdiwala SI,Brown SS,etal.NIH consensus development conference draft statement on vaginal birth after cesarean: new insights[J].NIH Consens State Sci Statements,2010,27(3):1-42.
[18]American College of Obstetricians and Gynecologists.ACOG Practice bulletin no.115:Vaginal birth after previous cesarean delivery[J].Obstet Gynecol,2010,116(2 Pt 1):450-463.
[19]Society of Obstetricians and Gynaecologists of Canada.SOGC clinical practice guidelines.Guidelines for vaginal birth after previous caesarean birth.No.55.(Replaces guideline NO.147)[J].Int J Gynaecol Obstet,2005,89(3):319-331.
[20]Vaginal delivery after a previous cesarean birth.ACOG committee opinion.Number 143-october 1994(replaces No.64,October 1988).Commottee on Obstetric Practice.ACOG[J].Int J Gynaecol Obstet,1995,48:127-129.
[21]王冬玲,李建英,黄秋红.B超检测子宫下段厚度对剖宫产术后患者再妊娠阴道分娩的意义[J].中外医学研究,2013,11(4):63.
[22]Beucher G,Dolley P,Lévy-Thissier S,etal.Maternal benefits and risks of trial of labor versus elective repeat caesarean delivery in women with a previous caesarean delivery[J].J Gynecol Obstet Biol Reprod(Paris),2012,41(8):708-726.
[23]黄文,冯少谭.剖官产术后再次妊娠分娩方式临床分析[J].齐齐哈尔医学院学报,2013,34(5):689-690.
[24]任峥.剖宫产术后再次妊娠8例分娩方式的临床分析[J].甘肃医药,2011,30(10):601-603.
[25]Grivell RM,Barreto MP,Dodd JM.The influence of intrapartum factors on risk of uterine rupture and successful vaginal birth after cesarean delivery[J].Clin Perinatol,2011,38(2):265-275.
[26]魏淑燕.350例剖宫产术后再次妊娠分娩结局的分析[J].中国当代医药,2015,22(32):77-80.
[27]Martel MJ,Mackinnon CJ.Guidelines for vaginal birth after previous cesarean birth[J].J Obstet Gynaeeal Can,2005,27:164-188.
[28]林瑞玉,蔡宇新,李燕梅.可行走分娩镇痛在瘢痕子宫再次妊娠经阴道试产中的效果[J].吉林医学,2015,36(5):880-881.
[29]洪婧贞,洪淑蓉,胡继芬,等.瘢痕子宫产前预测改良评分法的临床研究[J].实用妇产科杂志,2015,31(2):135-138.
[30]罗漫灵,钟梅.剖宫产术后再次阴道分娩预测模型研究进展[J].中国实用妇科与产科杂志,2015,31(1):87-90.
作者简介:李梦娜,女,1988-09生,在读硕士,E-mail:932680284@qq.com
收稿日期:2016-04-27
中图分类号:R714
文献标志码:A
文章编号:1007-6611(2016)07-0669-03
DOI:10.13753/j.issn.1007-6611.2016.07.021

