急性缺血性脑卒中患者血白细胞计数对短期预后的预测价值
廖朝明
四川遂宁市第一人民医院 遂宁 629000
急性缺血性脑卒中患者血白细胞计数对短期预后的预测价值
廖朝明
四川遂宁市第一人民医院遂宁629000
【摘要】目的分析急性缺血性脑卒中患者外周血白细胞水平对其短期预后的预测价值。方法入选685例急性缺血性脑卒中患者,根据治疗结局分为死亡组(n=30)、残疾组(n=74)、无残疾组(n=581),其中死亡组与残疾组均归为短期预后不良。对3组患者的基线资料(年龄、性别、吸烟史、饮酒史、高血压史、糖尿病、入院时体温等)进行Logistic分析。结果3组患者年龄、高血糖、高血脂、纤维蛋白原、入院时体温及白细胞计数组间比较,P<0.05;单因素Logistic回归分析显示,上述因素均是急性缺血性脑卒中患者发生短期预后不良的预测因素。将年龄等影响因素经校正后,进行多因素Logistic回归分析,结果显示白细胞计数为急性缺血性脑卒中患者发生短期不良结局的独立危险因素,且趋势性P<0.05。结论急性缺血性脑卒中患者外周血白细胞计数越高,短期预后越差,临床应引起重视并尽早干预,以改善预后。
【关键词】急性缺血性脑卒中;白细胞计数;短期;预后
脑卒中是常见的心脑血管疾病之一,也是导致人类死亡的重要原因之一,在所有脑卒中患者中,急性缺血性脑卒中(acute ischemic stroke)中占60%[1]。研究发现,白细胞可能在急性缺血性脑卒中患者后期脑损伤的发展过程中发挥重要作用,但目前关于其对急性缺血性脑卒中患者预后影响的结论并不一致[2]。本研究对685例患者的白细胞计数水平进行检测,探讨其与患者短期预后的关系。
1资料与方法
1.1一般资料2010-01—2012-03我科诊治685例急性缺血性脑卒中患者,男400例,女285例;年龄48~70岁,平均(62.50±12.08)岁;均为首次发病,且均在发病后72 h内入院;均符合中国脑血管病防治指南(2004年)版中提出的诊断标准[3]。排除标准:(1)合并恶性肿瘤;(2)严重心、肺及肝肾功能不全;(3)合并血液系统疾病及免疫系统疾病;(4)入院前15 d或入院时有感染性疾病;(5)发病前1个月手术、创伤史。
1.2研究方法采用EpiData 3.1软件编制统一问卷调查表,对患者入院时、住院期间及出院后相关结局等资料进行收集和录入,主要包括人口学资料、吸烟、饮酒、既往病史及现病史(尤其糖尿病、高血脂、高血压及心脏病等可能对急性缺血性脑卒中预后有影响的病史);住院期间或出院后在实验观察期间内发生残疾或死亡者定义为结局不良,存活出院的患者则采用mRS脑卒中量表[4]进行评定,0~2分定义为无残疾,评分>3分定义为残疾,3~6分者为短期预后不良,6分为死亡。调查人员均经统一培训且考核合格,调查工作均按统一操作指南进行。
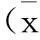
2结果
2.1预后与分组685例患者中,104例(15.18%)为短期预后不良,其中30例(4.38%)死亡,74例(10.80%)残疾;余581例(84.82%)为无残疾组。
2.2白细胞计数与短期预后不良的关系将年龄等影响因素进行校正后,以白细胞≤10.0×109L-1为参照,进行多因素Logistic回归分析,结果显示白细胞计数为急性缺血性脑卒中患者发生短期不良结局的独立危险因素,且趋势性P<0.05,见表1。
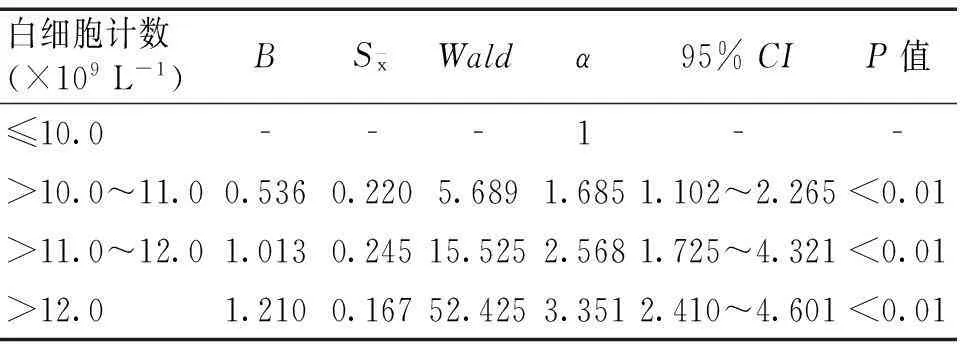
表1 白细胞计数与短期预后不良的多因素Logistic
2.33组基线资料比较3组患者年龄、高血糖、高血脂、纤维蛋白原、入院时体温及白细胞计数组间比较,P<0.05,对上述差异有统计学意义的变量进行单因素Logistic回归分析显示,上述因素均可能是急性缺血性脑卒中患者发生短期预后不良的预测因素,见表2。
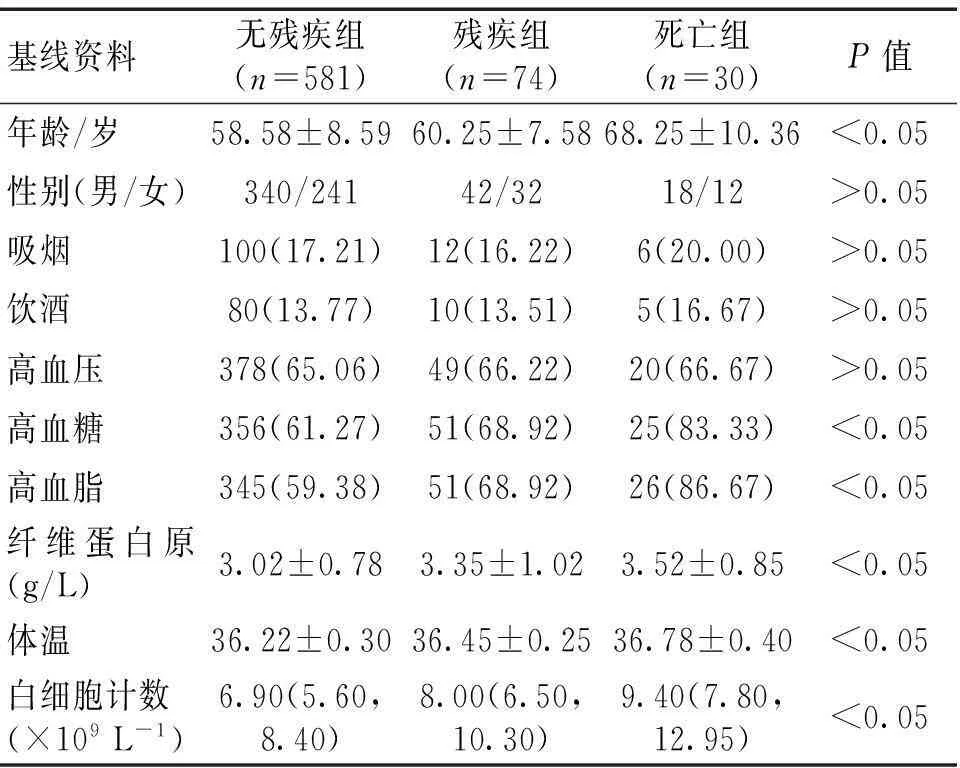
表2 3组患者基线资料比较 [n(%)]
3讨论
急性缺血性脑卒中是心血管内科常见危重急症,随着治疗手段的不断改进,其预后也有所改善,但仍有较高的病死率和致残率,目前,脑卒中仍然是引起致残的首要原因,是引起人类死亡的第2位原因[5]。为提高急性缺血性脑卒中患者的预后,对急性缺血性脑卒中结局及相关危险因素进行研究,指导临床医师采取针对性的干预措施,为急性缺血性脑卒中的二、三级预防提供科学依据具有重要意义[6]。
研究证实[7],炎症反应是急性缺血性脑卒中重要的病理生理过程,白细胞尤其中性粒细胞的聚集、浸润是炎症反应的关键步骤,因此推测白细胞可能与急性缺血性脑卒中的发生及发展存在某种联系。研究证实[8],炎性标志物是预测急性缺血性脑卒中致残率、病死率等主要不良事件的独立危险因素。国内学者对3 416例急性缺血性脑卒中患者随访17 a发现,白细胞计数及中性粒细胞每升高1个五分位,该病发病风险分别升高67%及93%,趋势性P值分别为0.03和0.02[9]。国外学者[10]对400例住院急性缺血性脑卒中患者的队列研究显示,白细胞第3个分位组与第1个分位组、第2个分位组相比,住院期间死亡风险升高了7.26倍,入院白细胞计数是急性缺血性脑卒中患者住院期间死亡的预测因素。也有学者[11]报道显示,在调整了年龄、发病-入院时间、高血压及心脏病史等变量后,与白计胞计数<10×109L-1相比,随着白细胞计数增加,发生不良结局的危险性也随之增加(P<0.000 1)。本研究显示,残疾组入院白细胞计数明显高于无残疾组,死亡组明显高于残疾组,Logistic回归分析显示,随着白细胞水平的升高,急性缺血性脑卒中患者短期预后不良发生的风险也随之增加,白细胞计数是急性缺血性脑卒中患者短期预后不良的独立危险因素,提示白细胞计数可作为急性缺血性脑卒中预后的预测因素,白细胞计数越高,急性缺血性脑卒中患者预后不良发生的风险越大。
白细胞计数对急性缺血性脑卒中预后影响的可能机制:(1)白细胞体积最大,黏附性强,在急性缺血性脑卒中发病初期,白细胞大量聚集、黏附于血管内皮细胞,引起血管阻塞,影响红细胞在微血管循环中的正常运行,导致微循环障碍,进一步加重缺血、缺氧;(2)黏附在血管内皮细胞及脑组织的大量白细胞相互激活,活化,产生血管活性因子、炎症因子,并释放氧自由基。释放的血管活性因子可促进脑血管收缩,引起脑组织进一步缺血、缺氧。研究发现,在梗死相关动脉中升高的白细胞可刺激CRP及CD62p(P-选择素)的表达[12],而CRP是炎症反应的重要标志物,与急性缺血性脑卒中病情正相关;CD62p是血小板活化的特异性标志物,血小板活化是形成血栓的重要原因,还参与白细胞的稳定血栓过程,可加重微循环障碍。白细胞本身可诱导大量血小板激活因子产生,可诱导血小板聚集及微血管收缩。释放的氧自由基等可破坏血-脑屏障,加重脑水肿。
总之,多方面因素均可影响急性缺血性脑卒中患者预后,而白细胞计数对短期预后不良具有重要的预测价值,白细胞计数越高,预后越差,且检测白细胞计数和分类,简单实用。因此,临床应加强对急性缺血性脑卒中患者白细胞的监测,以及时了解病情严重程度,尽早干预高危患者,以改善预后。
4参考文献
[1]张屏,刘长江,周蓦,等.血白细胞计数与急性缺血性脑卒中患者短期预后的关系[J].临床神经病学杂志,2014,27(4):256-260.
[2]李建成,易星航.急性缺血性脑卒中患者颈动脉斑块与IL-6及hs-CRP的关系[J].贵阳医学院学报,2014,39(6):892-893;896.
[3]张军,陈建华,王永炎,等.174例急性缺血性脑卒中病人危险因素分析[J].北京中医药大学学报,2013,36(6):417-420;425.
[4]梁金,刘文博,孙建平,等.急性缺血性脑卒中短期预后的危险因素分析[J].医学与哲学,2015,36(4):45-48.
[5]王大力,甄志刚,彭延波,等.缺血性脑卒中患者入院时白细胞水平与卒中类型及其神经功能缺损关系的研究[J].中国全科医学,2010,13(3):240-241.
[6]尚丽霞,梁振湖,张红蕾,等.急性缺血性脑卒中(中经络)辨证分型与血清炎性因子的关系[J].中国中医急症,2015,24(2):329-331.
[8]黄泽宇. 入院白细胞、纤维蛋白原和血清胆红素水平与急性缺血性脑卒中出院结局的关系[D].苏州:苏州大学,2013.
[9]Huang WY,Peng TI,Weng WC,et al. Higher leukocyte count is associated with higher risk of 3-year mortality in non-diabetic patients with first-ever ischemic stroke[J]. J Neurol Sci,2012,316(1/2):93-98.
[10]Ambrosius W,Kazmierski R,Gupta V,et al. Low free triiodothyronine levels are related to poor prognosis in acute ischemic stroke[J]. Exp Clin Endocrinol Diabetes,2011,119(3):139-143.
[11]康玲,王战英. 进展性缺血性脑卒中相关危险因素分析[J].中国实用神经疾病杂志,2015,18(6):80-81.
[12]马利. 急性缺血性脑卒中患者颈动脉粥样硬化与炎症因素的关系[J].中国实用神经疾病杂志,2014,17(3):64-65;110.
(收稿2015-02-02)
The value of short-term outcomes of blood leukocyte count to the patients with acute ischemic stroke
LiaoZhaoming
NeurologyDepartmentofSuiningFirstPeople′sHospital,Suining629000,China
【Abstract】Objective To analyze the short-term prognostic value of blood leukocyte count to the patients with Acute ischemic stroke. Methods Six hundred and eighty-five cases were enrolled with acute ischemic stroke patients,according to their treatment outcomes into death group (n=30),disability group (n=74),no disability group (n=581),in which death and disability groups group were classified as poor short-term prognosis. Baseline data (age,sex,smoking history,drinking history,history of hypertension,diabetes,admission body temperature,etc.) were analyzed by Logistic analysis for the patients of three groups.Results The patients’ age,high blood sugar,high cholesterol,fibrinogen,body temperature and white blood cell count group admission(P<0.05),univariate Logistic regression analysis showed that these factors are acute ischemic stroke patients short-term predictor of poor prognosis. The factors age,after calibration,multi-factor Logistic regression analysis showed that white blood cell count is an independent risk factor for acute ischemic stroke patients for a short term adverse outcomes(P<0.05). Conclusion The white blood cell count of the patients of acute ischemic stroke patients is higher,short-term prognosis is worse,we should pay attention to the clinical and early intervention to improve prognosis.
【Key words】Acute ischemic stroke; White blood cell count; Short-term prognosis
【中图分类号】R743.33
【文献标识码】A
【文章编号】1673-5110(2016)03-0020-03
基金项目:四川省科技局计划项目(编号20140526N)

