77例药物性肾损害病例分析
高翔,陈杰,孙萍萍,夏延哲,闫佳佳,吴海燕,洪晓丹
中山大学附属第一医院 药学部,广州,510080
随着药物的不断开发及广泛应用,但医生和患者对药物联用以及不良反应知识掌握的欠缺,不合理用药现象越来越常见,肾脏作为药物的排泄器官极易受到药物性损害。药物性肾损害是指肾脏对治疗剂量的药物的不良反应和因药物过量或不合理使用而出现的毒性反应,是由包括中草药在内的不同药物所致、具有不同临床特征和不同病理类型的一组疾病。本文就我院2011年2月至2013年12月77例药物性肾损害患者的相关临床资料进行分析,以提高医务人员在临床实践中对药物性肾损害的认识,协助医生早期作出诊断治疗,改善患者的预后。
1 资料与方法
1.1 资料收集 2011年2月至2013年12月在我院住院并明确诊断为药物性肾损害患者共有77例,收集以下资料进行分析:患者基本信息(年龄、性别、体重)、基础疾病、临床诊断、引起肾损害的药物、肾损害类型、临床症状、实验室检查结果(血电解质水平、血尿素氮、血肌酐、嗜酸性粒细胞、尿常规)、肾损害的治疗方案以及转归。
1.2 药物性肾损害诊断标准 ①有明确的用药史;②用药后出现尿检异常(表现为血尿、蛋白尿和管型尿)或肾功能异常(尿素氮、肌酐)等实验室检查指标异常[1];③排除非药物因素引起的原有肾脏疾病的加重及肾前性、肾后性因素引起的肾损害。本文对肾脏损害的类型也进行了定义:急性肾功能衰竭指肾功能的突然(48小时内)减退,血肌酐较基础值升高≥50%或尿量减少[尿量<0.5m L/(kg·h),时间>6小时];慢性肾功能衰竭指肾脏损伤≥3个月,伴或不伴有肾小球滤过率下降;慢性肾功能衰竭急性加重,有基础肾脏病患者血肌酐上升50%以上[2]。
1.3 资料分析方法 采用Exce l软件进行数据统计处理,分析一般临床资料以及造成肾损害常见药物所占的比例。
2 结果
2.1 一般情况 入选病例中,男53例,女22例,男女比例2.2:1。年龄10~81岁,平均年龄(47.5±16.5)岁。各年龄段药物性肾损的例数详见表1。
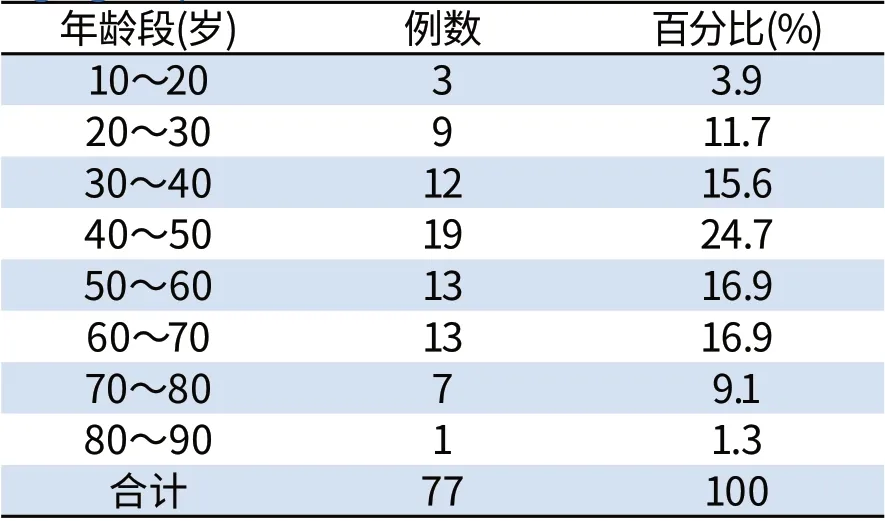
表1 各年龄段药物性肾损害的例数Tab1 Cases of drug-induced renal injury in different age g roups
2.2 基础疾病 77例患者中有80%的患者(62例)合并有易引起肾损害的基础疾病,包括高血压、心脏病、糖尿病、肾炎、感染性疾病、肝脏移植术、肾脏移植术、癌症化疗、药物超敏综合征等,其中有20%(16例)合并有两种以上上述基础疾病,具体内容见表2。
2.3 用药时间与肾损害发生的关系 查阅住院记录,77例患者中, 4名患者无法判定用药时间与肾损害发生的关系,27名患者用药超过1年后才发现肾功能损害;另外46名患者,在用药后发现肾损害的时间从1天~270天不等,中位时间为10天(四分位间距,4~30天)。

表2 合并有易引起肾损害的基础疾病情况Tab2 Com bined w ith basic diseases that can cause kidney dam age.
2.4 临床症状与实验室检查 水肿20例,少尿18例,泡沫尿10例,腰痛10例,乏力10例,恶心呕吐8例,夜尿增多7例,肉眼血尿1例,皮疹1例,尿糖升高7例,无明显症状11例。27例有不同程度的蛋白尿、血尿、或管型尿;70例肾功能异常,血尿素氮8.9~34.2mm ol/L;血肌酐117~1065μm ol/L;嗜酸性粒细胞增多8例。
2.5 肾毒性药物与肾损害类型病例 分析中引起肾损害的药物有免疫抑制剂(他克莫司、环孢素、麦考酚酯、雷帕霉素),占24.7%。其次为以木通和马兜铃酸等为代表的中药(14.3%),造影剂(13%)、非甾体抗炎药(11.7%)以及抗菌药物(11.7%)。具体引起药物性肾损害的药物和肾损害临床类型详见表3。最常见的肾损害类型为急性肾功能衰竭,共有51例,多由使用造影剂、非甾体抗炎药、抗菌药物、抗结核药物、铂类化疗药物引起。慢性肾衰竭20例,多见于使用免疫抑制剂的患者以及使用中药、部分使用非甾体抗炎药的患者。慢性肾功能衰竭急性加重6例,多见于使用造影剂的患者。
2.6 治疗方法 临床诊疗过程中发现肾损害时立即停用可疑药物,同时给予低蛋白饮食、治疗并发症、纠正水电解质紊乱,给予维生素C、维生素K或碳酸氢钠等药物减少血尿,给予糖皮质激素治疗蛋白尿显著者的患者和严重过敏性间质性肾炎的患者,避免用肾毒性的药物。严重的肾衰竭患者给予透析治疗,肾移植术后患者根据血药浓度来调整免疫抑制剂剂量。此外,大多数患者还使用还原性谷胱甘肽减轻药物肾毒性,并加用对肾脏具有保护功能的中成药如康肾颗粒、金水宝胶囊、尿毒清胶囊等。2.7 转归 77例药物性肾损害患者中,65例好转,10例转为慢性肾功能损害,1例死亡,1例自动出院,好转率84%。急性肾功能衰竭型肾损害好转率为92%(47/51),死亡1例;慢性肾功能衰竭好转率70%(14/20);慢性肾功能衰竭急性加重好转率68%(4/6)。
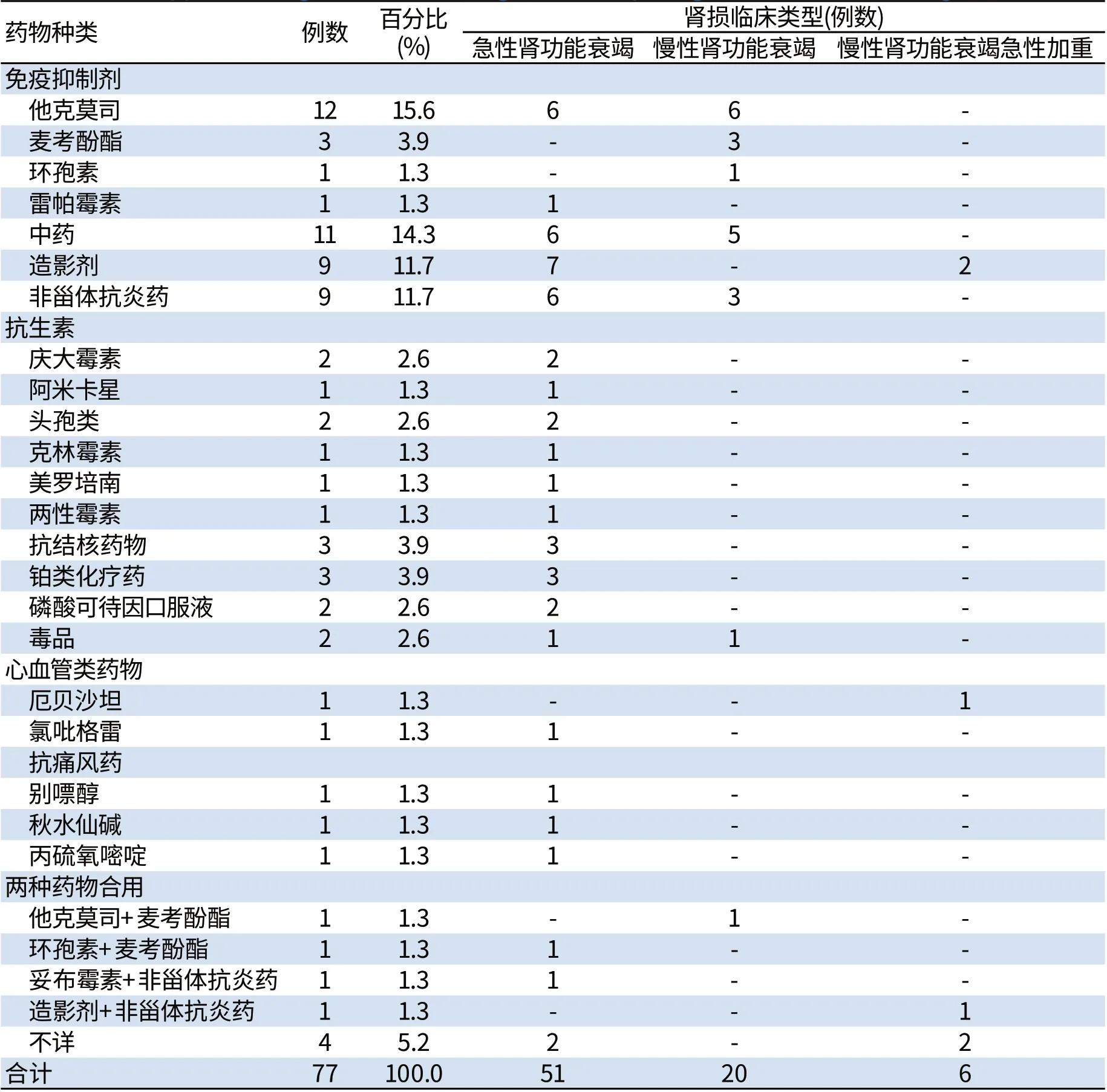
表3 引起药物性肾损害的药物与肾损害临床类型Tab3 Clinical types o f d rug and renal dam age caused by d rug induced renal dam age
3 讨论
3.1 肾脏损伤的机制 由于疾病治疗的复杂性和用药的多样化,一些药物在常规用量时即可发生有害且非预期的反应,药物所致的肾损害往往缺乏特征性的临床表现,因此药物性肾损害难以及早发现[3]。认识和预防药源性肾损害,首先要明确肾毒性药物导致肾损伤的病理机制,药源性肾损害的机制主要包括:肾小球内血流动力学的改变、对肾小管细胞的毒性、炎症反应、结晶性肾病以及形成微血管血栓[4]。
非甾体抗炎药可抑制前列腺素的生成,使血管收缩,血流量下降,本次回顾分析中有11.7%的肾损害患者使用了非甾体抗炎药。作用于肾素-血管紧张素系统的药物如厄贝沙坦,可通过干扰肾脏对肾小球出、入球小动脉内压的自身调节机制并且降低肾小球的滤过能力,导致高危情况如肌酐清除率减低或肾动脉狭窄患者的肾脏损害[5]。
氨基糖苷类、两性霉素B、顺铂以及造影剂等可对肾小管细胞产生毒性作用,从而损伤肾小管细胞[6]。在肾脏浓缩和重吸收的过程中,肾小管细胞暴露于高浓度的毒素作用之下,最易受到经肾排泄的毒性药物的影响。本文资料发现有13%的患者使用造影剂导致了急性肾功能衰竭,而有11.7%及3.9%的患者是由于使用了抗菌药物以及铂类化疗药。
本文中引起慢性肾功能衰竭的药物多为免疫抑制剂(24.7%)和中药(14.3%),因其可引起慢性间质性肾炎[6]。另有文献报道,抗结核药利福平以及抗痛风药则通过引起急性间质性肾炎而造成肾脏的损伤[7]。
3.2 临床症状及实验室检查结果 本文分析发现药物性肾损害的临床症状多为下肢浮肿、少尿、腰痛、恶心、呕吐,临床实践中应注意这些可能提示肾功能损害的表现。引起药物性肾损害的最常见药物为免疫抑制剂,占25%,肾损害主要体现在对肾小管及肾血流量的毒性作用,最主要的表现就是血清肌酐浓度增高,肾小球滤过率降低,少数出现溶血性尿毒症综合征[8]。第二类肾毒性药物为中药,以马兜铃酸为典型,主要表现为急性肾功能衰竭或慢性肾功能衰竭,甚至尿毒症。居第三位的是造影剂,临床表现为造影后48h内血清肌酐升高,尿酶升高,尿常规显示蛋白尿、血尿,有基础肾脏疾病更易发生急性肾衰竭[9]。
3.3药物性肾损害的治疗 确诊为药物性肾损害,则应在第一时间内减量甚至停用相关药物,并根据药物类型及临床症状给予相应的处理。若为急性肾小管坏死,应及早纠正水、电解质紊乱、酸碱失衡,有严重肾功能不全的给予透析治疗。若为急性间质性肾炎,给予糖皮质激素可明显改善肾功能,防止肾间质纤维化及不可逆损伤。
3.4 药物性肾损害的预后 有文献报道随着早期诊断和治疗肾损害水平的提高,药物性肾损害的死亡率已从34%降至8%[10],本文资料显示死亡率1%,可能与病例数较少以及临床诊断书写的不完整有关。但本次分析发现药物性肾损害中急性肾功能损害的预后较好,该结果与文献报道的一致[11],而慢性肾功能衰竭急性加重患者则较难恢复到基线水平。
3.5 药物性肾损的预防 药物性肾损害在本文中常见于中老年患者,可能与该年龄组人数较多及用药次数较多有关。有3名患者年龄<18岁,分别为10岁、11岁及17岁。10岁患儿因在外院使用了头孢类抗菌药物、11岁患儿因在外院使用了庆大霉素注射液静滴造成了急性肾衰竭,而另1名17岁的青少年则是因吸食毒品出现急性肾衰竭。儿童及老年患者因肾脏排泄药物功能较差,若不注意药物品种的选择、剂量的调整以及临床的监测,更容易发生药物性肾损。
本文分析发现用药后发生急性肾损害的时间最小为1天,中位时间为10天。这提醒医生和药师在临床上对于使用肾损害药物的患者应进行至少一周两次的监测,对于危险因素较多的患者可以减少监测次数,但需要延长至1个月,甚至1年以上。
此外,基础疾病也是发生药物性肾损害的一个重要因素,有80%的患者合并有易引起肾损害的基础疾病,包括高血压、心脏病、糖尿病、肾炎综合征、感染性疾病、肝脏移植术、肾脏移植术、癌症化疗等,其中有20%合并有两种以上的易引起肾损害基础疾病。因此,患者在用药时,应避免和纠正各种危险因素,如老年人、糖尿病、心力衰竭等引起的灌注不足;尽量选用无肾毒性或肾毒性小的药物;应避免两种以上具有肾毒性的药物同时使用;用药过程中应避免长期用药,应根据患者的肾功能情况确定合适的剂量、给药途径和时间,如使用造影剂应尽量用最低有效剂量,选用低渗透性造影剂[9]。对造影剂、化疗药、磺胺类药物应充分水化和碱化尿液,以加速药物的排出。适当的预防措施还包括在使用两性霉素B、顺铂时给予抗氧化剂还原型谷胱甘肽来预防肾脏病理性的损伤[12]。
药物性肾损害在临床易被医生忽视,重在预防,因此临床上使用可能引起肾损伤的药物前一定要注意剂量、疗程、患者的基础疾病以及生理病理状况,在使用时注意监测肾功能、尿常规和尿量,尽可能及早发现,把握治疗先机,以优化联合用药或治疗方案。
[1] 毛华雄. 药物性肾损害发病机制的研究进展[J]. 中国当代儿科杂志, 2014, 16(4): 330-334.
[2] 王吉耀. 内科学(第二版). 北京: 人民卫生出版社, 2010: 662-667.
[3] 陈海平. 药源性肾损害[J]. 药物不良反应杂志, 2003, 5(4): 251-255.
[4] Schetz M, Dasta J, Goldstein S, et al. Drug-induced acute kidney in ju ry[J]. Cu rrOp inCrit Care, 2005, 11: 555-565.
[5] Scho o lw e rth AC, SicaDA, Ba lle rm an n GJ, e t a l. Ren a l considerations in angiotensin converting enzym e inhibitor therapy: a statem en t for healthcare p rofessionals from the Council on the Kidney in Card iovascu lar Disease and the Council fo r High Blood Pressu re Research of the Am erican Heart Association[J]. Circu lation, 2001, 104: 1985-1991.
[6] Isnard Bagn isC, DerayG, Baum elou A, et al. Herbs and the kidney[J]. Am J Kidney Dis, 2004, 44: 1-11.
[7] Kodner CM, Kudrim o ti A. Diagnosis and m anagem ent o f acu te in terstitial neph ritis[J]. Am Fam Physician, 2003, 67: 2527-2534.
[8] 史天陆, 孙言才, 沈爱宗等. 他克莫司临床不良反应与防治[J]. 中国医院用药评价与分析, 2009, 9(1): 67-69.
[9] 李晓红, 张胜容. 4种造影剂所致药物性肾损害的回顾性研究[J]. 中国医院用药评价与分析, 2008, 8(9): 701-703.
[10] 王海燕. 肾脏病学(第二版)[M]. 北京: 人民卫生出版社, 1996: 1369.
[11] 王煜华, 黄彩虹. 25例药物性肾损害的临床及病理分析[J]. 药物不良反应杂志, 2004, 1: 9-11.
[12] 曹国颖, 时正媛, 李灵等. 防治药物性肾损害的临床和实验室研究[J]. 中国药学杂志, 2009, 44(22): 1755-1757.

