心电图学系列讲座(二十五)
——心电图危急值识别
毕春晓,张 琳,李世锋,李中健
心电图危急值是指危及生命的心电图表现,可导致严重的血流动力学异常甚至威胁患者生命,如果能及时识别诊断,迅速给予患者有效的干预措施或治疗,就可能挽救患者生命,否则就有可能出现严重后果,失去最佳抢救机会。心电图医师对于心电图危急值要及时反馈给临床医师,临床医师也应了解和熟知;急诊科、重症医学科医师尤其要掌握好这一快速、安全、经济的检查手段,做到及时识别和诊断,以实施紧急合理的救治。现就临床常见心电图危急值报告范围做一详细阐述。
1 心脏停搏
心脏停搏(又称全心停搏)是指心脏射血功能的突然终止,大动脉搏动与心音消失,重要器官严重缺血、缺氧,可导致死亡。引起心脏停搏最常见的原因是快速室性心律失常(室速、室颤、室扑),其次为缓慢性心律失常或心室停搏,较少见的为无脉电活动。
心脏停搏的临床表现有:(1)心音消失;(2)大动脉搏动触不到、血压测不出;(3)心脏停搏5~10 s,患者发生晕厥;心脏停搏15~20 s,发生意识丧失、或伴有短阵抽搐,抽搐常为全身性,持续时间长短不一;(4)呼吸断续,叹息样,继之呼吸停止,多在停搏后20~30 s;(5)瞳孔散大,多在停搏后30~60 s出现,1~2 min后瞳孔固定,随之各种深浅反射消失。
临床根据心脏停搏后的心电图变化,将心脏停搏分为三型:(1)心室颤动(心脏不能搏血);(2)电-机械分离(心肌已无收缩能力);(3)心室停搏(心肌完全失去电活动能力,心电图呈一直线)(见图1~3)。心脏停搏的心电图表现为一段较长时间内无P-QRS-T波群,其长间期与正常窦性的PP间期之间无倍数关系,长间歇后可见交界性、室性逸搏或逸搏心律。
注意事项:诊断心电机械分离或心脏停搏不能仅凭心电图,必须同时有体检依据。装有起搏器的心脏停搏患者,心电图仍表现为起搏信号,要特别注意识别。
2 急性心肌缺血、损伤、梗死
2.1 急性心肌缺血心电图特征 急性心肌缺血时ST段呈水平型、下斜型、下垂型及J点型压低,ST段压低≥0.10 mv,持续时间1 min以上,ST段压低出现在两个或两个以上相邻的导联,ST段压低可以单独发生、也可同时伴有QRS波群、T波或U波的改变,如T波对称倒置等(见图4)。
2.2 急性心肌损伤心电图特征 急性心肌损伤心电图主要表现为ST段抬高及T波高尖(见图5)。

图1 电机械分离
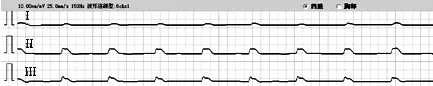
图2 电机械分离

图3 心室颤动与心室停搏

图6 急性广泛前壁心肌梗死

注:心肌缺血时,除发生T波改变以外,还主要表现为ST段的改变或二者同时改变;心电图特征:ST段呈水平型、下垂型压低和J点型压低

图5 急性心肌损伤心电图改变
2.3 急性心肌梗死
2.3.1 心电图特征 (1)宽而深的Q波,Q>R/4、>0.04 s。(2)ST段弓背向上型抬高。(3)T波倒置。(4)对应导联ST段压低(见图6)。
2.3.2 心肌梗死分期 (1)超急性期:急性心肌梗死发生后数分钟至数十分钟,T波高耸,ST段斜型抬高,无病理性Q波。(2)急性期:急性心肌梗死发生后数小时至数天,心电图表现为R波降低,坏死性Q波形成,ST段呈弓背型抬高,T波对称性倒置。(3)亚急性期:急性心肌梗死发生后数天至数周,ST段回至基线,T波转变为双向或倒置。(4)陈旧期:急性心肌梗死发生3~6个月后,可有Q波或Q波消失,ST段回至基线,T波直立或双向、倒置。
2.3.3 心肌梗死定位 以病理性Q波出现的导联或ST段抬高的导联定位。(1)高侧壁:Ⅰ、aVL导联;(2)下壁:Ⅱ、Ⅲ、aVF导联;(3)间隔部:V1、V2导联;(4)前壁:V3、V4导联;(5)前间壁:V1、V2、V3、V4导联;(6)心尖部:V3、V4、V5导联;(7)外侧壁:V5、V6导联;(8)前外侧壁:V3、V4、V5、V6导联;(9)前侧壁:V3、V4、V5、V6、Ⅰ、aVL导联;(10)侧壁:V5、V6、Ⅰ、aVL导联;(11)广泛前壁:V1、V2、V3、V4、V5、V6导联;(12)正后壁:V7、V8、V9导联。
3 致命性心律失常
3.1 心室扑动、颤动 心室扑动(ventricular flutter)和心室颤动(ventricular fibrillation)分别为心室肌快而微弱的收缩或不协调的快速乱颤,其结果是心脏无排血,心音和脉搏消失,心、脑等器官和周围组织血液灌注停止,阿-斯综合征发作和猝死。室颤是导致心源性猝死的严重心律失常,也是临终前循环衰竭的心律改变;而室扑则为室颤的前奏。直流电复律和除颤为治疗室扑和室颤的首选措施。
心室扑动的心电图特征:P-QRS-T波群全消失,代之以形态、振幅、间隔较为匀齐的正弦波(扑动波),频率150~250次/min。心室颤动的心电图特征:P-QRS-T波群完全消失,代之以快慢不等、间隔极不匀齐、振幅和形态不一的杂乱波,频率250~500次/min(见图7)。
3.2 室性心动过速 室性心动过速(简称室速),是指起源于希氏束分叉处以下的3个或3个以上宽大畸形QRS波组成的心动过速。心电图特征:(1)3个或以上的室性早搏连续出现;(2)QRS波群形态宽大畸形,时限≥0.12 s,ST-T方向与QRS波群主波方向相反;(3)心室率通常为100~250次/min,心律规整,也可不匀齐;(4)室房分离;(5)通常突然发作;(6)心室夺获与室性融合波:室速发作时少数室上性冲动可下传心室,产生心室夺获,表现为在P波之后,突然发生一次正常的QRS波群。室性融合波的QRS波群形态介于窦性与室性搏动之间(见图8~10)。心室夺获与室性融合波的存在为确诊室速提供了重要依据。按室速发作时QRS波群的形态,可将室速分为单形性室速和多形性室速。QRS波群方向呈交替变换者称双向性室速。
室速是一种严重的快速性心律失常,可发展成心室颤动,致心源性猝死。同时有心脏病存在者病死率可达50%以上,所以必须及时诊断,及时处理。
3.3 多源性、RonT型室性早搏
3.3.1 多源性室性早搏 由两个或两个以上异位起搏点产生的室性早搏,称为多源性室性早搏,其心电图表现为两种或两种以上不同形态、联律间期不等的早搏。常见于器质性心脏病、电解质紊乱、药物中毒患者(见图11)。

图7 心室扑动与心室颤动

注:可见心室夺获、室性融合波
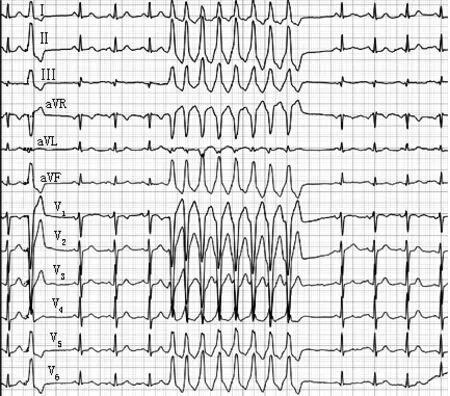
注:室速时QRS波形态与单个室早形态一致

注:食道心电图(EB导联)可见明确房室分离

注:室性早搏的QRS波形态不一,同一导联上至少有两种以上的形态,且联律间期也互不相等
3.3.2 RonT型室性早搏 是指室早的R波落在前一个心搏的T波上,即T波顶峰前30 ms处(心室易损期,易诱发室速或室颤)。该种室早的联律间期短,发生较早,多属于特早型室早。RonT型室性早搏被认为是一种危险信号,特别是在急性心肌梗死之后,如同时室早呈频发性、连续成对出现,或多源性,或伴有QT间期延长者,易诱发室速或室颤。
Lown等将RonT现象的室性早搏列为最高级别的室性早搏,表示预后不良。RonT现象的室性早搏分为以下两种类型:(1)A型RonT现象 :基本心律的Q-T间期不延长,室性早搏的联律间期较短形成RonT现象;(2)B型RonT现象 :基本心律的Q-TU间期延长,舒张期的室性早搏落在T波顶峰上形成RonT现象(见图12~15)。
3.4 频发室性早搏并Q-T间期延长 各种疾病或药物均可引起Q-T间期延长,其中部分患者发生了室性早搏、室速。因此,长期以来把Q-T间期延长看成危险的预后指标之一。然而,Q-T间期延长并不一定都有严重室性心律失常。只有Q-T间期延长同时伴有心室肌复极不一致时才发生严重室性心律失常。因此,对这类患者应及时查明原因,给予积极有效地预防或治疗,以防猝死。

图12 RonT型室早

图13 RonT型室早诱发室速

图14 RonT型室早诱发室颤

图15 急性心肌梗死患者RonT型室早诱发室颤
Q-T间期延长的主要病因有原发性Q-T间期延长综合征、抗心律失常药物的影响或毒性作用、严重电解质紊乱、心肌梗死、二尖瓣脱垂综合征、心肌病、脑血管疾病等。
长Q-T间期时的室性早搏易诱发尖端扭转型室性心动过速(Torsad de Pointes,TdP),心电图表现为一系列快速宽大畸形的QRS主波方向围绕基线进行扭转,大约3~10个心搏突然发生相反方向的转变。常呈阵发反复发作,多导联心电图同步记录更易于识别此种现象。TdP发作前后,心脏的基本心律频率较慢,复极延迟,表现为Q-T或Q-U间期延长,T波宽大切迹,U波高大,可与T波融合在一起。TdP常出现于长R-R周期之后,由RonT现象室性早搏所诱发(见图16、17)。

图16 尖端扭转型室速
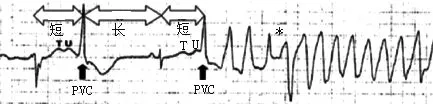
图17 长Q-T间期的室早诱发尖端扭转型室性心动过速
3.5 预激伴快速心房颤动 预激合并房颤是常见的恶性心律失常,极易诱发室速、室颤,其本身也会导致心室的不规则收缩,影响心室的射血功能。心房颤动f波主要经旁路下传,心室率快而不规则,易导致血流动力学障碍,若R-R间期≤0.25 s可以引发室颤而危及生命。心电图特点:心室率极快(>200次/min),QRS波群可呈完全、部分预激或室上性(见图18、19)。
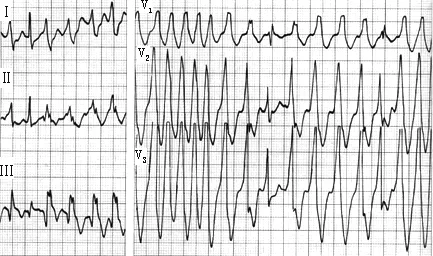
图18 预激合并快速房颤

图19 预激综合征伴房颤恶转为室颤
3.6 心室率>180次/min的心动过速 心室率>180次/min时多为阵发性室上性心动过速,多由折返机制引起,可发生在窦房结、心房、房室结、房室之间;常见于冠心病、缺氧血症、低血钾症、预激综合征、心力衰竭、慢性阻塞性肺疾病等,亦可见于无任何病因,或由于情绪激动、过度疲劳、吸烟、饮酒诱发。临床表现:(1)心率快,多在160~220次/min,节律规则。(2)心悸或胸内有强烈的心跳感。(3)多尿、出汗、呼吸困难。(4)持续时间长可导致严重循环障碍,引起心绞痛、头昏、晕厥,甚至心衰、休克。(5)突然发作又突然停止,在发作停止时,由于恢复窦性心律间歇太长,偶有发生晕厥者。(6)刺激迷走神经多可终止。(7)心音绝对规则一致,颈静脉不出现炮波。脉搏细速,血压可下降(见图20~22)。

图20 慢快型房室结折返性心动过速(心室率:187次/min)
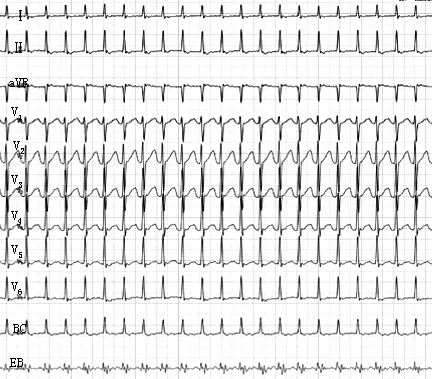
图21 顺向型房室折返性心动过速(心室率:188次/min)

图22 极速型房颤(平均心室率:194次/min)
3.7 二度Ⅱ型及高度、三度房室阻滞 二度Ⅱ型房室阻滞心电图特点:(1)P波规律出现,发生周期性QRS波群脱漏,房室传导为2∶1、3∶1;(2)P-R间期固定;(3)长R-R间期是短R-R间期的整倍数。
高度房室阻滞是指房室传导比例超过2∶1的房室阻滞,表现为3∶1、 4∶1、5∶1等。心电图特点:(1)P波频率大于QRS波群频率。(2)绝大多数P波受阻未下传。(3)常有心室夺获,P-R间期延长。高度房室阻滞往往是三度房室阻滞的先兆,其严重性和临床意义与三度房室阻滞相似(见图23)。
三度房室阻滞心电图特点:(1)心房波和心室波各按其固有频率出现,两者无固定关系;(2)心房率快于心室率。(3)心室自律点在希氏束分叉以下,QRS波宽大畸形,室率在<40次/min;心室自律点在希氏束分叉以上,QRS波形态正常,室率≥40次/min。(4)房颤时出现缓慢匀齐的心室率(见图24)。
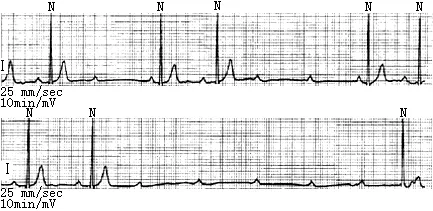
图23 高度房室阻滞及交界性逸搏
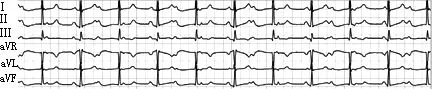
图24 三度房室阻滞及交界性逸搏心律
3.8 心室率<45次/min的心动过缓 心动过缓是由于心脏病变引起博动异常变慢的病理现象。正常成人的窦性心率为60~100次/min,如果超过100次/min称为窦性心动过速,低于60次/min称为窦性心动过缓。患者心率下降到45次/min以下,可出现头晕、一过性黑蒙、乏力、心悸、胸闷、气短、有时心前区有冲击感,严重者可发生晕厥(见图25)。
引起心动过缓的最常见的原因是病理性窦性心动过缓、窦性停搏、窦房阻滞、房室阻滞。表现为心跳有较长时间的间歇。引起这种情况的病因有病态窦房结综合征、传导系统退行性改变、先天性房室传导阻滞、心肌炎、心肌梗死等。

图25 显著窦性心动过缓并不齐(平均心率:41次/min)
3.9 >2 s的心室停搏 >2 s的心室停博多见于病态窦房结综合征、窦性停搏、窦房阻滞、房室阻滞。频发出现大于2 s的心室停博可出现头晕、一过性眼黑、乏力;停搏时间超过3 s是非常危险的,可引起恶性室性心律失常,导致猝死(见图26、27)。

注:最长RR间期2.7 s

注:最长RR间期2.148 s
3.10 严重高钾血症心电图改变 血钾浓度参考范围为3.5~5.5 mmol/L,血钾浓度>5.5 mmol/L,称为高血钾症。心电图特征:(1)T波高尖,基底变窄,两肢对称,呈“帐篷状”,在Ⅱ、Ⅲ、V2、V3、V4导联最为明显,此为高钾血症时最早出现和最常见的心电图变化;(2)QRS波群时限增宽,P波低平,严重者P波消失,出现窦-室传导;(3)ST段下移;(4)各种心律失常,如窦性心动过缓、交界性心律、传导阻滞、窦性静止,严重者出现室性心动过速、心室颤动(见图28)。
不同血钾浓度的心电图表现:血钾浓度>5.5 mmol/L时,T波高尖呈“帐篷状”,Q-Tc缩短;血钾浓度>6.5 mmol/L时,T波继续增高,QRS波群开始增宽;血钾浓度>7.0 mmol/L 时,P波增宽,P-R间期延长,QRS波群继续增宽;血钾浓度>8.5 mmol/L时,P波可消失,QRS波群明显增宽,ST段压低,可出现房室交界区心律或窦-室传导;血钾浓度>12.0 mmol/L时,可出现室速、室颤、心室停搏(见图29)。
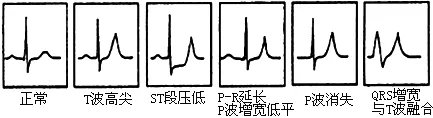
注:摘自《临床心电学杂志》

图29 窦室传导及心脏停搏

