Muller-Weiss病的临床研究进展
余伟林宋国勋综述施忠民审校
Muller-Weiss病的临床研究进展
余伟林宋国勋综述施忠民审校
Muller-Weiss病是一种多发于中老年女性的足部疾病。该病的病因一直存在争议,现普遍认为足舟骨发育异常,以及作用于足舟骨表面的异常应力分布,是导致该病的主要原因。临床表现为负重时中足背侧的疼痛及进展性的“平足-内翻”畸形。外科手术是目前有效的治疗方法。本文就Muller-Weiss病的临床研究进展进行综述。
Muller-Weiss病足舟骨病因治疗
Muller-Weiss病是一种临床少见且原因不明的足部疾病,也称“成人足舟骨坏死”。该病多发于中老年女性,以中足慢性疼痛、足舟骨压缩碎裂和跟骨进行性内翻畸形为特点。病因不明,包括足舟骨坏死理论,骨软骨炎,由于负重增加导致的足舟骨变形,先天性的发育不良及创伤等。该病由于足舟骨外侧部压缩、碎裂,距骨头向外侧移动,其最典型的病理生理改变为距下关节内翻,足弓变低即所谓反常的“内翻-平足”畸形以及“距楔关节”的形成。对于已确诊且保守治疗无效的Muller-Weiss病患者,外科手术是有效的治疗方法。
1 病因与病理生理
1927年,Muller[1]首先报道了1例患者,其双侧足舟骨外侧部压缩、碎裂。同时,Weiss[2]描述了两例类似患者。随后,该病以两位发现者的名字命名,即Muller-Weiss病。该病的病因一直存在争议,发病机制包括以下理论:原发性足舟骨坏死,创伤或生物力学原因导致的骨坏死,应力增加导致的足舟骨弹性变形,足舟骨先天性发育异常,足舟骨发育异常基础上的骨关节炎,Kolher病的异常进展,创伤,副骰骨的迁徙或变异等。Brailsford[3]根据足舟骨病理改变似挤压变形或劈裂成碎块,认为该病是由创伤引起的足舟骨变形。Simons[4]报道了1例单侧足舟骨异常变形的40岁患者,其对侧足舟骨也有轻度的变形,他认为该病是在足舟骨先天发育异常或异位骨化基础上负重应力增加导致的,伴原发性或继发性足舟骨坏死。Volk[5]认为,该病的发病机制是由于两个不同的骨化中心导致的异常骨化。Maceira等[6]从西班牙6个不同医学中心收集了101例患者(191侧患足),发现两个重要事实:①85%的患者出生于巴塞罗那以外的省份,而且大部分的Muller-Weiss病患者为体力劳动者,73%以上为妇女;②患者出生日期的分布十分不均匀,第一个出生高峰为第一次世界大战前4年,第二个出生高峰为出现移民潮的20世纪中期,两个高峰期出生的儿童在其骨骼生长发育期间都遭受不同程度的环境压力。现在普遍认为足舟骨骨化延迟是Muller-Weiss病发病的前提条件,而影响足舟骨发育的因素包括贫穷、战争、内分泌腺多腺性衰竭及全身消耗性疾病等[7-9]。然而对于Kohler病患者,其足舟骨虽有发育障碍,但如果外界应力均匀分布于整个足舟骨,最终可能出现足舟骨宽度变窄但并不会出现残留畸形。有报道认为,若切断足舟骨的血供后,足舟骨并不会出现永久变形[10]。足舟骨骨化延迟只是Muller-Weiss病发病的必要条件,足舟骨外侧部的压缩变形还需足舟骨表面异常的应力分布。导致应力分布异常的情况包括原发性后足内翻、前足内收及马蹄内翻足等[11-13]。第一跖列的短缩也会导致足舟骨骨外侧部的应力转移。Maceira等[6]报道其研究中所有病例第一跖列均有短缩。
距骨头由周围骨性及韧带组织所形成的髋臼样结构所覆盖,组成结构包括足舟骨后关节面、跟骨前关节面、跳跃韧带、跟舟上内侧韧带、分歧韧带等。该结构允许距骨头在一定范围内移动。距下关节运动轴水平夹角为42°,内侧夹角为16°,从而使得距下关节如同力矩转换器。距骨头向内侧移动会导致后足的外翻;相反,距骨头的外移会导致后足的内翻。足舟骨的压缩导致足弓变平,距骨的外移导致后足的内翻,这就是“平足-内翻”畸形形成的机制。Muller-Weiss病最典型的病理生理改变为足舟骨外侧部压缩、碎裂,距骨头的外移伴后足的内翻。对于严重患者,其足舟骨碎裂成内侧部与外侧部,且两者之间的间隙大到可以暴露第二或第三楔骨,导致“距楔关节”的形成。Muller-Weiss病亦称成人足舟骨坏死,但其并非真正意义的坏死,显微镜下除了正常足舟骨成分外,只有骨性关节炎的改变。对Muller-Weiss病患者进行病理组织学检查,并没有发现足舟骨坏死的证据[14-15]。
2 临床特点与分型
Muller-Weiss病患者一般表现为负重时中足背侧疼痛,少部分患者其症状可由外伤引起。Maceira等[6]报道了101例患者,其中73%为女性,平均发病年龄为47.6岁。部分患者表现为膝关节的疼痛,有人认为膝关节的退化继发于Muller-Weiss病导致的下肢力线异常[16-17]。体检可以发现,患者足弓正常、增高或塌陷,后足的内翻可以十分轻微或只能靠触诊发现。由于足舟骨向内侧突出,这会让医生误以为后足外翻。触诊可发现距骨向外侧移动、向中足中线靠拢。胫骨一般有轻微外旋,距下关节活动度减少。对于kohler病,体格检查相对于影像学检查,其作用几乎可以忽略不计[18]。影像学检查,主要是负重位X线平片,对于Muller-Weiss病的诊断是必要的。影像学改变可以分为足舟骨的改变,及足舟骨以外的改变[6]。患足的负重侧位片可以发现足舟骨宽度不同程度的改变、足舟骨碎裂成两部分及“距楔关节”的形成。足舟骨周围骨性关节炎改变,也是导致患者就医的主要原因。患足的前后位片可很好地显示足舟骨改变,足舟骨外侧部压缩出现“水滴状”或“逗号状”,矢状面上碎裂成两部分。所有Muller-Weiss病患者后足均有不同程度的内翻,Maceira等[6]认为后足内翻是诊断Muller-Weiss病的先决条件。前后位片可以发现距骨头向外侧移动并位于跟骨前突上方,距骨与跟骨之间的交角变小,部分患者出现距骨头增宽伴骨性关节炎表现。负重侧位片可发现跗骨管如“黑洞”。患足前后位片可以发现跖骨之间(尤其第一、二跖骨间)的角度变小,伴随踇外翻畸形极其少见。对于大部分患者,其第二跖骨增生肥大并长于第一跖骨[3,14,19-20]。Maceira等[6]根据患足在负重侧位X片上的距骨轴线与第一跖骨轴线的交角(Meary-Tomeno角,M-T角)和畸形程度,将Muller-Weiss病分为5期(图1):Ⅰ期,存在不易察觉的距下关节内翻,X线显示正常或有少许改变,骨扫描和CT有阳性发现;Ⅱ期,距下关节内翻,有高弓足的表现,M-T角指向足背,距骨头向足背侧半脱位,跗骨管和跗骨窦呈现孔洞样影像,距骨头与跟骨前突的重叠区域减小;Ⅲ期,足弓开始降低,后足持续内翻,足舟骨碎裂或压缩,MT角接近0°,距骨头和楔骨之间的距离明显减小;Ⅳ期,后足内翻畸形明显,足弓明显降低,足舟骨进一步被压缩,M-T角指向足底;Ⅴ期,足舟骨被完全挤压出,形成“距楔关节”。
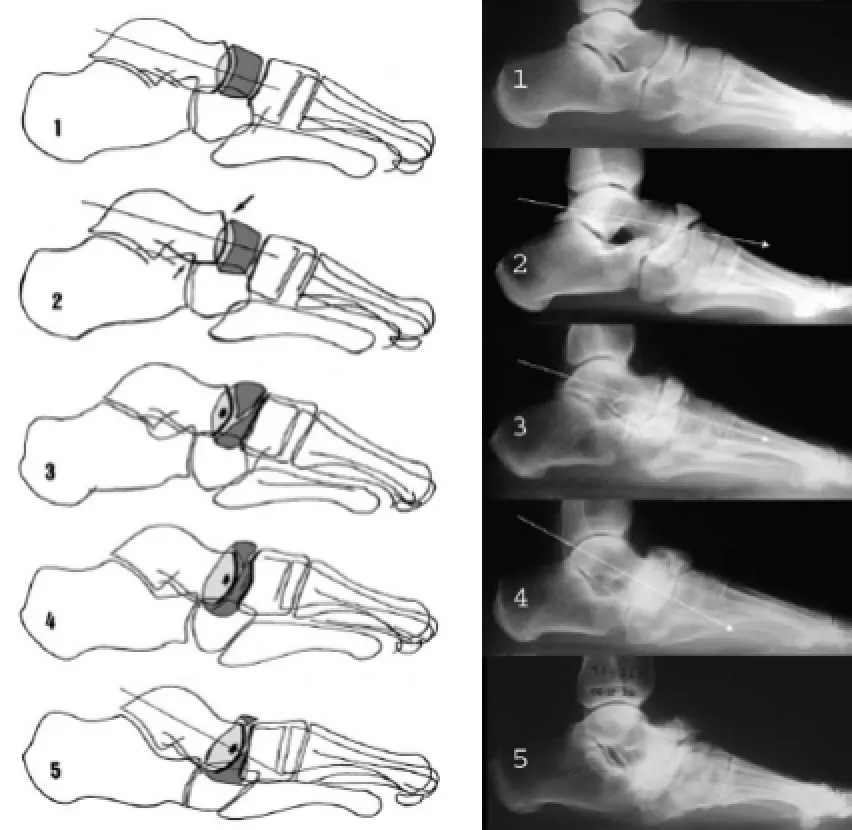
图1 Muller-Weiss病的分期示意图(1~5:Ⅰ~Ⅴ期)Fig.1The diagram of the stages of Muller-Weiss disease(1-5:Ⅰ-Ⅴstage)
3 诊断与鉴别诊断
3.1 诊断
Muller-Weiss病的诊断依赖于患者的临床表现及影像学检查。该病好发于40~50岁的中年女性[6]。患者最重要的主诉为患足背内侧疼痛,负重时明显。体检可以发现患足足舟骨部位压痛明显,足弓减低、后足内翻,典型病例呈现“平足-内翻”畸形。影像学检查是诊断Muller-Weiss病的最主要检查方法,包括负重位前后位片、侧位片,以及CT和MRI。X线片与CT可以发现足舟骨外侧部压缩碎裂,出现距舟或舟楔关节骨关节炎;MRI除了可以发现足舟骨信号异常外,对于评价距周关节的退变情况具有一定的价值。满足以上条件的患者基本可以明确诊断。
3.2 鉴别诊断
Muller-Weiss病需与足舟骨骨折,Kohler病及继发性原因导致的足舟骨坏死相鉴别。
足舟骨骨折包括创伤性足舟骨骨折与应力性足舟骨骨折。创伤性足舟骨骨折一般有明确外伤史,常为冲击、撕脱或扭转暴力所致,中足肿胀、压痛明显,一般不伴畸形。X线片或CT可发现骨折线。足舟骨应力骨折多见于田径运动员,特别是长跑运动员。患者一般无明显外伤史而出现足背内侧疼痛,活动后疼痛加重,舟骨部位有压痛,足部被动内、外翻时疼痛加剧。多为体部垂直骨折,很少有明显移位,早期X线摄片不易显示骨折线,CT或MRI可帮助明确诊断。
Kohler病好发于3~6岁儿童,男孩较女孩多见,偶尔也见于成人。患者一般主诉足部疼痛和跛行,负重时疼痛加剧。足背有肿胀,压痛,行走或牵拉胫后肌腱时疼痛加剧。X线片或CT可发现足舟骨致密,变窄,外形不规则,宽度仅为正常的1/2~1/4。舟骨与距骨、楔骨的间隙增宽,晚期可见关节退行性变。1~2年后,足舟骨除形状扁平外,外形基本正常。根据患者发病年龄及影像学改变,可与Muller-Weiss病相鉴别。
继发性足舟骨坏死患者,一般有足舟骨骨折或脱位史、结缔组织疾病史(如风湿,系统性红斑狼疮,梅毒或肾功能障碍等)或慢性糖尿病史,根据既往史与实验室检查可以鉴别。
4 治疗进展
对于早期(Ⅰ期或Ⅱ期)的Muller-Weiss病患者,可保守治疗(包括内侧足弓垫、减少患足活动及非甾体抗炎药物等)。而保守治疗无效的Muller-Weiss病患者应手术治疗以缓解患者的症状,纠正患足畸形,改善患足功能[21]。目前较常用的手术方法有距舟关节融合术,三关节融合术和距舟楔关节融合术等[22]。
4.1 距舟关节融合术
单纯的距舟关节融合术适用于早期病变未累及舟楔关节且畸形程度较轻的患者。石永新等[23]使用距舟关节融合术治疗了9例患者,采用足舟骨内侧切口,撑开距舟关节,去除关节软骨,使用克氏针钻孔,在合适位置使用空心拉力螺钉加压固定。术后融合满意且疼痛症状消失。对于使用距舟关节融合术应严格把握手术指征,以免术后遗留疼痛症状。
4.2 三关节融合术
Timothy等[24]发现,大部分Muller-Weiss病患者的足部CT均提示有距下及跟骰关节的退变,他使用三关节融合术治疗5例Muller-Weiss病患者,随访发现所有患足均取得牢固融合并且症状得到缓解。Lui等[22]使用关节镜下三关节融合术治疗了6例Muller-Weiss病患者,术前X线检查发现只有3例患足显示跟骰关节退变,没有发现舟楔关节或距下关节退行性变,但术中关节镜下发现所有病例存在距舟关节退行性变,跟骰关节骨性关节炎5例,距下关节滑膜炎4例,跟骰关节滑膜炎2例。末次随访时美国足踝医师协会(AOFAS)踝-后足评分由术前的35分提高至81.5分;6例患者皆取得牢固融合且症状得到缓解。他认为关节镜下三关节融合术不仅对软组织的损伤小、融合的稳定性高,而且可以解决距下及跟骰关节的早期病变,但会导致后足的僵硬以致在非平坦道路上的行走不稳。
4.3 距舟楔关节融合术
距舟楔关节融合较单独的距舟关节融合及三关节融合,最主要的优势在于可以解决舟楔关节的病变,不会导致后足僵硬,而且便于矫正“内翻-平足”畸形,并恢复外侧柱的长度。Cao等[25]使用距舟楔关节融合自体髂骨植骨加倒“V”形截骨,治疗了9例Ⅲ期的患者,经过平均22.4个月的随访,AOFAS踝-后足评分由术前的(40.1±8.3)分提高至末次随访时的(90.9±2.1)分,内侧纵弓高度由术前的(46.1±2.1)mm改善至末次随访时的(53.5±2.3)mm,融合效果满意且恢复了足弓高度。Yu等[26]使用掌骨锁定板行自体髂骨植骨距舟楔关节融合,治疗了7例患者,其中4例为Ⅲ期,1例为Ⅳ期,2例为Ⅴ期,术前检查发现所有患者均有距舟关节与舟楔关节的退变。术前AOFAS踝-后足评分平均为49分,末次随访时平均为82分,平均融合时间为13周。我们使用距舟楔关节融合治疗了28例患者(均超过Ⅲ期),所有患足病变累及舟楔关节,足舟骨外侧部高度压缩或碎裂形成“距楔”关节,而且存在不同程度的“内翻-平足”畸形,术中我们使用自体髂骨植骨距舟楔关节融合,有效解决了足舟骨外侧病变部分,矫正了“内翻-平足”畸形,恢复了外侧柱的长度。术后随访9~24个月,未发生切口感染、皮肤坏死及内固定断裂等并发症,患者症状及行走功能得到明显改善,所有患足都获得牢固融合,融合时间为12~16周,平均13.4周。术前AOFAS中足评分为(42.6±13.4)分,末次随访AOFAS中足评分为(88±12)分;术前VAS评分为(6.2±2.4)分,末次随访为(0.6±0.4)分。
5 总结
Muller-Weiss病是一种临床较少见且原因尚不十分明确的足部疾病,对于早期患者可行保守治疗,而晚期患者,可经手术治疗缓解症状,矫正畸形,改善患足功能。根据疾病累及范围的不同选择相应的手术方法可以取得较好的临床效果。
[1]Muller W.Uber eine eigenartige doppelseitige veranderung des os naviculare beim Erwachsenen[J].Deutsche Zeitschrift fur Chirurgie Leipzig,1927,201:84-87.
[2]Weiss K.Uber die“malazie”des os naviculare pedis[J]. Fortschritte auf dem Gebiete der Rontgenstrahlen,1927,45:63-67.
[3]Brailsford JF.Osteochondritis of the adult tarsal navicular[J].J Bone Joint Surg,1939,26(1):111-120.
[4]Simons B.Uber osteopathia deformans des os naviculare pedis [J].Z Orthop Chir,1930,52:564-568.
[5]Volk C.Zwei falle von os naviculare pedis bipartitum[J].Z Orthop Ihre Grenzgeb,1937,66:396-403.
[6]Maceira E,Rochera R.Muller-Weiss disease:clinical and biomechanical features[J].Foot Ankle Clin,2004,9(1):105-125.
[7]Spies TD,Dreizen S,Snodgrasse RM.Skeletal maturational progress of children with chronic nutritive failure:effect of dietary supplement of reconstituted milk solids[J].AMA Am J Dis Child,1953,85(1): 1-12.
[8]Garn SM,Nagy JM,Sandusky ST,et al.Economic impact on postnatal ossification[J].Am J Phys Anthropol,1973,38(1):1-3.
[9]Scheuer L,Black S.Developmental juvenile osteology[M].London: Academic Press Ltd,2000.
[10]Epeldegui T.Articulacion talo-calcaneo-navicular.Aportaciones anatomicas y experimentales a la vascularizacion del escafoides tarsiano[D].Spain:Universidad Autonoma,1991.
[11]Hubbard AM,Davidson RS,Meyer JS,et al.Magnetic resonance imaging of skewfoot[J].J Bone Joint Surg,1996,78-A(3):389-397.
[12]Cahuzac JP,Navascues J,Baunin C,et al.Assessment of the position of the navicular by three-dimensional magnetic resonance imaging in infant foot deformities[J].J Pediatr Orthop B,2002,11 (2):134-138.
[13]Miyagi N,Iisaka H,Yasuda K,et al.Onset of ossification of thetarsal bones in congenital clubfoot[J].J Pediatr Orthop,1997,17 (1):36-40.
[14]Maceira E.Aspectos clinicos y biomecanicos de la enfermedad de Muller-Weiss[J].Revista de Medicina y Cirugia del Pie,1996, 10(1):53-65.
[15]Zimmer EA.Krankheiten,verletzungen und varietaten des os naviculare pedis[J].Arch Orthop Trauma Surg,1937,38:396-411.
[16]Turner MS,Smillie IS.The effect of tibial torsion on the pathology of the knee[J].J Bone Joint Surg,1981,63-B(3):296-298.
[17]Ogata K,Yasunaga M,Nomiyama H.The effect of wedged insoles on the thrust of osteoarthritic knees[J].Int Orthop,1997,21(5): 308-312.
[18]McConnaill MA.The postural mechanism of the human foot[J]. Proc R Ir Acad,1945,14:245-278.
[19]Wiley JJ,Brown DE.The bipartite tarsal scaphoid[J].J Bone Joint Surg,1981,63-B(4):583-586.
[20]Mau H.Zur kenntnis des naviculare bipartitum pedis[J].Z Orthop Ihre Grenzgeb,1960,93:404-410.
[21]Castro M.Arthodesis of the navicular[J].Foot Ankle Clin,2004,9 (1):73-83.
[22]Lui TH.Arthroscopic triple anthrodesis in patients with Muller-Weiss Disease[J].Foot Ankle Surg,2009,15(3):119-122.
[23]石永新,羊明智.距舟关节植骨融合治疗成年人足舟骨无菌性坏死[J].实用医学杂,2010,26(1):86-87.
[24]Timothy D,Richard JN.Recognition and management of Muller-Weiss disease[J].Foot Ankle Int,2012,33(4):275-281.
[25]Cao HH,Tang KL,Xu JZ.Peri-Navicular Arthrodesis for the stage III Muller-Weiss Disease[J].Foot Ankle Int,2012,33(6): 475-478.
[26]Yu G,Zhao Y,Zhou J,et al.Fusion of talonavicular and naviculocuneiform joints for the treatment of Muller-Weiss disease[J].J Foot Ankle Surg,2012,51(4):415-419.
Clinical Research Progress of Muller-Weiss Disease
YU Weilin,SONG Guoxun,SHI Zhongmin.Department of
Orthopedics,Shanghai Jiaotong University School of Medicine,Shanghai Sixth People's Hospital,Shanghai 200233,China. Corresponding author:SHI Zhongmin(E-mail:shi.zhongmin@gmail.com).
【Summary】Muller-Weiss disease mostly strike the feet of middle and aged women.The cause of the disease is always controversial,it is now generally believed that navicular bone dysplasia and the abnormal stress distribution on the surface of navicular bone are the main reasons.The major clinical manifestations of the disease are the dorsal foot pain of load-bearing and progressive“flatfoot-varus”deformity.Surgical treatment is an effective way to treat Muller-Weiss disease.In this paper,clinical research progress of Muller-Weiss disease was reviewed.
Muller-Weiss disease;Navicular bone;Etiology;Treatment
R682.1+6
B
1673-0364(2014)02-0117-04
10.3969/j.issn.1673-0364.2014.02.015
2013年10月4日;
2013年12月11日)
200233上海市上海交通大学医学院附属第六人民医院骨科。
施忠民(E-mail:shi.zhongmin@gmail.com)。

