妊娠合并子宫肌瘤130例临床分析
邵艳华
吉林省榆树市新和平医院,吉林 榆树 130400
妊娠合并子宫肌瘤是较为常见的妊娠合并症之一,其发生率国内报道为0.3%~7.2%,国外报道的发病率为0.3%~2.5% ,其中10% ~30%的患者存在胎位异常、胎儿宫内发育受限、胎盘低置、难产、产后出血等并发症[2]。近年来随着孕期B超的普及以及高龄产妇的增加,妊娠合并子宫肌瘤的发病率及诊断率均有上升趋势,本文对我院2005年1月~2009年12月资料完整的130例妊娠合并子宫肌瘤患者的临床资料进行回顾性分析,旨在探讨妊娠合并子宫肌瘤的大小、部位及肌瘤变性类型以及临床处理方式对产科结局的影响。
1 资料与方法
1.1 一般资料
2005年1月~2009年12月我院产科收治妊娠合并子宫肌瘤患者资料完整者共130例,占同期我院产科分娩总数的2.30%(130/5 649),其中剖宫产分娩者122例,占93.85%(122/130),早产14例,占10.77%(14/130),产后出血6例,占4.62%(6/130),患者年龄在25~48岁之间,平均年龄为 (31.61±3.98)岁,分娩孕周为29~41+3周,平均为 (38.47±1.95)周。同期我院产科分娩总数为5649人次,剖宫产分娩者3 498例,占61.92%(3 498/5 649),早产252例,占4.46% (252/5 649),产后出血96例,占1.70%(96/5 649)。
1.2 方法
分析子宫肌瘤数量、部位、大小与早产、产后出血、臀位及头盆不称等产科并发症发生率的关系。
1.3 统计学方法
采用X2检验及多元Logistic回归分析。
2 结果
2.1 妊娠合并子宫肌瘤并发症发生情况
2.1.1 妊娠合并子宫肌瘤者早产发生情况:妊娠合并子宫肌瘤者发生早产14例,占10.77%(14/130),同期我院早产发生率为4.46%(252/5 649),两者之间比较差异有显著性 (P=0.000 4)。
2.1.2 妊娠合并子宫肌瘤者产后出血发生情况:妊娠合并子宫肌瘤者发生产后出血6例,占4.62% (6/l30),同期我院产后出血96例 (1.70%,96/5 649),两者之间比较差异有显著性 (P=0.009 3)。96例产后出血的患者中,合并子宫肌瘤者有6例,占6.25%(6/96)。产后出血原因均为宫缩乏力,产后出血量平均为1 143.5 ml,最多为4 081 ml,最少为525 ml。6例中仅1例为多发肌瘤,肌瘤直径小于5 cm,其余5例均为单发肌瘤,1例肌瘤直径为8.7 cm x 5.6 cm,另1例为8 cm x 5 cm,其余3例均小于5 cm。6例中,浆膜下肌瘤4例,肌壁间肌瘤2例,5例剖宫产,1例阴道自娩。
2.1.3 妊娠合并子宫肌瘤者产程中头盆不称发生情况:妊娠合并子宫肌瘤者在产程中有3.08%发生头盆不称 (4/130),同期头盆不称为149例 (2.64%,149/5 649),两者之间的比较差异无显著性 (P=0.751 8)。
2.1.4 妊娠合并子宫肌瘤者胎位不正 (臀位):妊娠合并子宫肌瘤者中臀位为12例,占9.23%(12/130),同期我院臀位发生率为3.84%(217/5 649),两者之间比较差异有显著性 (P=0.002 5)。
2.2 妊娠合并子宫肌瘤类型与产科结局的关系
2.2.1 妊娠合并子宫肌瘤的数量与产科结局的关系:单发肌瘤85例,占65.38%,其中早产8例,占9.41%,产后出血5例,占5.88%;多发肌瘤45例,占34.62%,其中早产6例,占13.33%,产后出血1例,占2.22%。经统计学检验,两组早产及产后出血发生率差异无显著性 (P值分别为0.492 6和0.344 0)。
2.2.2 妊娠合并单发子宫肌瘤的大小及部位与产科结局的关系:85例单发肌瘤中,浆膜下肌瘤63例,其中直径≤5 cm的共52例,发生早产5例,占9.62%,产后出血2例,占3.85%;直径>5 cm的共11例,发生早产1例,占9.09%,产后出血2例,占18.18%;肌壁间肌瘤20例,直径≤5 cm的有14例,发生早产1例,占7.14%,产后出血1例,占7.14%;直径>5 cm的共6例,早产1例,占16.67%,无产后出血。粘膜下肌瘤2例,因数量少,未进行统计学分析。经两元Logistic回归分析发现,肌瘤的大小、部位与早产和产后出血两种妊娠结局之间无明显统计学相关性 (表1~3)。
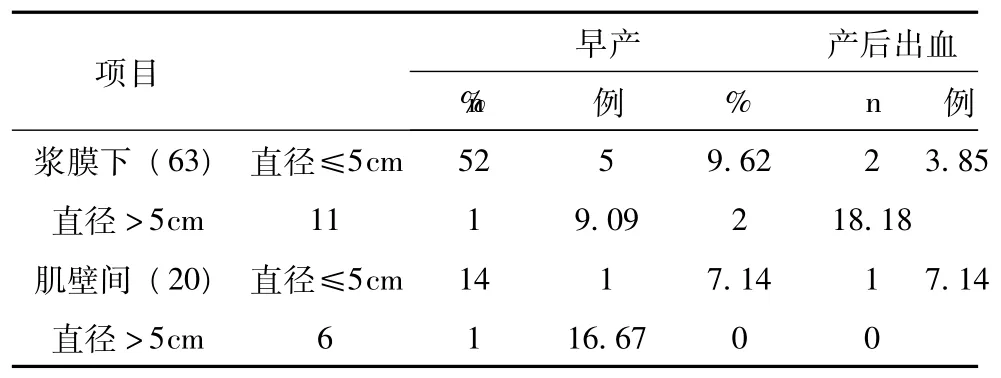
表1 单发肌瘤的大小及部位与产科结局的关系
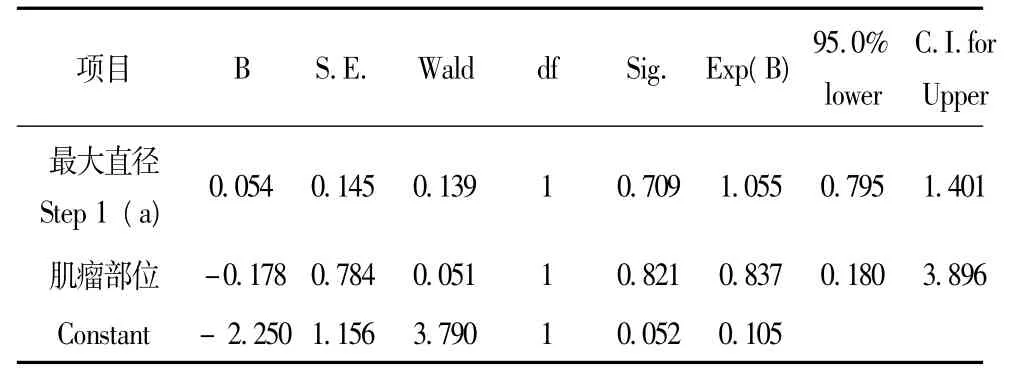
表2 单发肌瘤的大小及部位对早产影响的两元Logistic回归分析结果
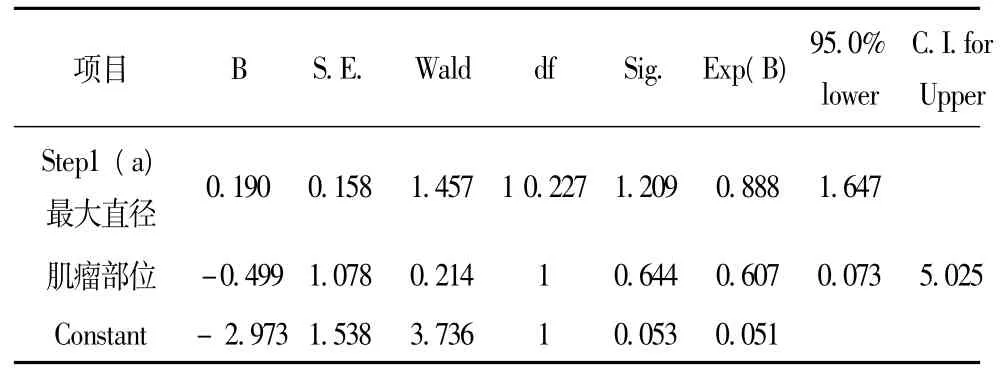
表3 单发肌瘤的大小及部位对产后出血影响的两元Logistic回归分析结果
2.3 统计分析结果
经多元Logistic回归分析发现,年龄、孕次、产次、新生儿出生体重、子宫肌瘤的大小和部位均非妊娠合并单发子宫肌瘤患者发生产后出血及早产的独立危险因素。
2.4 妊娠合并子宫肌瘤的分娩方式
130例妊娠合并子宫肌瘤中剖宫产共122例,占93.85%,阴道分娩8例,占6.15%。其中因肌瘤阻塞产道而行剖宫产者共8例,占6.56%,因社会因素未行试产而行剖宫产者有15例,占11.54%,产科指征 (包括头盆不称4例、臀位12例、胎儿宫内窘迫34例、过期妊娠21例、妊高症28例)者有99例,占81.15%。术中同时行肌瘤剔除者共73例,占59.84%,其中浆膜下肌瘤共62例,占84.93%,肌壁间肌瘤7例,占9.59%,混合性肌瘤4例,占5.48%,所剔除肌瘤直径63例均小于5 cm,肌瘤剔除组和未剔除组产后出血量[肌瘤剔除组为 (190.80±70.69)ml,未剔除组为 (186.64±83.93)m1],差异无显著性(P>0.05)。
2.5 妊娠对子宫肌瘤的影响
2.5.1 妊娠合并子宫肌瘤变性类型:在剖宫产术中同时行肌瘤剔除术者73例,病理检查,发生肌瘤变性者52例,占71.23%,其中红色变性30例,占57.69%,玻璃变性10例,占19.23%,粘液变性6例,占11.54%,透明变性3例,占5.77%,囊性变2例,占3.85%,胶原变性1例,占1.92%。
2.5.2 孕期肌瘤增大情况:130例患者中,孕前及孕期有两次或两次以上B超检查者共27例,以B超所报肌瘤平均径衡量肌瘤增大缩小情况 (肌瘤平均径计算方法为肌瘤最大径和最小径的平均值),肌瘤平均直径增大或缩小在1cm之内者为误差。发现肌瘤增大者共11例,占40.74%,8例发生于孕早中期,占72.73%;肌瘤缩小者4例,占14.81%,均发生于孕晚期。
3 讨论
3.1 妊娠合并子宫肌瘤的产科并发症与肌瘤数量、大小和部位的关系妊娠合并子宫肌瘤的常见产科并发症有先兆流产、先兆早产、早产、产后出血,并发症的发生率高低与肌瘤的数量、部位和大小有一定的关系[3],Rice等[4]认为3 cm以下的肌瘤对早产的发生无明显影响,3~4.9 cm的肌瘤早产的发生率增长20%,5 cm以上的肌瘤早产的发生率增长28%。但在Exacoustos[5]等的研究中,肌瘤的数量、大小、位置、肌瘤与胎盘的关系与发病年龄、孕产次、流产率、早产率没有统计学差异。Robert等[6]、Davis等[7]及Hasan等[8]报道,除了直径>6cm的肌瘤在难产的发生率上增高外,肌瘤的大小与其他并发症没有显著关系。也有其他学者先后提出了并发症的增加与肌瘤的大小、形态、数量没有明显的关联。
在本组资料中,肌瘤的数量、部位和大小与早产以及产后出血两种妊娠结局之间没有明显相关性。
3.2 妊娠合并子宫肌瘤与产后出血及预防
产后出血是严重的并发症之一,是围产妇死亡的主要原因之一。Koike等[9]研究的102名妊娠合并子宫肌瘤的孕妇中,直径>6cm者,产后出血的发生率为59%。国内报道妊娠合并子宫肌瘤产后出血发生率为13.8% ~20%,对照组为 2.0% ~10%[10-11]。本组资料产后出血发生率(4.62%)远小于上述结果,说明在临床工作中重视妊娠合并子宫肌瘤的患者,注意产后出血情况,及时处理,可减少产后出血的发生。
3.3 妊娠合并子宫肌瘤与臀位和头盆不称
肌瘤妨碍胎儿在宫内的活动和先露部的衔接,故使胎位异常发生率增高。Coronado等[12]报道妊娠合并子宫肌瘤组臀位发生率为对照组4倍,本文中妊娠合并子宫肌瘤者中臀位发生率与同期我院臀位发生率之间比较差异有显著性。但产程中的头盆不称发生率与同期分娩发生率比较差异无显著性。
3.4 妊娠合并子宫肌瘤分娩方式及其处理
妊娠合并子宫肌瘤不是剖宫产手术指征,但由于胎位不正、胎盘早剥、新生儿窒息和围产儿死亡率高,故手术产率随之增高。Carol等[13]报道妊娠合并子宫肌瘤组剖宫产率58.31%,是对照组的6倍。何翠华[10]报道妊娠合并子宫肌瘤剖宫产率25% ~93.7%。本文中130例妊娠合并子宫肌瘤者中剖宫产共122例 (因社会因素未行试产而行剖宫产者有15例),占93.85%,高于同期产科剖宫产率(61.92%),具有统计学意义。6例产后出血患者中,5例为剖宫产分娩,1例阴道分娩,可见采取剖宫产不能减少产后出血的发生。
本文有59.84%的患者剖宫产术中同时行肌瘤剔除。对于剖宫产术中是否同时剔除肌瘤,一直存在有争议。赞同肌瘤剔除者认为①肌瘤剔除术后免受再次手术的痛苦,减轻经济负担;②留下肌瘤不处理,术后影响子宫缩复,产后出血及盆腔感染机会增加;③产后激素水平下降虽可使肌瘤缩小,但不会完全消失,肌瘤变性出现腹痛等症状时仍需手术[14~16]。但妊娠时肌瘤血供丰富,肌瘤界限不清,而且子宫大,手术野暴露不满意,故手术较为困难,易引起大出血[17]。我们认为应根据剖宫产术中具体情况来决定,Burton等[18]报道了13例在剖宫产术中同时行肌瘤剔除术的经验,选择病例为带蒂的浆膜下肌瘤,直径2-5cm,仅1例在术中因为剔除肌瘤发生出血。因此得出在谨慎选择病例的情况下剖宫产术中行肌瘤剔除术是安全可行的。本文的统计数据也支持上述结论。另外在我院的130例产妇中,术后及时合理采取各种治疗措施,包括按摩子宫、米索、卡孕栓舌下含服及阴道使用、缩宫素维持促进子宫收缩,输血,子宫动脉栓塞等,从而大大减少产后出血的发生率。
3.5 妊娠合并子宫肌瘤的病理改变及增长情况
妊娠期由于雌、孕激素的大幅度升高及组织水肿,肌瘤体积可迅速增大,易发生退行性变,产后由于激素减少,也易发生退行性变,此间因肌瘤体积迅速改变发生血管破裂,出血弥散于组织内,因而妊娠期及产褥期易发生红色变性[19]。子宫肌瘤红色变性发生率为1.9% -25.0%,其中和妊娠相关为20.3%-34.8%,而妊娠期子宫肌瘤剔除者,有40%发生红色变性[20]。妊娠期间肌瘤增长迅速,血供不足,肌瘤可出现坏死、红色变和角化退行性变[21]。其他继发改变包括透明变性、囊性变、钙化、脂肪变性、感染和坏死。本文妊娠合并子宫肌瘤变性发生率为71.23%,其中红色变性占57.69%。另外本组患者中还包括透明变性、粘液变性、玻璃变性、坏死、退行性囊性变、胶原变性等,同文献报道结果一致。
Lev-Toaff等[22]利用超声诊断连续监测的方法,报道了肌瘤在妊娠期间仅有一半在形态上发生了显著变化。尤其在妊娠的前3个月,不论肌瘤大小,保持不变或由于雌激素的增加而增大;在第二个3个月,直径在2—5.9 cm的小肌瘤继续保持不变或增大,而直径在6—11.9 cm的大肌瘤因为激素水平的下降而逐渐变小。妊娠后3个月,无论最初肌瘤大小是多少,都保持不变或缩小。这个研究表明在妊娠期间要想准确的预测肌瘤的大小变化是不可能的。本文共观察到1O例孕期肌瘤增大患者,大多发生于孕早中期,肌瘤缩小者4例,均发生于孕晚期,同Lev—Toaff等[22]报道结果基本相符。因此妊娠合并子宫肌瘤属于高危妊娠,在进行定期产前检查时应严密监测肌瘤的生长情况。根据肌瘤的部位、大小、胎儿及产妇的情况来确定分娩方式,对于出现合并症的患者,如胎位异常、胎儿宫内窘迫、宫缩乏力者应密切观察并及时处理。
[1]曹泽毅.中华妇产科学.北京:人民卫生出版社,1999.1824.
[2]Katz VL,Dotters DJ,Droegemueller W.Complications of uterine leiomyomas in pregnancy.Obstet Gynaecol,1989,73;593—596.
[3]张国英,夏凤艳,邢军,等.108例妊娠合并子宫肌瘤临床分析.中国综合临床,1995,11:151-152.
[4]Rice JP,Kay HH,Mahony Bs.The clinical significance of uterine leiomyomas in pregnancy Am J Obstet Gynecol,1989,160:1212 -1216.
[5]Exacoustos C ,Rosaty P.Ultrasounnd diagnosis of uterine myomas and complications in pregnancy.Obstet Gynecol,1993,82:97 -101.
[6]robert WE,Fulp ks,morrison Jc,et al.The impact of leiomyoma on pegnancy.Aust N Z J Obstet Gynaecol,Obstet Gynecol 1999,39:43 -47.
[7]Davis JL,Ray-mazumder S,hobel CJ et al Uterine in pregnancy:A prospective study.Obstet Gynecol 1990,75:41 -44.
[8]Hasan F,Arumigan k sivanesaratnam V.Uterine leiomymoma,in pregnancy.Int J Gynecol Obstet,1990,34:45 -48.
[9]Koike T,Minakami H Kosuge S et al.Uterine Leiomyome in Pregnancy;its influence on obstetric performance.J Obstet Gynaecol Res,1999,25:309-313.
[10]何翠华.妊娠合并子宫肌瘤的诊断及处理一附180例分析.中华妇产科杂志,1980,15:84*85.
[11]赵克维.妊娠合并子宫肌瘤58例临床分析.浙江预防医学,2003,15:42.
[12]Coronado GD,Marshaii LM schwartz SM.Complications in pregnancy Labor,and delivery with uterine leiomyoma;a population - based study.Obetet Gyaecol,2000,95:764-769.
[13]Carol A,Burton,David A,et a1.Surgical management of leiomyomata during pregnancy Obstet Gynecol,1989,74:707-709.
[14]李巨.产科理论与手术.沈阳:辽宁科学技术出版社,1998.805-809.
[15]边旭明.剖宫产同时行肌瘤剔除术27例分析.中华妇产科杂志,1993,28:364-365.
[16]熊正爱,胡丽娜.子宫肌瘤710例临床分析.实用妇产科杂志,2OO3,19:165-166.
[17]段索欣,吕秋波,窦海燕.妊娠合并子宫肌瘤16例临床分析.现代妇产科进展,1995,4:359-360.
[18]Burto CA,Grimes DA,March CM.Surgical management of leiomyomata during pregnancy.Obstet Gynecol,1989,74:707 -709.
[19]李家福.妊娠期子宫肌瘤红色变性的诊断及处理.中国实用妇科和产科杂志,1999,15:207-208.
[20]苏应宽.新编实用妇科学.济南:山东科技出版社,1995.378.
[21]王静波.妊娠期间能做子宫肌瘤切除术吗?国外医学妇产科学分册,2003,30:189.
[22]lev-Toaff AS,Coleman BG Arger PH,et al Leiomyomas in pregnancy;sonographic study.Radiology,1987,164:375-380.

