高压氧联合经鼻持续气道正压通气在阻塞性睡眠呼吸暂停低通气综合征患者中的应用效果
杨栋梁
赣州市人民医院 (江西 赣州 341000)
阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea-hypopnea syndrome,OSAHS)是一种中老年多发的常见睡眠障碍,临床表现主要为打鼾、呼吸暂停、嗜睡等[1]。经鼻持续气道正压通气(nasal continuous positive airway pressure,nCPAP)为临床治疗OSAHS 患者的常用方法,其通过对气道实施正压通气,可降低上气道阻力,改善呼吸暂停症状[3-4]。但长期应用nCPAP 会降低患者治疗依从性,且单独应用效果欠佳。高压氧(hyper baric oxygen,HBO)是在超过1 个大气压的环境中呼吸纯氧气的方法。研究证实,高压氧可改善机体缺氧状态,纠正低氧血症,改善睡眠质量[5]。基于此,本研究旨在探讨nCPAP 联合HBO 对OSAHS 患者睡眠的影响,现报道如下。
1 资料与方法
1.1 一般资料
选择2021 年1 月至2023 年4 月医院收治的86 例OSAHS 患者,采用随机数字表法分为试验组和对照组,每组43 例。对照组男28 例,女15 例;年龄38~69 岁,平均(57.56±5.09)岁;体质量指数21.5~31.7 kg/m2,平均(24.19±2.07)kg/m2;病程:<5 年20 例、≥5 年23 例;呼吸暂停低通气指数(apnea hypoventilation index ,AHI)分级:中度26 例,重度17 例。试验组男30 例,女13 例;年龄39~70 岁,平均(58.11±5.32)岁;体质量指数21.9~32.4 kg/m2,平均(24.58±2.13)kg/m2;病程:<5年 22例、≥5 年 21 例;AHI 分级:中度25 例、重度18 例。两组一般资料比较,差异有统计学意义(P>0.05),具有可比性。入选患者均自愿参与本研究,且并签署知情同意书。本研究经医院医学伦理委员会审批(伦理审批号:202012-056)。
纳入标准:OSAHS 的诊断符合文献[6]中有关标准,患者出现打鼾、嗜睡、记忆力下降等症状,并结合查体、实验室及多导睡眠监测(polysomnography,PSG)检查确诊;年龄≥18 周岁;精神、认知均正常,以往未接受过相关治疗;意识清楚,主动参与本研究,自愿签订有关同意书。排除标准:伴心、肺等重要脏器疾病;合并脑血管疾病;存在nCPAP治疗禁忌证;近期应用过影响睡眠质量的药物;伴有对肺通气有影响的疾病,如哮喘;存在阅读、理解能力障碍;中途因多种原因退出本研究。
1.2 方法
对照组采用Solo Plus 型呼吸机(美国伟康公司)进行nCPAP 治疗。指导患者正确佩戴鼻面罩进行压力测定,确定适宜的呼吸末正压(positive end-expiratory pressure,PEEP)作为治疗压力,初始压力为5 cmH2O(1 cmH2O=0.098 kPa)。根据监测患者症状逐步上调压力,直至打鼾、呼吸暂停等症状消失,此时压力为最佳PEEP 压力值,后切换至固定压力模式,5~6 h/次,3次/周,治疗1个月。
试验组在nCPAP 基础上联合HBO 治疗。nCPAP治疗方法同对照组。HBO 治疗采用医用高压氧舱(烟台冰轮高压氧舱,型号:YC2055/0.3-8)。舱内治疗压为0.24 MPa,加压时间为20 min, 患者吸纯氧时间为40~60 min,间歇吸舱内空气1~2 次,减压20~30 min 至常压后出舱。1 次/d,治疗1 个月。
1.3 评价指标
(1)血气指标。于治疗前后采集患者晨起空腹动脉血3 ml,应用血气分析仪(梅州康立高科技有限公司,BG-800 型)测定二氧化碳分压(partial pressure of carbon dioxide,PaCO2)、pH 及动脉血血氧分压(partial pressure of oxygen,PaO2)。(2)睡眠质量与嗜睡程度。睡眠质量:参照匹兹堡睡眠质量问卷(pittsburgh sleep quality index,PSQI)[7]评估,问卷的Cronbaach’s系数为0.769,内容效度为0.855,此问卷项目共24 项,其中5 个为他评项目,19 个为自评项目。参与最后计分项目共18 个,组成7 个因子,包括睡眠时间、质量、障碍、效率及入睡时间、催眠药物、日间功能障碍,每个因子0 ~3 分,总分21 分,评分数与睡眠质量呈负相关。嗜睡程度:采用Epworth 睡眠量表评分(epworth sleepiness scale,ESS)[8]评估,量表Cronbaach’s 系数为0.936,内容效度为0.906。该量表由8 个项目组成,每个项目0~3 分,总分24 分,评分越高表示患者白天嗜睡程度越重,其中评分>9 分为严重嗜睡。(3)多导睡眠监测指标:采用PSG 监测系统(美国伟康公司,型号:Alice5)进行检查,检查前叮嘱患者勿饮用咖啡,夜间睡眠监测应≥7 h,并同步监测脑电图、心电图等,记录AHI、微觉醒指数(microarousal index ,MAI)、低通气指数(heather's index,HI)、睡眠效率(sleep efficiency,SE),其中SE=睡眠时间/卧床时间×100%。(4)血清学指标:嘱患者检查前保持空腹≥12 h,采集静脉血5 ml,离心10~15 min(速率为3 000 r/min),取血清,采用酶联免疫吸附法测定血清细胞间黏附分子-1(intercellular adhesion molecule-1,ICAM-1)、白细胞介素-6 (interleukin-6 ,IL-6)水平。操作均严格遵照试剂盒(所有试剂盒均由上海恒远生物公司提供)说明书进行。(5)并发症:记录治疗期间出现的并发症,包括面部皮肤受损、咽干、胃部不适等。
1.4 统计学处理
采用SPSS 25.0 统计软件进行数据分析。计量资料以±s 表示,采用t检验。计数资料以率表示,采用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组血气指标比较
两组治疗前pH、PaCO2、PaO2比较,差异无统计学意义(P>0.05);治疗后,两组pH、PaCO2均较治疗前升高,PaCO2均较治疗前降低,且试验组pH、PaCO2高于对照组,PaCO2低于对照组,差异有统计学意义(P<0.05),见表1。
表1 两组血气指标比较(±s)
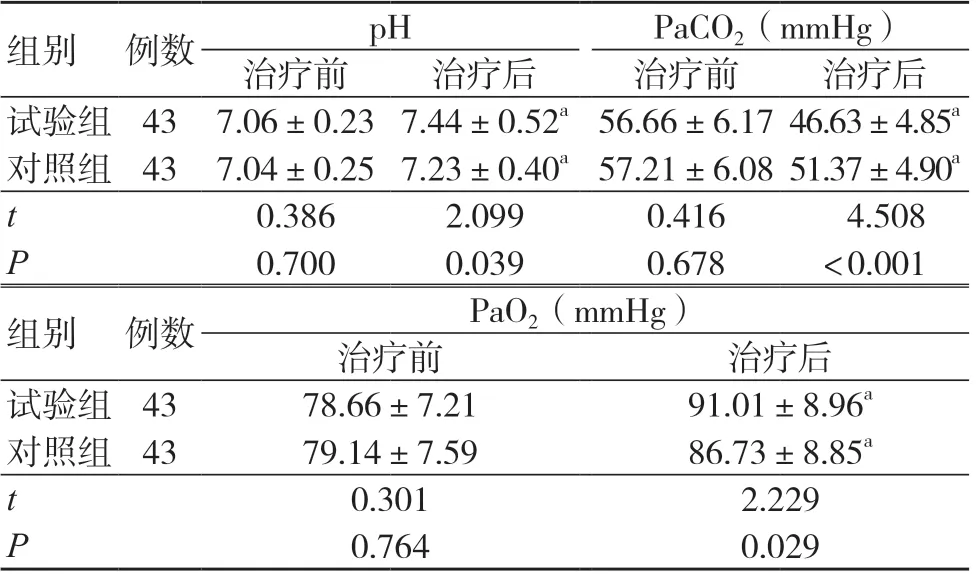
表1 两组血气指标比较(±s)
注:与同组治疗前比较,aP<0.05;PaCO2 为动脉血二氧化碳分压;PaO2 为动脉血氧分压;1 mmHg=0.133 kPa
组别 例数pHPaCO2(mmHg)治疗前治疗后治疗前治疗后试验组 43 7.06±0.23 7.44±0.52a 56.66±6.17 46.63±4.85a对照组 43 7.04±0.25 7.23±0.40a 57.21±6.08 51.37±4.90a t 0.3862.0990.416 4.508 P 0.7000.0390.678<0.001组别 例数PaO2(mmHg)治疗前治疗后试验组 4378.66±7.2191.01±8.96a对照组 4379.14±7.5986.73±8.85a t 0.3012.229 P 0.7640.029
2.2 睡眠质量、嗜睡程度评分比较
两组治疗前PSQI、ESS 评分比较,差异无统计学意义(P>0.05);治疗后,两组PSQI、ESS 评分较治疗前降低,且试验组PSQI、ESS 评分低于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组PSQI、ESS 评分比较(分,±s)
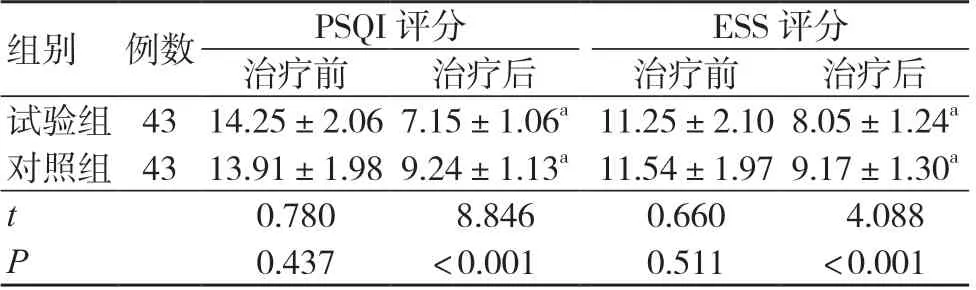
表2 两组PSQI、ESS 评分比较(分,±s)
注:与同组治疗前比较,aP<0.05; PSQI 为匹兹堡睡眠质量问卷;ESS 为Epworth 嗜睡量表
组别 例数PSQI 评分ESS 评分治疗前治疗后治疗前治疗后试验组 43 14.25±2.06 7.15±1.06a 11.25±2.10 8.05±1.24a对照组 43 13.91±1.98 9.24±1.13a 11.54±1.97 9.17±1.30a t 0.780 8.8460.660 4.088 P 0.437<0.0010.511<0.001
2.3 两组多导睡眠监测指标比较
两组治疗前AHI、MAI、HI、SE 比较,差异无统计学意义(P>0.05);治疗后,两组AHI、MAI、HI 水平低于治疗前,SE 水平高于治疗前,且试验组治疗后AHI、MAI、HI 水平低于对照组,SE水平高于对照组,差异有统计学意义(P<0.05),见表3。
表3 两组多导睡眠监测指标比较(±s)
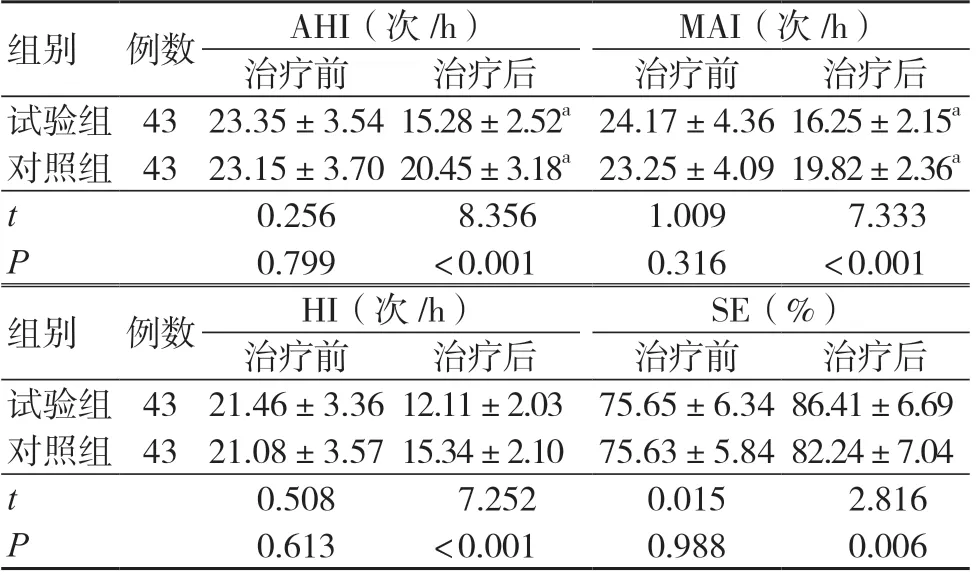
表3 两组多导睡眠监测指标比较(±s)
注:与同组治疗前比较,aP<0.05;AHI 为呼吸暂停低通气指数;MAI 为低通气指数;HI 为睡眠效率,SE 为微觉醒指数
组别 例数AHI(次/h)MAI(次/h)治疗前治疗后治疗前治疗后试验组 43 23.35±3.54 15.28±2.52a 24.17±4.36 16.25±2.15a对照组 43 23.15±3.70 20.45±3.18a 23.25±4.09 19.82±2.36a t 0.256 8.3561.009 7.333 P 0.799<0.0010.316<0.001组别 例数HI(次/h)SE(%)治疗前治疗后治疗前治疗后试验组 43 21.46±3.36 12.11±2.03 75.65±6.34 86.41±6.69对照组 43 21.08±3.57 15.34±2.10 75.63±5.84 82.24±7.04 t 0.508 7.2520.015 2.816 P 0.613<0.0010.988 0.006
2.4 两组血清炎症因子水平比较
两组治疗前ICAM-1、IL-6 比较,差异无统计学意义(P>0.05);治疗后,两组ICAM-1、IL-6 水平低于治疗前,且试验组ICAM-1、IL-6 水平低于对照组,差异有统计学意义(P<0.05),见表4。
表4 两组血清炎症因子水平比较(±s)
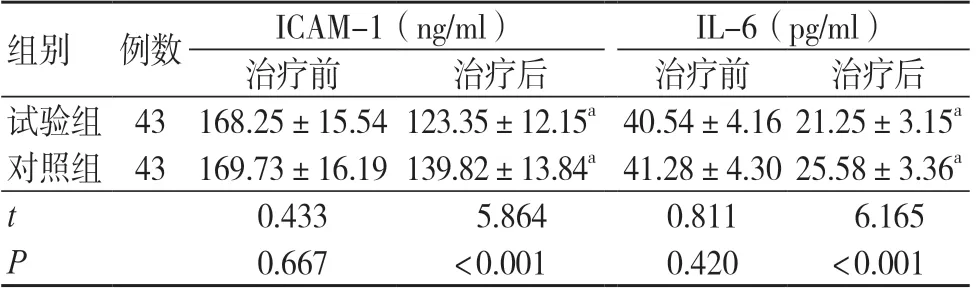
表4 两组血清炎症因子水平比较(±s)
注:与同组治疗前比较,aP<0.05;ICAM-1 为血清细胞间黏附分子-1; IL-6 为白细胞介素-6
组别 例数ICAM-1(ng/ml)IL-6(pg/ml)治疗前治疗后治疗前治疗后试验组 43 168.25±15.54 123.35±12.15a 40.54±4.16 21.25±3.15a对照组 43 169.73±16.19 139.82±13.84a 41.28±4.30 25.58±3.36a t 0.433 5.8640.811 6.165 P 0.667<0.0010.420<0.001
2.5 两组并发症发生率比较
治疗期间,对照组咽干2 例,胃部不适1 例,并发症发生率为6.98%;试验组面部皮肤破损1 例,并发症发生率为2.33%。两组并发症发生率比较,差异无统计学意义(χ2=1.049,P=0.306)。
3 讨论
OSAHS 是一种常见的呼吸系统疾病,患者睡眠过程中常出现上气道阻塞、塌陷等情况,导致出现低氧血症、睡眠紊乱等。若早期未得到有效治疗,病情会进一步恶化,引发冠心病、脑梗死等并发症,严重者甚至猝死[9-10]。OSAHS 病程长,病理生理表现为间歇性缺氧、再氧交替出现,生成大量活性氧,导致发生氧化应激反应,机体的抗氧化能力下降,病情加重,不利于预后[11-12]。因此, 早期对OSAHS 患者采取积极有效的治疗具有重要意义。
nCPAP 常被临床用于OSAHS 的治疗中,其作用机制主要为经面罩将空气泵生成的气流运送至上呼吸道,使其在呼吸过程中维持正压,降低气道阻力及呼吸功,提高气道肌张力,预防气道塌陷,进而纠正低氧血症,改善患者睡眠质量[13-14]。但nCPAP治疗周期较长,长期夜间佩戴面罩会增加患者不适,降低治疗依从性,使其应用受限。HBO 是通过吸入纯氧或高浓度氧气治疗疾病,短期内可提高血氧浓度,促进血氧弥散,改善缺氧症状, 促进组织微循环,被广泛应用于心脑血管疾病的治疗中,取得了较好的疗效[15]。有研究显示,HBO 对呼吸道具有冲刷作用,可减少腺体分泌,促进呼吸通畅[16],但目前关于nCPAP 联合HBO 治疗OSAHS 的报道较少。
本研究结果显示,治疗后,试验组PaO2、pH高于对照组,PaCO2低于对照组,差异有统计学意义(P<0.05),提示HBO 联合nCPAP 能改善OSAHS 患者的血气指标,纠正低氧血症。分析其原因为,nCPAP 能够有效刺激上气道感受器,提高肌张力,有效纠正夜间低氧血症,改善患者的各项血气指标[17]。在此基础上,HBO 还可以增加血氧弥散范围,提高血氧含量,纠正低氧血症。本研究结果显示,治疗后,试验组PSQI、ESS 评分及AHI、MAI、HI水平低于对照组,SE水平高于对照组,差异有统计学意义(P<0.05),说明HBO联合nCPAP能够纠正OSAHS 患者睡眠紊乱,提高睡眠质量,减轻嗜睡程度。分析其原因为,nCPAP 通过持续向气道内输气,逆转气道塌陷,促进呼吸通畅,提高功能残气量,在一定程度上增强肺顺应性,减少呼吸做功,纠正低氧状态,改善患者肺通气功能,促进呼吸,改善睡眠质量[18]。在此基础上,HBO通过增加供氧,提高机体血氧含量,扩大弥散范围,提高脑组织氧含量,进而提高呼吸中枢神经调节呼吸能力,改善呼吸及睡眠紊乱,从而改善睡眠质量;且HBO 还能够有效改善微循环及无氧代谢,纠正因缺氧导致的睡眠功能障碍,从而减轻日间嗜睡程度[19-20]。IL-6 为常见炎症因子,在OSAHS 患者呈高表达[21];ICAM-1 可以介导细胞粘附,在炎症反应中发挥一定作用,其表达越高,提示机体炎症反应越强烈。本研究结果显示,治疗后,试验组ICAM-1、IL-6 水平低于对照组,提示在nCPAP 基础上联合HBO 治疗可抑制机体炎症反应。分析其原因为,HBO 可为患者提供氧气,纠正低氧血症,改善微循环,在一定程度上减少超氧阴离子含量,抑制炎症介质释放,进而抑制炎症反应[21-23]。且治疗期间,两组均未发生严重并发症,出现轻微面部皮肤破损、胃部不适等经过对症处理后均减轻,继续接受治疗,说明均有较好的安全性。
综上所述,HBO 联合nCPAP 治疗OSAHS 患者,能改善血气指标,减轻白天嗜睡程度,提高睡眠质量,抑制机体炎症反应。

