49例儿童颅外生殖细胞肿瘤临床特点、治疗及生存分析
翟素花,郭丽丽,李彦格,刘 炜
郑州大学附属儿童医院·河南省儿童医院血液肿瘤科,河南 郑州 450000
颅外生殖细胞肿瘤在年龄、部位和病理学上存在很大的异质性,儿童期占癌症的3%,在青少年中该比例为14%,成为青少年第二常见的恶性肿瘤[1]。儿童生殖细胞瘤与成人在流行病学、生物学、解剖病理学、临床、治疗和长期副作用等方面存在差异,但在某些方面,儿童生殖细胞瘤与成人生殖细胞瘤又具有明显的相似性。畸胎瘤患儿建议手术切除,局部病变完全切除和基于铂的化疗提高了恶性非精原细胞纵隔生殖细胞肿瘤的生存率。基于铂的3 种药物的新辅助化疗方案随后延迟手术切除是恶性纵隔生殖细胞肿瘤的合适治疗方式[2]。自顺铂问世以来,成人和儿童的生殖细胞肿瘤具有很高的可治愈性。但顺铂是一种重金属,可在人体内滞留多年,引起持续和恶化的感神经性听力丧失和肾毒性[3]。最初使用的PEB 方案治疗儿童恶性生殖细胞瘤是有效的,但与顺铂相关的耳毒性和肾毒性、博莱霉素导致的肺纤维化以及依托泊苷诱发的白血病随之而来。改良措施包括减少与顺铂联合用药的博莱霉素的用量或使用异环磷酰胺替代博莱霉素(PEI),使局部晚期或转移性疾病患者的6~10 年无事件生存率(EFS)达到81%~87%[1]。为了减轻毒性,英国儿童癌症和白血病组织(CCLG) 采用了基于卡铂的方案并减少博来霉素剂量(JEB),在GCII 研究中获得了同等的生存率(5 年总生存率:91%;EFS∶88%)。JEB 以n+2 策略给药,即达到缓解所需的周期数加上额外两个周期(中位数:5 个周期),而具有类似危险分层的患者仅接受3~4 个周期的PEB/PEI[1]。近年来,生殖细胞肿瘤推荐按不同的分期、分组及危险因素进行分层治疗,目的是降低使用铂类剂量的治疗,同时保持良好的生存率。本研究分析近年来河南省儿童医院血液肿瘤科收治的生殖细胞肿瘤的临床特点、治疗、疗效及预后,以期探讨针对生殖细胞肿瘤的最佳诊治方案。
1 资料与方法
1.1 一般资料
回顾性分析2013 年9 月—2021 年4 月在河南省儿童医院血液肿瘤科住院诊治的49例颅外生殖细胞肿瘤患者的临床资料。纳入标准:经医院病理确诊为生殖细胞肿瘤的患儿。排除标准:诊疗信息及资料不完整,其他原因导致死亡的患儿。共入组病例数为49例,男性23例;女性26例,中位年龄2 岁零2 月;肿瘤发生部位为:骶尾部12 例,腹部5例,阴道5例,纵隔3例,卵巢4例,阴囊20例,即性腺内部位24 例,性腺外部位25 例;病理分型:未成熟畸胎瘤10 例[Ⅱ~Ⅲ级8 例,2 例腹部未成熟畸胎瘤Ⅰ级,分别为Ⅱ期和Ⅲ期伴甲胎蛋白(AFP)升高],混合性恶性生殖细胞瘤7 例,卵黄囊瘤32 例;有远处转移5 例(肺和骨髓转移),采用TNM 分期系统进行临床分期:Ⅰ期5 例,Ⅱ期19 例,Ⅲ期15 例,Ⅳ期10 例;复发6 例;存在肿瘤标志物AFP 或β-人绒毛膜促性腺激素(β-HCG)升高者41例,肿瘤标志物正常8例,肿瘤标志物升高者占83.6%。
1.2 治疗方案
患者按分期及危险度给予辅助化疗。除1 例睾丸卵黄囊瘤Ⅰ期患儿家长拒绝化疗,单纯给予手术完全切除。其余患者均采用手术+辅助化疗。Ⅰ期和Ⅱ期患儿采用标准PEB或JEB方案化疗,化疗疗程控制在4个以内,而3期和4期及高危患儿采用PEB 或CTX+PEB 等方案化疗,化疗疗程4~6个或以上。所有患者均未进行放疗。
1.3 疾病监测
诊断时监测AFP/HCG,治疗期间每3 周监测一次,治疗结束随访期间第1年每月监测一次,第2年每2个月监测一次,第3 年每3 个月监测一次。所有患者在治疗结束时进行影像学检查。 治疗后每3个月对原发部位进行超声和影像学检查,为期3年。
1.4 毒性监测
定期监测肾功能、常规生化、血常规和听力。如果在治疗期间或治疗结束时听力和肾功能出现异常,后期进行监测。
1.5 疗效评价
按WHO 实体瘤疗效标准评价,评价疗效分为完全缓解、部分缓解、疾病稳定及疾病进展。
1.6 统计学方法
采用SPSS 22.0 软件进行分析,采用Kaplan-Meier 法计算全组生存率,各组生存率比较应用Log-Rank 检验。影响预后的因素分析采用COX 回归分析方法。以P<0.05为差异有统计学意义。
2 结果
2.1 疗效分析
1例睾丸卵黄囊瘤I期患者,根治性手术切除后因家长拒绝化疗,未行辅助化疗,至今生存6.5年。1例睾丸卵黄囊瘤患者病初行手术切除,未化疗,半年后出现复发,行PEB 方案6 疗程、C-PEB、TIP 等方案化疗,至今已生存3.5 年。其余睾丸生殖细胞肿瘤患者(2 例未成熟畸胎瘤,16 例卵黄囊瘤)接受手术切除+辅助化疗后至今生存2~7年。1 例卵巢未成熟畸胎瘤和1 例卵巢混合性生殖细胞肿瘤,行手术切除+6疗程PEB方案化疗后,至今分别已生存4.5 年和3 年。1 例卵巢卵黄囊瘤患者,病初肿瘤破裂,行手术+C-PEB 方案6 疗程化疗后缓解,至今生存3 年。5 例骶尾部卵黄囊瘤,2 例骶尾部混合性生殖细胞瘤,行手术切除+6~8 疗程PEB/JEB/C-PEB 方案化疗,现生存良好。1例纵膈未成熟畸胎瘤,1例纵膈混合性生殖细胞瘤,5例腹部未成熟畸胎瘤,行手术切除+4~6 疗程PEB/C-PEB 方案化疗,生存良好。5例阴道卵黄囊瘤患者,行手术+含铂类方案化疗5~9 疗程,至今生存2~7 年。共7 例患者疾病进展死亡,其中1 例为骶尾部卵黄囊瘤Ⅳ期(肺、脊髓转移),行手术部分切除,给予PEB、JEB 等方案化疗6 疗程后复查骶尾部肿块变大,后给予C-PEB、紫杉醇、吉西他滨等药物联合化疗,化疗无效疾病进展死亡。2 例骶尾部卵黄囊瘤Ⅳ期(肝脏转移),2例骶尾部混合性恶性生殖细胞肿瘤Ⅳ期,治疗过程中出现复发,化疗无效死亡;1 例纵膈未成熟畸胎瘤Ⅲ级患儿,术后残留,给予高危C-PEB方案化疗后部分缓解,后出现复发疾病进展导致死亡;1例卵巢混合性恶性生殖细胞瘤Ⅳ期(腹腔及肺部转移),化疗无效疾病进展导致死亡。
2.2 毒副反应
PEB、JEB、C-PEB 方案的化疗副反应患者均可耐受。当应用TIP、VIP 等高强度方案化疗时,常见血液学3~4级毒性,1 例患者应用紫杉醇时曾出现心悸、心前区不适、乏力等症状。有部分患儿出现不同程度的听力损害,表现为高频听力受损。未观察到肾功能损害或肺毒性病例。无因药物不良反应致死的病例。
2.3 生存情况
随访至2021年4月,中位随访时间3.8年,有5例患者失访,其中2 例为手术+化疗达完全缓解2 年后失访。3 例为生存2 年后失访。失访患者生存分析计算至末次随访时间及末次随访时的生存状态。死亡7 例,全组总生存率为85.7%。
2.4 影响预后的因素分析
对49 例患儿的性别、肿瘤发生部位、病理类型、分期、是否合并肿瘤标志物升高等因素进行单因素分析,结果显示性别、肿瘤发生部位、病理类型、分期均是影响预后的因素,病初是否合并AFP 或β-HCG 的升高不是影响预后的危险因素。进行多因素COX回归分析,结果显示病理类型、分期为影响预后的独立危险因素,卵黄囊瘤、未成熟畸胎瘤生存率较高(90.0%以上),而混合性生殖细胞肿瘤预后较差(57.1%),见表1。
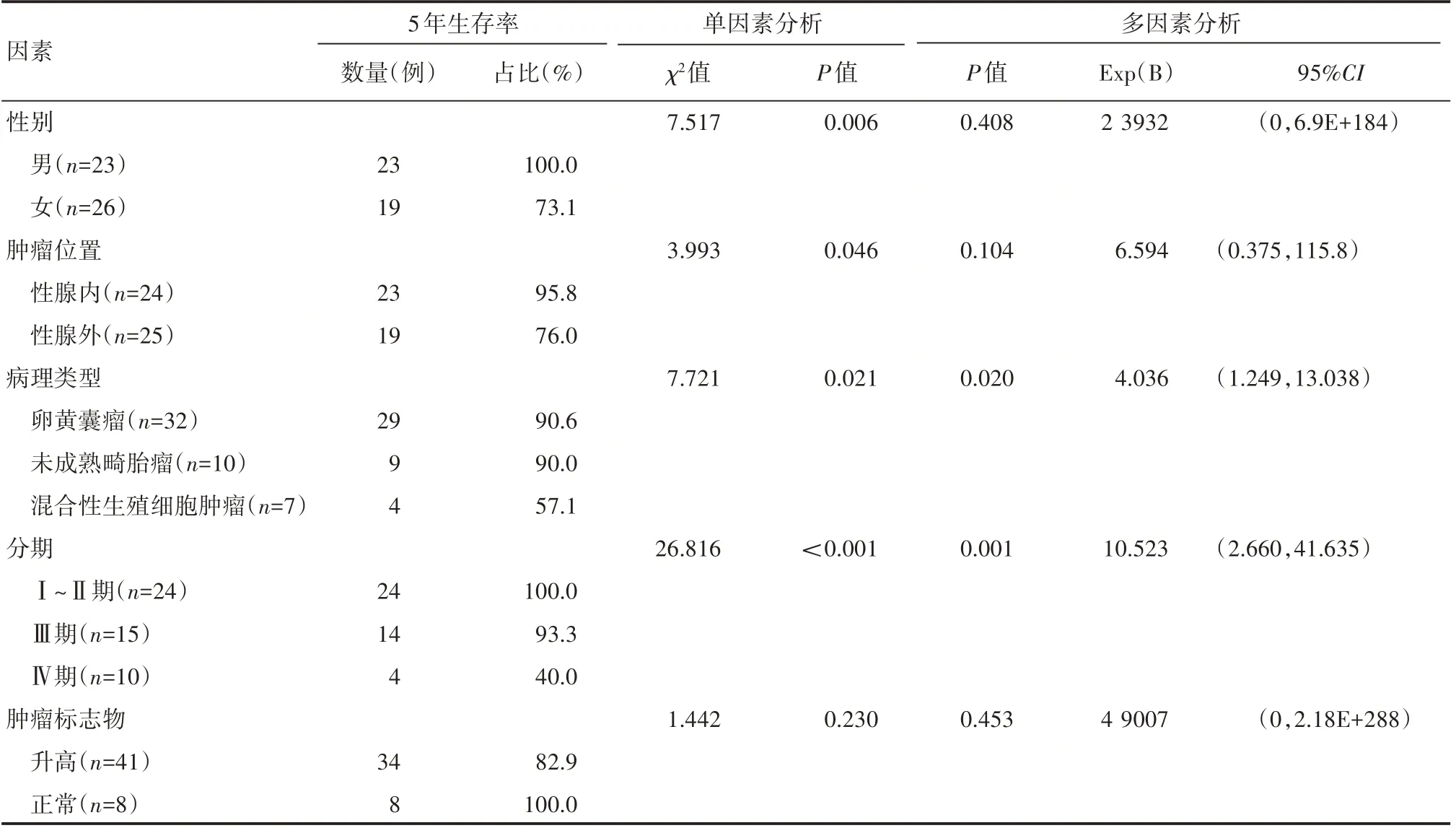
表1 影响预后的因素分析
3 讨论
在过去的20年里,儿童及青少年生殖细胞肿瘤发病率明显增加,其病因尚不清楚,可能与环境暴露有关[4]。生殖细胞肿瘤有不同的解剖病理类型,其发生率因年龄的不同而完全不同,其病理类型存在多样化、复杂化。在幼儿中,肿瘤主要是非精原细胞瘤肿瘤,可能是成熟畸胎瘤(在这个年龄段被认为是良性的),也可能是纯卵黄瘤。卵黄囊瘤多为二倍体或四倍体,无论发生在何处,均可反复发生6q24、20q和1q的缺失和1p的缺失。成熟畸胎瘤最常见的核型为正常核型[4]。颅外生殖细胞肿瘤常见部位为性腺内(如睾丸和卵巢)、性腺外(如骶尾部、纵膈、腹膜后,多发生在中线位置)。该病起病隐匿,早期多无症状,肿瘤增大压迫可引起相应症状,临床表现多样,有很大的异质性[5]。治疗上采用综合治疗原则,手术切除肿瘤是其主要治疗手段,完整或完全切除肿瘤是影响预后的关键因素,但单纯手术效果差,生存率低,单纯手术的恶性生殖细胞肿瘤3年生存率为15%~20%[6]。目前以手术联合化疗为主的多学科诊治成为生殖细胞肿瘤治疗模式。治疗上,以铂类为基础的化疗方案是非常有效的。根据风险分层进行治疗,避免过度化疗。有研究表示,额外的“巩固化疗”不能带来生存优势,相反由化疗药物引起的副作用大大增加[1]。
本研究中,所用化疗方案均为含铂类药物方案,最常用的为PEB方案,在手术+辅助化疗的治疗模式下,全组5年生存率为85.7%,大部分生存良好。Ⅰ期、Ⅱ期生存率100.0%,Ⅲ期生存率为93.3%,Ⅳ期为40.0%,早发现、早诊断、早治疗可以大大提高治愈率。生殖细胞肿瘤对化疗敏感,应在保证治疗效果的前提下,为了减少化疗药物所致的毒性,治疗强度可进一步减弱。对于Ⅳ期生殖细胞瘤患者,约80%患者为性腺外生殖细胞瘤,存在肿瘤破裂、远处转移或术后残留,手术完全切除困难,本研究采用了较强的化疗方案,如C-PEB,IFO+VP-16、TIP、VIP等,约54%的患儿获得完全缓解或GPR,说明晚期患者应用强烈的化疗仍有可能有效。Pashankar 等[7]认为,紫杉醇、异环磷酰胺、顺铂(TIP)常用于成人恶性生殖细胞肿瘤的挽救治疗。然而,在年轻时额外使用顺铂可能会导致显著的短期和长期毒性,由于卡铂已被证明对小儿MGCT 有效且毒性较小,因此通过用卡铂代替顺铂来修改TIP方案。一项关于复发/难治性生殖细胞肿瘤的研究[8]表明,二线常规化疗后对残余肿瘤块进行手术,然后进行大剂量化疗和自体造血干细胞支持,总体生存率和无事件生存率分别为71.0%和66.6%。有研究[9]显示,性腺恶性GCT 患者的预后优于性腺外恶性生殖细胞肿瘤,存活率超过90%。自从引入基于铂的治疗方案以来,化疗已显著改善了该病的预后,这与本研究结果一致。血清AFP、HCG等肿瘤标志物可作为疗效判断及随访监测较敏感的指标。大多数复发发生在诊断后的一年内,诊断后至少应进行2年连续的AFP 水平监测[10],但初诊时肿瘤标志物指标的高低似乎与整体预后及生存关系不大。本次研究的局限性包括:作为一项患者相对较少的单组研究,结果仍需带更大样本的验证。尽管患者治疗期间接受定期的听力及肾脏毒性监测,但只针对那些在治疗结束时出现异常结果的患者强制进行听力及肾脏毒性随访,可能会漏掉一些晚期毒性。
对于儿童颅外恶性生殖细胞肿瘤,目前国内尚无详细的统计资料。本研究查阅了近几年国内治疗儿童颅外生殖细胞肿瘤的经验报道,赵倩等[11]分析了35 例颅外恶性生殖细胞瘤患儿,结果显示2 年总体生存率及无事件生存率分别为87.4%和67.1%,这与本研究结果相似;Ⅱ期和Ⅲ期患儿的2 年总体生存率和无事件生存率均显著高于Ⅳ期患儿;病初即伴远处转移的患儿预后优于无转移组患儿;手术切除不完整、治疗过程中AFP 下降缓慢是预后不良的因素。这表明,对于I 期恶性生殖细胞瘤患儿,建议可以采用手术后临床观察的治疗方法,但要告知有至少1/3 的复发风险,如出现临床复发后再接受化疗。对于转移性恶性生殖细胞瘤患儿,治疗难度较大,预后不佳,张成航等[12]认为,对于颅外转移性恶性生殖细胞瘤患儿,肿瘤进展患儿可通过调整化疗方案、二次手术治疗,首诊AFP明显增高及AFP 下降缓慢是预后不良的因素,而本研究分析显示首诊AFP 是否升高与预后关系不大,这有待于更大样本的验证。
总体来说,儿童及青少年颅外生殖细胞瘤经手术切除及含铂类药物联合化疗疗效较好。肿瘤原发部位、病理类型、手术切除、分期等是影响预后的主要因素。对于Ⅰ~Ⅱ期患者,生存率较高,治疗强度可进一步减弱,以减轻化疗药物所致的毒性。对于Ⅳ期及有高危因素的患者,可应用强度更高的联合化疗方案,以提高晚期患儿的生存率。同时,对于恶性生殖细胞瘤高危患者,可能有必要进一步研究其临床特征和遗传特征,以更好地了解高危患者中观察到的差异,并协助研究针对该亚组的更有效治疗方法。

