牙支抗式与骨支抗式矫治早期骨性Ⅲ类错畸形的效果比较
李子煜 曹斐然 吴贝贝 杨梓 王元银
1 资料与方法
1.1 临床资料
选取2020 年1 月~2022 年1 月就诊于安徽医科大学附属口腔医院的早期骨性Ⅲ类错畸形患者18 例(男性10 例,女性8 例)。纳入标准:颈椎成熟分期法(CVMS)处于CS2期~CS3末期;前牙反覆,反覆盖-3.5~0 mm;单侧或双侧Ⅲ类磨牙关系;Ⅲ类骨面型且均存在上颌骨发育不足,包括面中份凹陷,Co-A(上颌综合长度距离)小于正常值;ANB角<0°或Wits值<-3, SNA 角偏小;无明显面部不对称,无外伤史及其他疾病,无先天性畸形(如唇腭裂畸形等),所有患者均经同一名医生矫治。本研究经安徽医科大学附属口腔医院伦理委员会审核批准。所有患者知情同意后,被随机分配到FM组9 例, 4 例男性, 5 例女性,患者平均年龄(10.56±1.17) 岁或MSI/FM组9 例, 6 例男性, 3 例女性,患者平均年龄(10.39±1.10) 岁。
1.2 FM治疗方案
由于FM组矫形力是通过牙齿传递至上颌骨,需要尽可能多的、牙根发育完成的上颌牙齿作为支抗牙[12]。因此,在上颌双侧第一恒磨牙和第一乳磨牙(或第一前磨牙)上使用玻璃离子粘结铸造带环,将改良式Hyrax扩弓器固定就位,并在双侧上颌第一恒磨牙咬合面使用玻璃离子垫高咬合,达到解除前牙反覆、反覆盖的目的。
1.3 MSI/FM治疗方案
采用改良式Hyrax扩弓器,在扩弓器前端(位于上颌骨硬腭第二和第三腭皱襞区腭中缝两侧约2 mm处)焊接2 个直径约3 mm的微螺钉引导孔并尽可能的使其紧贴黏膜组织。先在上颌双侧第一恒磨牙上使用玻璃离子粘结铸造带环,固定已就位的改良式Hyrax扩弓器。然后在双侧上颌第一恒磨牙咬合面使用玻璃离子垫高咬合,达到解除前牙反覆、反覆盖的目的。最后对患者进行面部和口内的术前消毒,并在微螺钉引导孔附近应用局部麻醉,待麻醉起效后,使用旋转螺丝刀在引导孔位置植入两个种植体(1.4 mm×8 mm),植入角度应大致平行。为了将种植体与改良式Hyrax扩弓器连接为一整体,更好的将前牵力量传递至上颌骨,使用光固化流体树脂将种植体和改良式Hyrax扩弓器的连接处进行包埋,这一处理也可使其表面更加光滑增加舒适度,减少微生物附着。
两组均在改良式Hyrax扩弓器两侧尖牙区附近伸出用于连接面罩的牵引钩,矫治过程中橡皮筋以向下、向前与平面呈约30°的方向从牵引钩连接到面罩,使力线通过上颌骨阻抗中心,每侧力量约3.92 N,面罩每天戴用12~14 h, 每24 h更换1 次橡皮筋,并按照Wilmes等[13]的交替快速上颌扩张和收缩(alternating rapid maxillary expansion and constriction, Alt-RAMEC)方案,指导患者每天以1/4圈激活扩张器(0.25 mm/d), 1 周的扩张和1 周的收缩交替进行,根据所需的横向扩张量,在7~8 周内重复这一过程。
所有患者间隔6~8 周复诊1 次,每次复诊根据前牙咬合关系适当调磨双侧上颌第一恒磨牙咬合面上的玻璃离子,使后牙在前牵治疗结束后可以建立正常的尖窩咬合关系。在Ⅲ类错畸形得到完全纠正,前牙覆盖达1~2 mm 时,上颌前方牵引继续维持3 个月后停止,拆除口内装置,借助前牙良好的咬合关系进行自然保持并开始II期直丝弓矫治阶段。
1.4 头影测量分析
所有患者在治疗开始前 (T0) 和治疗结束时 (T1)均拍摄了口腔全景片、X 线头颅侧位片。由同一位医生应用Iortho头影测量软件对所有患者治疗前后的头颅侧位片进行描画、分析和重叠。头部测量分析包含来自Downs、 Jacobson、 McNamara、 Ricketts、 Wits和Steiner分析的测量结果,为每次追踪生成 25 个变量。测量指标包括:(1)SNA角:蝶鞍中心点-鼻根点-上齿槽座点角;(2)SNB角:蝶鞍中心点-鼻根点-下齿槽座点角;(3)ANB角:上齿槽座点-鼻根点-下齿槽座点角;(4)S-Ar距离:蝶鞍中心点至关节点的距离;(5)上颌综合长度距离(Co-A):髁顶点至上齿槽座点的距离;(6)下颌综合长度距离(Co-Gn):髁顶点至颏顶点的距离;(7)上下颌骨综合长度差(Co-Gn-Co-A):上下颌骨综合长度距离的差值;(8)下颌角(Ar-Go-Me):关节点-下颌角点-颏下点角;(9)下颌升支高度(Ar-Go) :关节点至下颌角点的距离;(10)Wits值:分别从上、下齿槽座点向功能平面作垂线,两垂足间的距离;(11)平面角(OP-SN):平面与前颅底平面之交角;(12)下颌平面角(MP-SN):下颌平面与前颅底平面之交角;(13)后面高(S-Go): 蝶鞍中心点至下颌角点的距离;(14)前面高(Na-Me): 鼻根点至颏下点的距离;(15)后前面高比(S-Go/N-Me): 后面高距离与前面高距离的比值;(16)上中切牙前颅底平面角(U1-SN):上中切牙长轴与前颅底平面的下内交角;(17)上下中切牙角(U1-L1):上下中切牙长轴相交之后交角;(18)下中切牙-下颌平面角(L1-MP):下中切牙长轴与下颌平面的后上交角;(19)上前牙高度(UADH) :上中切牙切缘到腭平面(ANS-PNS)垂直距离;(20)上后牙高度(UPDH):上颌第一恒磨牙近中颊尖点到腭平面的垂直距离;(21)下前牙高度(LADH): 下中切牙切缘到下颌平面的垂直距离;(22)覆盖(Overjet):上切牙切缘到下切牙唇面的水平距离;(23)Y轴角(Y-Axis):蝶鞍中心点和颏顶点连线与眶耳平面的前下交角;(24)上唇突距(UL-EP):上唇最突点至审美平面的距离;(25)下唇突距(LL-EP):下唇最突点至审美平面的距离[14](表1)。
1.5 统计分析
治疗开始前(T0),治疗结束时(T1) 各测量指标结果见表1~2。应用GraphPad Prism 8软件对所有研究对象同一个体治疗前后的测量指标数据采用配对t检验进行统计分析,以P<0.05为差异有统计学意义。
2 结 果
2.1 临床结果
FM组患者平均矫治时间(8.44±4.19) 个月,MSI/FM组患者平均矫治时间(7.17±2.22) 个月。治疗结束后FM组所有患者口内磨牙达到中性关系, MSI/FM组所有患者口内磨牙达到轻度远中关系,两组所有患者前牙反解除,覆盖关系正常。(MSI/FM组典型病例见图1~6)。

图1 病例(MSI/FM组, 11 岁, 男)展示——矫治前
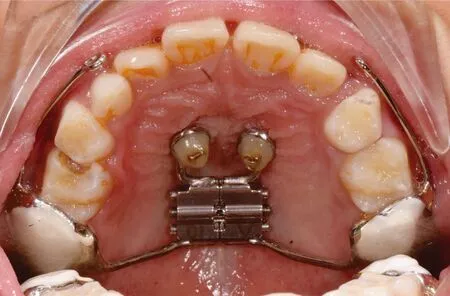
图2 患者前腭部植入种植钉、佩戴口内矫治装置
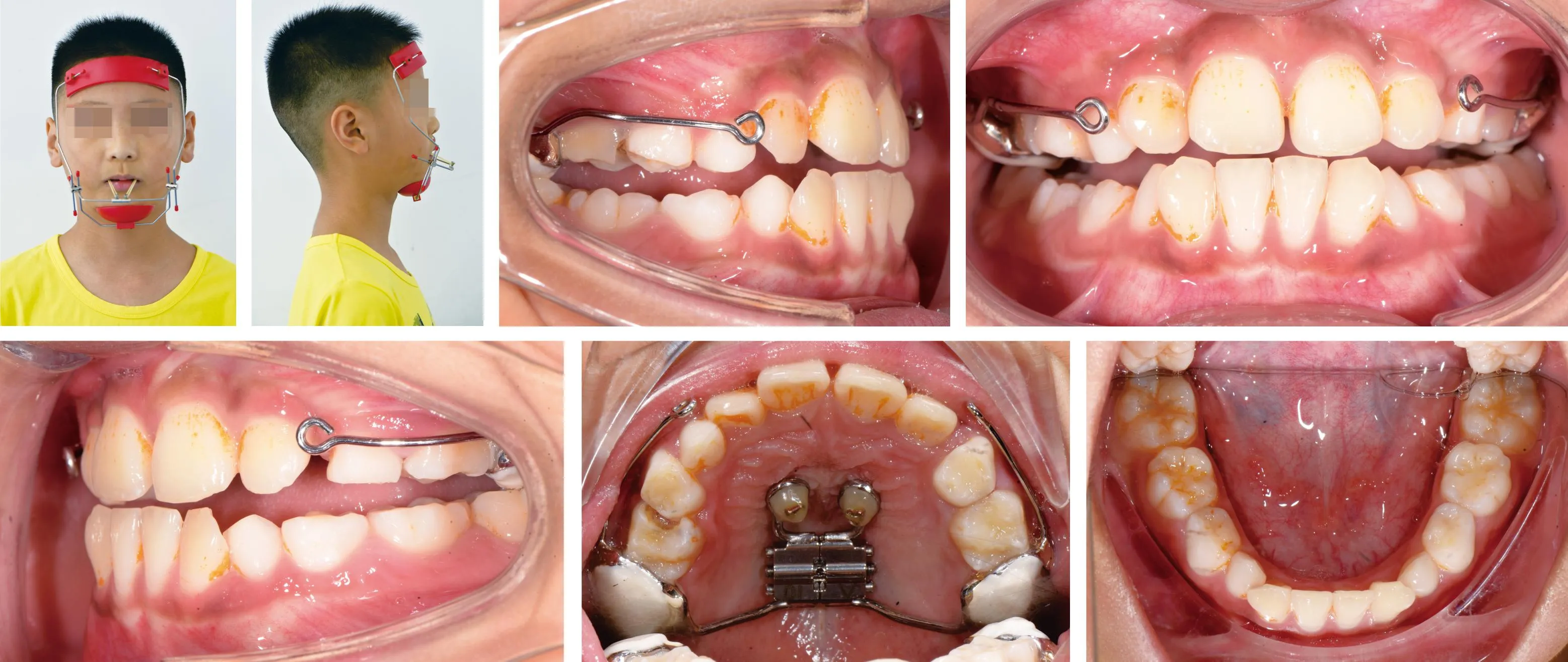
图3 病例(MSI/FM组, 11 岁, 男)展示——治疗开始
图4 病例(MSI/FM组, 11 岁, 男)展示——牵引2月后

图5 病例(MSI/FM组, 11 岁, 男)展示——治疗结束
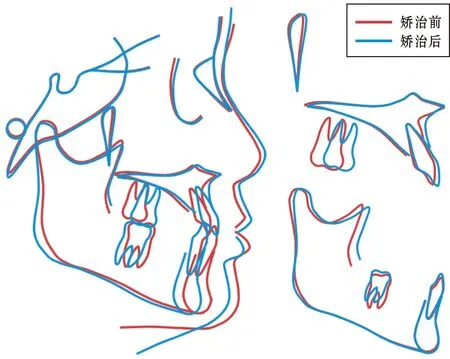
图6 患者矫治前后头影描记重叠图
2.2 治疗后骨性指标改变
在矢状方向上,FM组在T0和T1比较显示SNA、ANB、Co-A、Co-Gn显著增加,差异均有统计学意义; MSI/FM组在T0 和 T1 比较显示SNA、ANB、Co-A显著增加,差异均有统计学意义, SNB、Co-Gn- Co-A显著减小,差异均有统计学意义(表1)。
在垂直方向上,FM组在T0和T1比较显示Wits、S-Go、Na-Me、MP显著增加,差异均有统计学意义; MSI/FM组在T0 和 T1 比较显示Wits、Na-Me、MP、Y-Axis显著增加,差异均有统计学意义, S-Go/N-Me显著减小,差异均有统计学意义(表1)。
2.3 治疗后牙、牙弓、平面及软组织的改变
在矢状方向上,FM组在T0和T1比较显示U1-SN、UADH、LADH、Overjet、UL-EP显著增加,U1-L1显著减小,差异均有统计学意义(表1)。MSI/FM组在T0 和 T1 比较显示U1-SN、Overjet、UL-EP显著增加,U1-L1、L1-MP显著减小,差异均有统计学意义(表1)。
3 讨 论
3.1 微螺钉种植体植入位置的选择和矫治装置设计
FM组是以上颌牙齿作为支抗,通过口内装置的牵引钩与口外前方牵引面罩之间进行弹性牵引,从而达到促进上颌骨发育这一目的矫治方法。但由于前方牵拉上颌骨复合体的矢状向矫形力通常直接作用在上牙弓,使大部分牵引力不可避免的分散作用至牙周膜,因此这种方法存在一些难以避免的牙性副作用[15-16]如: 上颌前牙唇倾,上颌磨牙近中移动、伸长,下颌前牙舌倾以及前牙列拥挤进而可能需要后续拔牙治疗,无法适用于在混合牙列晚期乳牙已经表现出牙根吸收或缺失无法获得足够牙支抗的的患者。此外,由于骨骼效应随着年龄的增长而减弱,而牙齿效应随着年龄的增长而增强,因此,以牙齿作为支抗的上颌前方牵引装置常常不能达到预期骨矫形目的。为了实现更多骨骼变化、减少牙齿代偿、拓宽上颌前方牵引骨矫形的适用范围, 越来越多的学者尝试着使用不同类型的支抗方式, 主要分为: 微螺钉种植体[12,17]和微钛板种植体[8,18-19]。由于微钛板的植入需要进行外科翻瓣手术,并且在治疗结束后需要再次手术取出,正畸医生难以独立操作完成,其临床应用常因此而受限。此外,相比较微螺钉种植体植入术,微钛板种植体植入术侵袭性更大,手术复杂程度更高,损伤乳牙根及恒牙胚的风险更大,同时也大大增加了根部病变和感染的风险。
有大量临床研究和三维有限元分析的证据支持前腭部具有优越的骨质量和较薄的附着黏膜,微螺钉种植体在植入时失败率相对较低且几乎没有牙齿损伤的风险,是进行植入的首选位置[20]。尤其在上颌第一前磨牙对应的冠状切面处腭中缝两侧3 mm区域,该区域较厚的骨质足以接受6 mm长度的成角微型螺钉,较厚的骨皮质和较薄的黏膜厚度为微螺钉种植体植入后提供足够的稳定性并减少施力时力矩的产生,为前腭部微螺钉种植体最合适植入的区域[21-24]。因此,在本研究MSI/FM组中选择在患者前腭部第二和第三腭皱襞区,靠近腭中缝两侧约2 mm的位置各植入1 颗微螺钉种植体,且由于年轻患者,骨矿化低,所以不需要预先钻孔[25],结果显示在矫治期间微螺钉种植体稳定性较高,具备有较好的生物力学负载能力。
3.2 颌骨的改建
相比较FM组, MSI/FM组在矫治的过程中,借助提供强大而稳定支抗力的微螺钉种植体将前方牵引力直接施力于上颌骨,对上颌骨的生长起到直接的促进作用。结合Alt-RAMEC松解上颌骨周围骨缝,激活骨缝区的骨细胞来增强上颌骨对前方牵引力的反应性,达到上颌骨和A点发生更多前移, 增加更多骨骼效应的目的[26-28]。本研究结果显示相比较FM组,MSI/FM组在更短的矫治时间内前牙反覆盖解除,后牙达到过度矫治的效果,提示MSI/FM组上颌骨对前方牵引力的反应性更好,骨骼改建速度更快。
在矢状方向上,FM组矫治结束后Co-A、Co-Gn显著增加(P<0.05、P<0.01),Co-Gn-Co-A无统计学差异。MSI/FM组矫治结束后Co-A显著增加(P<0.01),Co-Gn-Co-A显著减少(P<0.05)。提示治疗结束后两组患者上颌骨均发生了前移,而下颌骨的前移只发生在FM组,相比较FM组,MSI/FM组上颌骨前移量更大,Co-Gn-Co-A明显减小。
在垂直方向上,FM组Y-Axis、S-Go/N-Me、S-Go、Na-Me、MP-SN矫治前后均在正常值范围内,Wits值矫治前偏小,矫治后显著增加(P<0.05),但仍小于正常值范围;Y-Axis、S-Go/N-Me变化无统计学差异; S-Go、Na-Me、MP-SN显著增加(P<0.05、P<0.01、P<0.05)。MSI/FM组Y-Axis、MP-SN、Wits值矫治前偏小,矫治后显著增加(P<0.01、P<0.05、P<0.01),但仍小于正常值范围; S-Go/N-Me、Na-Me、矫治前后均在正常值范围内, S-Go/N-Me矫治后显著减小(P<0.05); Na-Me矫治后显著增加(P<0.01)。提示矫治期间MSI/FM组患者由于Na-Me增长、下颌骨从水平生长型向正常生长型转变,下颌骨发生向下、向后地旋转,MP-SN增大,B点的位置也随之发生向下向后的变化,因此,相较FM组,MSI/FM组患者SNB角显著减小(P<0.01), Wits值也增大更明显(P<0.01)。
3.3 牙、 牙弓、平面及软组织的变化
3.4 术后稳定性
Ngan等[29]和Reyes等[30]认为,前方牵引术后的稳定性更取决于术后下颌骨的生长,而非上颌骨的生长改变。有研究表明[30],无论是男性还是女性,在生长发育的任何阶段,上颌骨矢状位在安氏Ⅲ类患者与咬合正常者间没有发现统计学差异。而安氏Ⅲ类患者Co-Gn的总体生长量都大于咬合正常者。此外,在青春生长发育阶段,安氏Ⅲ患者的下颌额外生长量相比较咬合正常者更大,且其生长峰值常延迟出现在青春期生长发育高峰后,并且持续时间更长。因此,随着生长发育的进行,安氏Ⅲ类错前牙反的患者上下颌骨矢状向不调日趋严重。为防止在青春期生长发育高峰后下颌骨的生长破坏矫治效果,本研究将开始治疗的时间选择在CVMS2~CVMS3末阶段,患者在结束前方牵引治疗拆除口内改良式Hyrax扩弓器及微螺钉种植体后立即进入II期直丝弓矫治阶段,随后在密切的关注下,借助Ⅲ类牵引,牙齿转矩控制等手段渡过生长发育高峰期后的较长一段时间从而保持良好的咬合关系,维持良好的治疗效果。

