术前血清NLR、PLR 以及超声特征在良恶性甲状腺结节中的鉴别诊断价值分析
李明 王诚富 陈珍梅
随着医疗诊断技术的不断提高, 甲状腺结节发生率也不断增加, 具有较高的恶性率, 容易对患者生存质量造成影响, 因此对于甲状腺结节良恶性的早期鉴别十分重要, 但是现有的检查指标难以判断甲状腺结节是否恶变, 缺少定性、客观、定量的指标[1]。现如今, 国内外临床常用的检查项目包括甲状腺功能测定、甲状腺彩超、细针穿刺抽吸活组织, 但是还是存在假阴性情况, 容易增加医疗负担。而术前血清NLR、PLR 等相关指标和甲状腺癌的发展、发生密切相关,患者无需进行其他检查[2,3]。本文探究术前血清NLR、PLR 以及超声特征在良恶性甲状腺结节中的鉴别诊断价值, 现报告如下。
1 资料与方法
1.1 一般资料 选择2022 年的1~12 月本院收治的70 例甲状腺结节患者作为研究对象, 根据术后病理结果分为恶性组、良性组, 每组35 例。良性组中男10 例,女25 例;年龄18~60 岁, 平均年龄(39.52±7.78)岁;文化程度:初中及以上10 例、高中及以上10 例、大专及以上15例;结节大小≤1.0 cm 17例, >1.0 cm 18例。恶性组中男9 例, 女26 例;年龄19~60 岁, 平均年龄(39.99±7.04)岁;文化程度:初中及以上10 例、高中及以上9 例、大专及以上16 例;结节大小≤1.0 cm 20 例, >1.0 cm 15 例。两组患者一般资料比较差异无统计学意义(P>0.05), 具有可比性。纳入标准:①年龄≥18 岁;②符合甲状腺囊实性结节的相关标准;③近期未接受对甲状腺激素造成影响的治疗;④临床资料完整。排除标准:①合并脑器质性疾病;②伴有血液学疾病、慢性炎症性疾病或感染性疾病;③合并甲状腺转移癌;④伴有严重心肺功能和肝肾功能不全。
1.2 方法 术前两组患者均开展超声检查、实验室检查。①实验室检查:由护理人员抽取患者外周静脉血,然后放置在真空抗凝采血管内, 应用全自动血液细胞分析仪进行分析, 检测中性粒细胞计数、白细胞计数、单核细胞计数、淋巴细胞计数, 对于RLR 和NLR 进行计算。②超声检查:应用本院提供的彩色多普勒超声仪器, 选择线阵宽频探头, 指导患者选取仰卧位, 抬高颌部, 充分暴露颈部, 多切面扫查颈部甲状腺范围情况, 对于患者甲状腺结节超声表现进行记录。
1.3 观察指标 对比两组不同结节大小患者NLR, 两组患者PLR, 恶性组不同肿瘤分期、被膜侵犯、中央区发生淋巴转移情况患者NLR。
1.4 统计学方法 采用SPSS25.0 统计学软件对研究数据进行统计分析。计量资料以均数±标准差(±s)表示, 采用t 检验;计数资料以率(%)表示, 采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组不同结节大小患者NLR 对比 良性组结节大小≤1.0 cm 患者NLR 低于恶性组结节大小≤1.0 cm患者, 差异具有统计学意义(P<0.05);良性组结节大小>1.0 cm 患者NLR 低于恶性组结节大小>1.0 cm 患者,差异具有统计学意义(P<0.05)。见表1。
表1 两组不同结节大小患者NLR 对比( ±s)
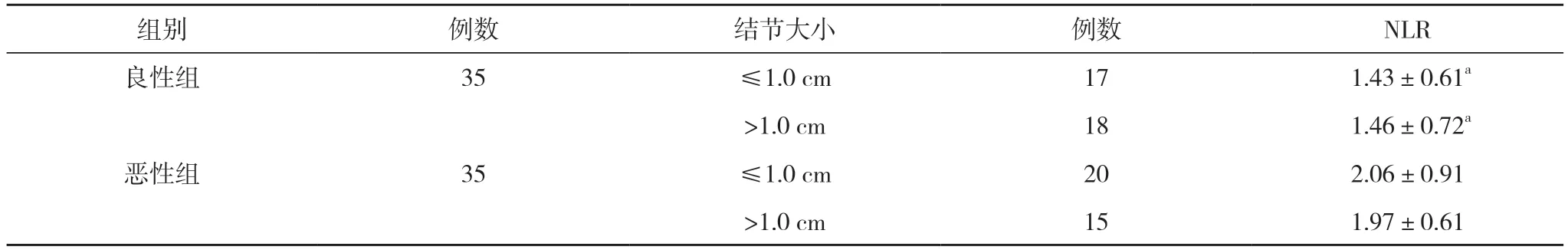
表1 两组不同结节大小患者NLR 对比( ±s)
注:与恶性组对比, aP<0.05
组别 例数 结节大小 例数 NLR良性组 35 ≤1.0 cm 17 1.43±0.61a>1.0 cm 18 1.46±0.72a恶性组 35 ≤1.0 cm 20 2.06±0.91>1.0 cm 15 1.97±0.61
2.2 两组患者PLR 对比 良性组患者PLR 低于恶性组, 差异有统计学意义(P<0.05)。见表2。
表2 两组患者PLR 对比( ±s)

表2 两组患者PLR 对比( ±s)
注:与恶性组对比, aP<0.05
组别 例数 PLR良性组 35 1.62±0.61a恶性组 35 1.91±0.12 t 2.760 P 0.007
2.3 恶性组不同肿瘤分期、被膜侵犯、中央区发生淋巴转移情况患者NLR 对比 恶性组不同肿瘤分期、有无侵犯被膜、有无中央区淋巴结转移患者NLR 对比差异无统计学意义(P>0.05)。见表3。
表3 恶性组不同肿瘤分期、被膜侵犯、中央区发生淋巴转移情况患者NLR 对比( ±s)

表3 恶性组不同肿瘤分期、被膜侵犯、中央区发生淋巴转移情况患者NLR 对比( ±s)
注:不同类别比较, P>0.05
项目 类别 例数 NLR肿瘤分期 Ⅰ、Ⅱ期 29 2.04±0.91Ⅲ、Ⅳ期 6 1.93±0.81侵犯被膜 有 30 2.00±0.81无5 2.15±0.92中央区淋巴结转移 有 19 1.91±0.71无16 2.16±1.11
3 讨论
甲状腺结节发生率不断增加, 且存在良恶性病变,多项研究显示, 甲状腺结节患者主要以良性为主, 但是还是有部分患者结节为恶性。甲状腺肿物主要是指甲状腺内的团块在B 超下的一种状态, 甲状腺肿物一般是结节, 部分结节内是细胞、液体, 也有些结节内既有细胞又有液体, 可以称作为甲状腺的实性病变、囊性病变、囊实性病变[4,5]。医学研究显示, 造成甲状腺肿块的原因较多:①良性结节十分常见, 占比为95%, 可以将其称为结节性甲状腺肿, 甲状腺肿块造成的结节性甲状腺肿最主要原因是缺碘、甲状腺素需求量过大,从而造成局部甲状腺增生、增长, 最终导致局部缺血、坏死形成结节。少部分地区患者, 由于碘摄入量过多,也会引起甲状腺肿大, 甚至结节发生;②甲状腺癌为一种比较高发的癌症疾病, 主要类型是甲状腺乳头状癌, 当肿瘤增长到一定程度时会在颈部摸到肿块, 但肿块相对较硬、边界不清, 多数为无痛性肿块。通过对患者开展实验室检查、超声影像检查, 可大概鉴别属于恶性或良性甲状腺结节, 也可以进一步通过穿刺明确检查[6-8]。
近年来, 甲状腺癌发生率不断升高, 常给患者的精神、身体健康带来影响, 对患者生活造成影响。对于恶性、良性两种不同性质的结节具有不同的处理方式,在进行诊治过程中, 需要对良恶性进行辨别[9-12]。甲状腺癌属于一种内分泌系统恶性肿瘤, 也是头颈部肿瘤, 根据2021 年的统计数据显示, 全球新增的甲状腺癌患者已经高达58.6 万例, 其发病率也不多增加, 而2020 年新增癌症患者占比高达3.0%, 全球女性发病率和男性相比较高, 因此对于甲状腺癌进行鉴别诊断十分重要。采用甲状腺超声能有效辨别良恶性甲状腺结节, 但是患者良恶性结节超声表现以纵横交叉为主, 特异性和敏感性方面也存在一定的限制。而对患者外周血进行检测, 能有效对患者的炎症状态进行反映, 为诊断和治疗提供依据。但是国内外关于甲状腺癌的诊疗文章较少, 因此, 通过对病理特征进行明确, 再绘制受试者工作特征曲线(ROC 曲线)分析良恶性等情况, 能为甲状腺结节良恶性鉴别诊断提供参考[13]。
NLR 是一种可以有效反映炎症反应的标志物, 被广泛用于感染性疾病、急性冠状动脉综合征、恶性肿瘤等疾病的严重程度、病情预后的判断。中性粒细胞为骨髓颗粒白细胞, 能参与人体炎症反应急性期, 为抵御细胞微生物的防线。研究显示, 癌症标本中的细胞密度和患者预后存在密切相关性, 由此证明中性粒细胞在甲状腺结节中具有一定的促肿瘤作用。肿瘤患者机体免疫功能低下, 淋巴细胞绝对值下降, 肿瘤发生转移出现炎症反应时, 会出现中性粒细胞升高及淋巴细胞下降的情况, 表现为NLR 水平升高, 若NLR 持续性升高, 表明肿瘤发生进展, 预后较差[14]。
PLR 为血小板与淋巴细胞比值, 当PLR 偏高, 则代表患者的身体正处于炎症状态。在免疫应答中, 血小板可识别和杀灭各种外来抗原, 释放大量介质修饰免疫及内皮细胞反应, 血小板通过活化释放大量分子形成复杂的肿瘤微环境, 支持肿瘤细胞的生长, 因此PLR 升高与肿瘤发生有着密不可分的关系[15]。因此,如果患者存在PLR 持续性升高情况, 需要对患者开展检查进行明确, 常规的检查项目包括骨髓细胞形态学骨髓的穿刺、染色体流失细胞免疫分型基因突变、病理、免疫组织化学、融合基因等。血小板是从人体骨髓中脱落的小块胞质, 和人体的凝血功能存在相关性。在体内外试验过程中, 血小板能促进患者血管生成, 尤其是肿瘤患者组织内的血管生成;淋巴细胞为白细胞,主要是执行人体机体免疫反应, 能对抗外界干扰, 对于体内细胞变异进行监控。相关研究显示, 在甲状腺乳头癌中, 淋巴细胞密度和患者复发率也密切相关性。但通过对国内外文献进行阅读发现, 血清NLR、PLR两者相关性研究不多, 需要进行更多研究。
综上所述, 术前血清NLR、PLR 在良恶性甲状腺结节中具有显著的鉴别诊断价值, 恶性结节的肿瘤分期、被摸侵犯及中央区发生淋巴结转移与NLR 无关。

