首次应用地舒单抗治疗慢性肾脏病合并骨质疏松的短期预后分析
仉超,高依依,吴永耀,徐鹏杰,刘江,裘晓蕙
慢性肾脏病合并矿物质和骨异常(CKD-MBD)是慢性肾脏病(CKD)患者的重要并发症,尤其是CKD 后期,随着骨骼代谢紊乱和钙磷代谢失衡进一步加重,合并骨质疏松甚至骨折的风险大大增加[1-2]。抗骨吸收药物可以有效改善CKD 患者骨质疏松的症状和骨密度[3]。地舒单抗是用于人体治疗的活性最强的RANKL 抑制剂,能够抑制破骨细胞的形成与活化[4]。国内外陆续有地舒单抗致低钙血症的报道,但目前对地舒单抗治疗CKD合并骨质疏松的临床应用经验尚不足。本研究对CKD 合并骨质疏松使用地舒单抗治疗情况进行整理和分析,了解其临床特点、不良反应及应对措施,为其临床应用提供参考,现报道如下。
1 资料与方法
1.1 一般资料 回顾性纳入2021年3月至2022年3月在宁波市医疗中心李惠利医院肾内科首次使用地舒单抗针60 mg 皮下注射治疗的慢性肾脏病合并骨质疏松患者,均符合骨质疏松的诊断标准:双能X线吸收骨密度检查T 值≤-2.5SD;排除骨肿瘤、实体肿瘤骨转移及多发性骨髓瘤患者,资料齐全者共68 例。入院时合并终末期肾病已行透析的骨质疏松患者21 例(透析组),其中男8 例,女13 例;年龄33~82 岁,中位年龄64 岁。入院时合并非透析依赖性慢性肾脏病(NDD-CKD)的骨质疏松患者27 例(NDD-CKD组),其中男8 例,女19 例;年龄38 ~80 岁,中位年龄63 岁。不合并CKD 的骨质疏松患者20 例(非CKD组),其中男6 例,女14 例;年龄49~77 岁,中位年龄61 岁。3组年龄、性别差异均无统计学意义(均P >0.05),所有患者在确诊骨质疏松后若无禁忌(如高钙血症)常规予以钙剂和活性维生素D 治疗,在使用地舒单抗前未使用其他抗骨质疏松药物。本研究经宁波市医疗中心李惠利医院医学伦理委员会批准后实施(伦研批:KY2022PJ072)。
1.2 方法 收集并记录入组患者的基本资料,包括年龄、性别、诊断、合并用药情况;收集用药前、用药后1 周、用药后3 个月的实验室检验指标,包括血钙(Ca)、血磷(P)、血镁(Mg)、血钾(K)、估算的肾小球滤过率(eGFR)、血肌酐(Scr)、尿素氮(BUN)、血清甲状旁腺激素(PTH)、血白蛋白(Alb)、碱性磷酸酶(ALP)及25-羟基维生素D(25-VD);记录使用地舒单抗后的不良反应(低钙血症)的发生时间、临床表现、处理措施、恢复时间及转归情况。根据2006 版中华医学会骨质疏松和骨矿盐疾病分会《低钙血症诊治指南》:血清蛋白浓度正常时,血钙<2.2mmol/L,血游离钙<1.18 mmol/L 称为低钙血症。一般血钙<1.88 mmol/L 血,游离钙<0.95 mmol/L,会引起相应的临床症状。
1.3 统计方法 使用SPSS 22.0统计软件进行分析,计量资料以均数±标准差表示,用药前后比较采用配对t 检验。P <0.05 表示差异有统计学意义。
2 结果
2.1 透析组使用地舒单抗前与用药后1 周、用药后3 个月实验室化验指标比较 与用药前比较,透析组使用地舒单抗1 周后PTH 升高,Ca、P 降低(均P <0.05);用药后3 个月PTH、Alb、25-VD升高,Ca、P降低(均P <0.05),见表1。
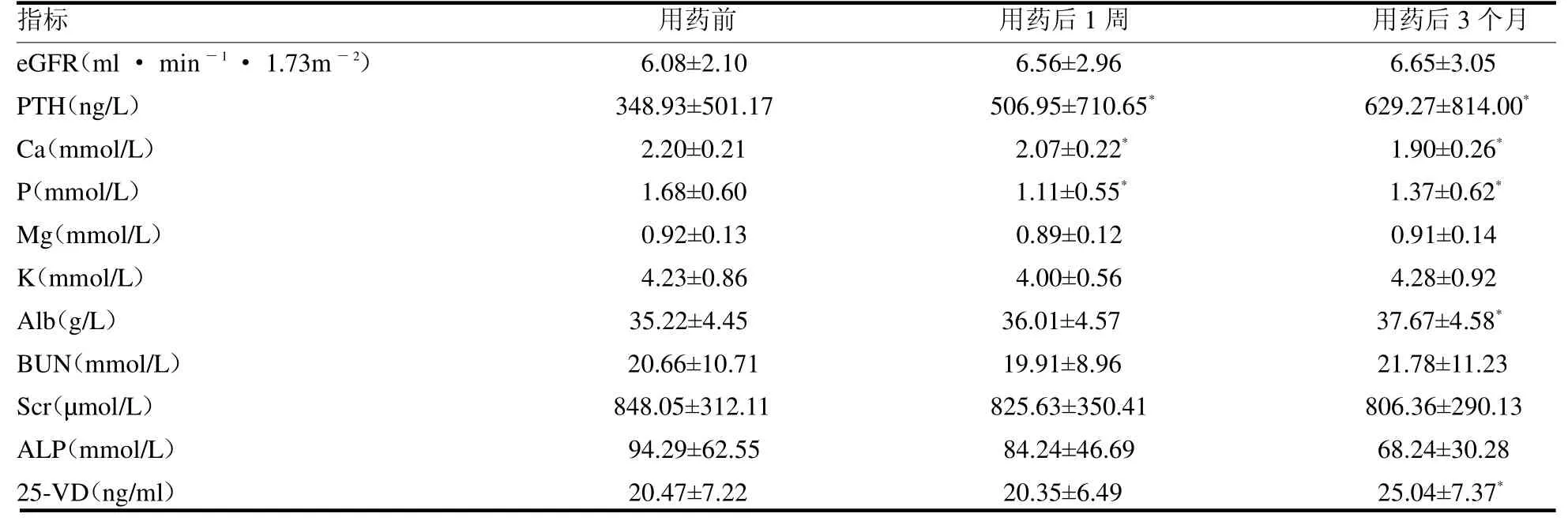
表1 透析组使用地舒单抗前与用药后1 周、用药后3 个月实验室化验指标比较
2.2 NDD-CKD组使用地舒单抗前与用药后1 周、用药后3个月实验室化验指标比较 与用药前比较,NDD-CKD组使用地舒单抗1 周后PTH 升高,Ca、P降低(均P <0.05);用药3 个月后PTH、Alb、K、25-VD 升高,Ca、P、ALP 降低(均P <0.05),见表2。

表2 NDD-CKD组使用地舒单抗前与用药后1 周、用药后3 个月实验室化验指标比较
2.3 非CKD组使用地舒单抗前与用药后1 周、用药后3 个月实验室化验指标比较 与用药前比较,非CKD组使用地舒单抗1 周后PTH、Scr 升高,Ca、P、Mg、eGFR、Alb、ALP 降低(均P <0.05);用药3个月后PTH、25-VD 升高,Ca、P、ALP 降低(均P <0.05),见表3。
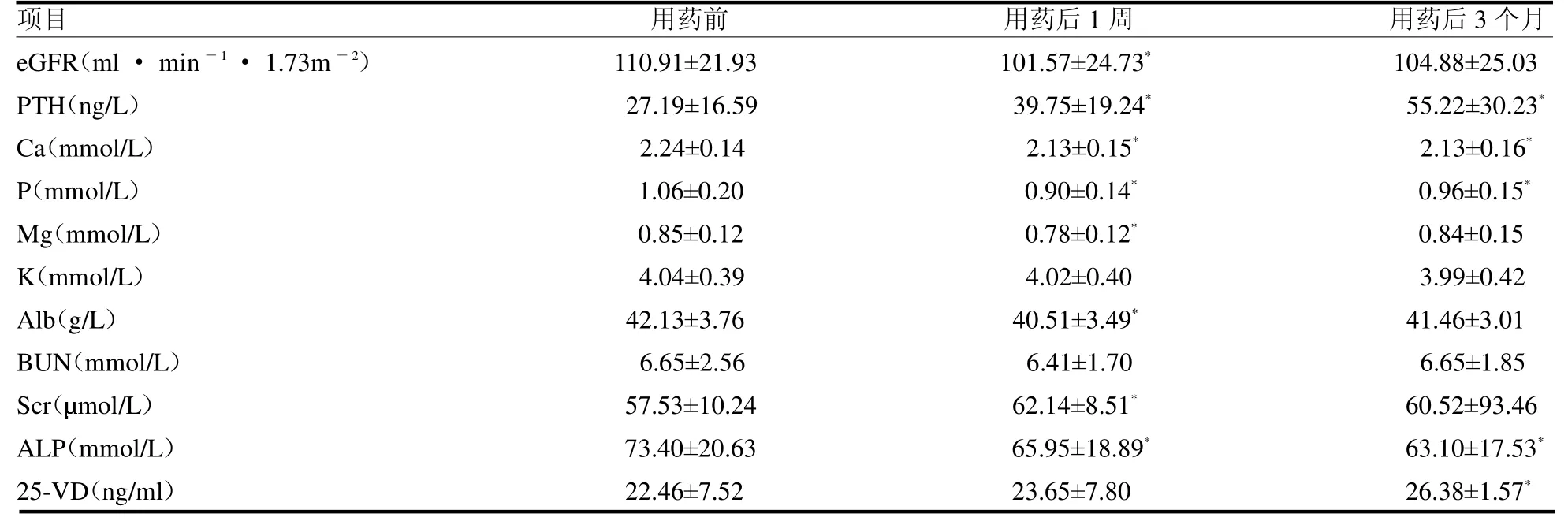
表3 非CKD组使用地舒单抗前与用药后1 周、用药后3 个月实验室化验指标比较
2.4 严重低钙血症患者的临床特征 发生严重低钙血症10 例(14.71%),其中男6 例,女4 例;年龄33~68 岁。非CKD组2 例,NDD-CKD组2 例,透析组6 例,发生严重低钙血症时间为用药后2 ~21 d,有4 例患者虽然血钙<1.88 mmol/L,但无明显临床症状,其余6 例患者伴不同的临床症状。纠正低钙血症的方式包括口服和静脉补钙,除1 例(透析组-3)合并严重甲旁亢患者出现反复发作的严重低钙血症,恢复时间较长(47 d),余均短时间内(1 ~12 d)好转或痊愈,总体恢复时间1 ~47 d 不等,见表4。
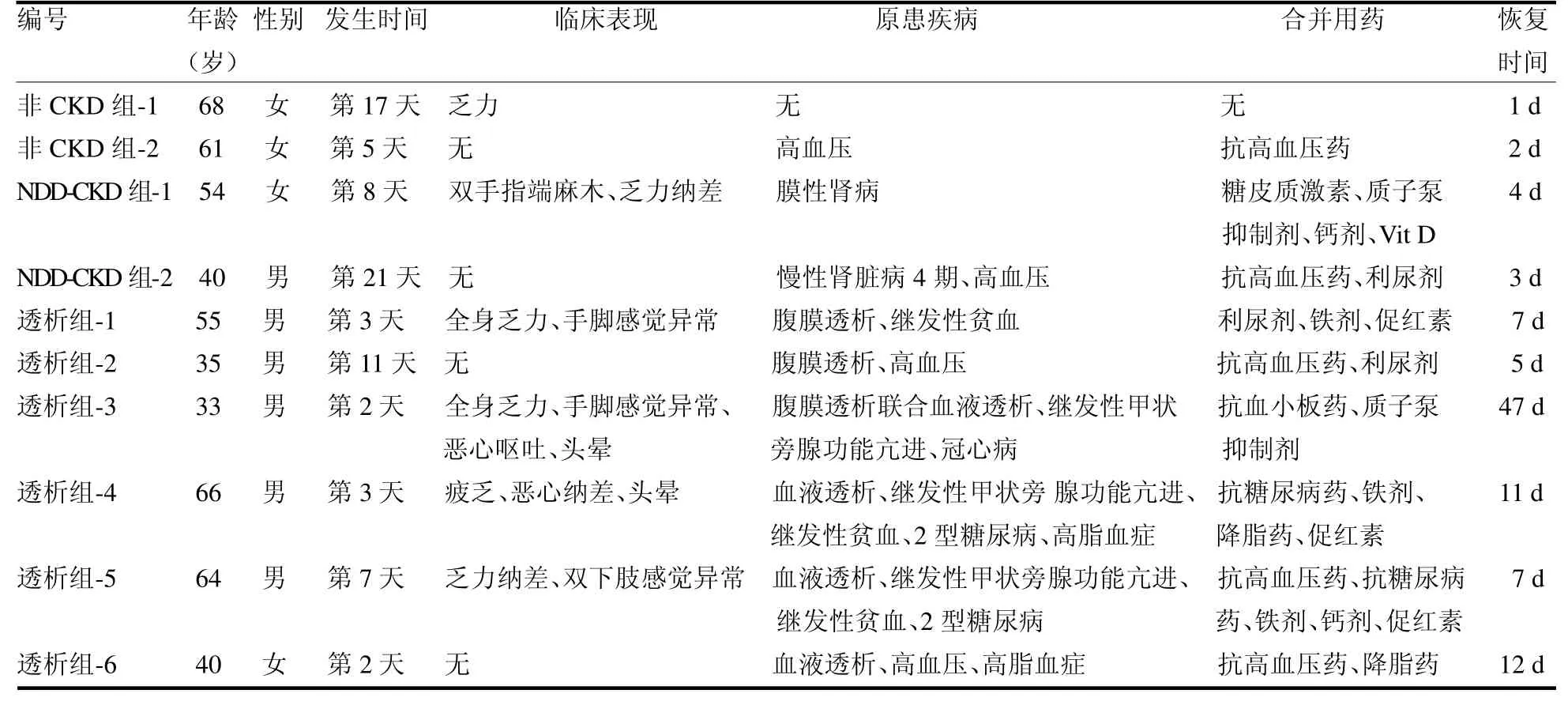
表4 严重低钙血症患者的基本情况及临床特征
3 讨论
随着肾功能的减退,CKD 患者骨代谢紊乱逐渐加重,CKD 3 期患者骨质疏松患病率为60.98%,4 期为79.54%,5 期为89.80%[5]。骨质疏松会导致骨痛,骨折、致残率和病死率等风险升高,因此早发现、早干预非常重要。地舒单抗能够抑制破骨细胞活动,减少骨吸收,增加骨密度[6]。Block 等[7]研究发现地舒单抗的药代动力学及药效学不受肾功能水平的影响,在肾功能不全包括血液透析的患者中使用地舒单抗无需调整剂量。Kunizawa 等[8]研究发现,在血液透析患者与非血液透析患者中使用地舒单抗治疗骨质疏松疗效差异无统计学意义。
本研究3组骨质疏松患者均首次使用地舒单抗治疗,结果显示3组均在较短时间内(1 周)出现Ca、P 降低,PTH 升高。这表明短期内地舒单抗对血钙、磷、PTH 方面的影响在CKD 和普通人群中无差别;用药3 个月左右,NDD-CKD组、非CKD组的25-VD 升高、ALP 降低,透析组25-VD 升高、ALP 无显著变化。25-VD 升高可能与持续外源补充活性维生素D有关,地舒单抗通过抑制破骨细胞的活性,降低骨破坏,ALP 下降提示地舒单抗有良好的骨保护作用。透析组ALP 并未发生显著性变化,可能与透析患者合并某些加速骨代谢紊乱的因素,如严重的CKD-MBD、甲状旁腺功能亢进等疾病有关。但本研究纳入透析患者数量有限,观察时间短,还需要进一步研究证实。
地舒单抗可能诱发感染,如皮肤、尿路感染;偶见蜂窝织炎;罕见低钙血症、颌骨坏死和非典型股骨骨折病例[6,9]。本研究使用地舒单抗后出现严重低钙血症10 例(14.71%),主要临床表现:乏力、恶心呕吐、头晕、指端麻木及肢体感觉异常等。肾功不全患者1- -羟化酶活性降低,Vit D 向1,25-羟维生素D转化受损,钙的肠道吸收减少,这可能是低钙血症易出现的原因之一[10]。地舒单抗说明书中提示肾功能不全患者用药无需调整剂量,同时指出,在肌酐清除率(Ccr)<30 ml/min或正在接受透析治疗者出现低钙血症的风险会明显增加[7]。荟萃分析报道,终末期肾病患者使用地舒单抗后发生低钙血症的概率约为42%,远远高于正常人群;低钙情况通常在用药的前2 周至2 个月达高峰[11]。有学者建议用药前预防性补充钙和维生素D制剂,以及在透析液中加入钙剂,可降低终末期肾病患者低钙血症的发生[12]。本研究1 例合并严重甲状旁腺功能亢进的患者恢复时间较长(47 d),这提示CKD 与骨代谢异常之间存在密切联系,尤其是已经进入透析阶段且合并继发性甲状旁腺功能亢进的CKD患者,钙磷代谢紊乱问题更为突出,因此使用地舒单抗更需关注钙磷的变化。从机制上讲,甲状旁腺激素直接作用于成骨细胞和骨细胞,间接作用于破骨细胞,促进骨形成和骨吸收[13],而地舒单抗则能够抑制破骨细胞,减少骨吸收,两者在作用机制上相互拮抗,故合并严重甲旁亢的患者使用地舒单抗前要充分评估低钙风险,以免发生严重的难以纠正的低钙血症。
肾功能不全患者用地舒单抗后发生低钙血症的风险高,故用药前需对患者的血钙水平进行充分评估,及时纠正低钙血症,用药后密切监测血钙水平并补充足量的钙剂和Vit D。目前透析患者中应用地舒单抗的经验尚不足,未来还需要更大规模的临床试验来证实其安全性和有效性,为透析患者骨质疏松症的治疗提供更优策略。
利益冲突 所有作者声明无利益冲突

