采用股骨侧优先髋臼侧联合氨甲环酸纱布填塞在初次人工全髋关节置换术中精确性及安全性的分析
陈松 李伟 唐影超 王维 刘哲 郑小龙 谢庆云
人工全 髋关节 置换术(total hip arthroplasty,THA)是治疗股骨头坏死(osteonecrosis of the femoral head,ONFH)、髋骨关节炎(hip osteoarthritis, HOA)、发育性髋关节发育不良(developmental dysplasia of hip,DDH)、股骨颈骨折等疾病的有效手段。THA术后有一定的并发症,其中位居第二位的并发症是假体脱位。假体的安装位置和方向影响术后的脱位[1]。良好的假体安装位置和方向能够满足髋关节良好的活动度。合适的假体安装位置和方向应当使假体联合前倾角处于25° ~ 50°的安全区内[2]。THA 术中常规先处理髋臼侧,再处理股骨侧。但由于股骨颈前倾角变异较大,往往会造成假体联合前倾角处于安全区外[3],这是术后假体脱位的原因之一。如果术中优先处理股骨侧,根据股骨柄的前倾角去调整髋臼杯的前倾角,也许能使联合前倾角处于安全区内的概率增加。与优先处理髋臼侧相比,术中优先处理股骨侧是否会增加手术时间、术中出血量、术后输血率、住院时间及并发症的相关研究较少。本研究对初次THA 患者应用股骨侧优先髋臼侧联合氨甲环酸纱布填塞方法,先行股骨髓腔扩髓,在确定股骨柄的前倾角后,根据股骨柄的前倾角调整髋臼杯前倾角,可获得较好疗效。
资料与方法
一、资料
1. 纳入与排除标准:(1)纳入标准:① ONFH Ficat 分期为3 期和4 期;② HOA Tonnis 分级为3 级和4 级;③DDH Crowe 分型为Ⅰ、Ⅱ、Ⅲ型,且合并骨关节炎;④老年患者股骨颈骨折分型为头下型;⑤术前评估能够耐受手术且有意愿手术者。(2)排除标准: ① ONFH Ficat 分期为1 期和2 期,且无明显疼痛症状和活动受限;② 髋OA Tonnis 分级为1 级和2 级,且无明显疼痛症状和活动受限;③DDH Crowe分型为Ⅳ型;④不能耐受手术、无手术意愿者。
2. 病例来源:2019 年6 月至2022 年6 月,西部战区总医院骨科行初次THA 患者74 例;其中男35 例,女39 例;平均年龄61(25 ~ 83)岁。将患者分为A、B 组两组。A 组37 例采用THA 术中股骨侧优先髋臼处理;B 组37 例采用髋臼侧优先股骨侧处理。A 组患者术中截除股骨头后,先行股骨髓腔扩髓。当髓腔锉与股骨髓腔大小匹配后,测量髓腔锉的前倾角。取出髓腔锉,股骨髓腔用氨甲环酸注射液浸润的纱布填塞。然后以37°-髓腔锉前倾角为前倾角、40°外展角磨锉髋臼。B 组患者术中截除股骨头后,先处理髋臼侧,使用髋臼角度定位器。以15°前倾角、40°外展角磨锉髋臼,然后再行股骨髓腔扩髓。术前患者行骨盆等大平片进行模板测量,行双侧股骨CT 检查,范围为同侧髋关节至股骨髁的连续扫描,以测量股骨颈前倾角(图1)。本临床研究获得医院伦理委员会许可。
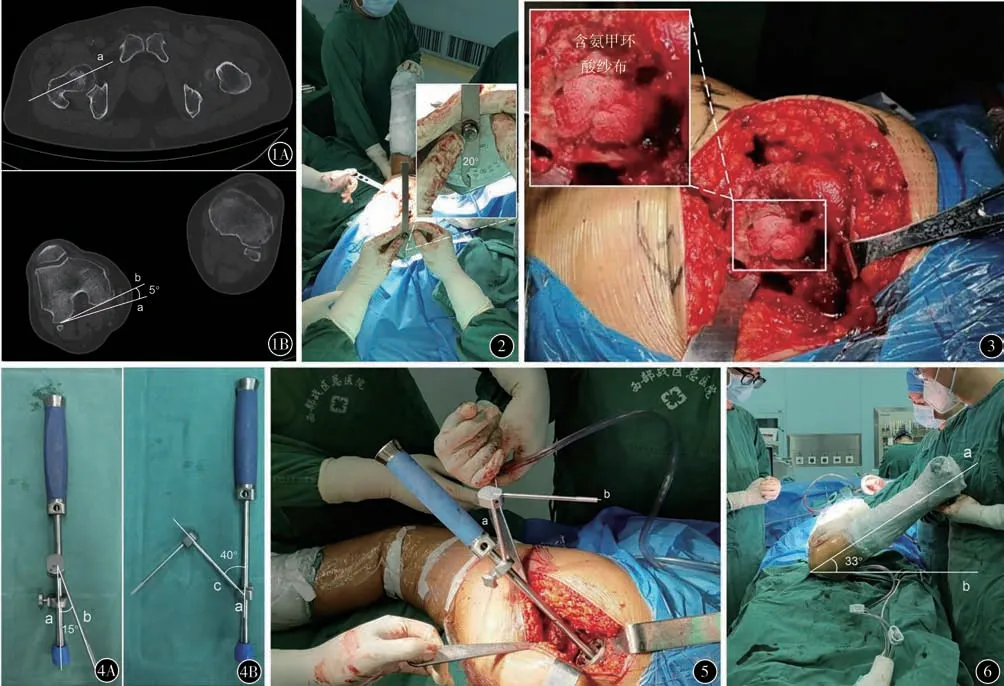
图1 术前CT 测量股骨前倾角 A 沿股骨颈轴线作直线a B 以股骨后髁顶点作直线b,直线a/b形成的夹角为股骨前倾角 图2 术中测量股骨前倾角。屈膝关节,使小腿垂直天花板,此时用量角器测量髓腔锉前倾角,记作股骨柄前倾角。图示该病例股骨柄前倾角约20° 图3 股骨处理后用含氨甲环酸注射液纱布填塞,可减少股骨髓腔出血 图4 髋臼角度定位器 A a/b 线之间的夹角为髋臼杯前倾角(固定15°) B a/c线之间夹角为髋臼杯外展角(固定40°) 图5 术中使用髋臼定位器放置髋臼杯前倾和外展角度。当a线与手术床水平面垂直时,表示髋臼杯外展40°,当b线与患者身体纵轴平行时,表示髋臼杯前倾15° 图6 术中测量假体联合前倾角。采用“同平面试验”测量假体联合前倾角,具体方案见参加文献[4-5],该病例的联合前倾角约33°
二、方法
1. 手术:患者采用全身麻醉。术前30 min 静脉滴注头孢唑林钠2 g 预防感染。术前10 min 静脉滴注氨甲环酸1 g 预防术中出血。手术均采用后外侧入路。根据术前模板测量保留股骨颈截骨量。(1)A组:患者截除股骨头后,先行股骨髓腔扩髓。髓腔锉大小与股骨髓腔匹配后,屈膝关节,使小腿垂直天花板。此时用量角器测量髓腔锉前倾角,记作股骨柄前倾角(图2)。以37°为理想联合前倾角,37°-髓腔锉前倾角公式计算出髋臼杯前倾角。在拔出髓腔锉后,股骨髓腔以含有氨甲环酸注射液的纱布填塞(图3)。然后根据计算出的髋臼杯前倾角度和40°外展角磨锉髋臼。(2)B 组:先处理髋臼侧,使用髋臼角度定位器(图4)。以前倾15°和外展40°磨锉髋臼(图5)。安装髋臼杯假体及内衬试模后,再行股骨侧处理。安装完假体试模后,采用同平面试验测量假体联合前倾角(图6)。具体方法参照文献[4-5]的测量方法。理想术后髋关节活动度为髋关节屈曲 > 110°、后伸 > 30°、屈髋90°位时内旋 >30°、伸直位外旋 > 40°[6]。所有患者均安装负压引流管。记录两组患者手术时间、假体联合前倾角、术中出血量、术后输血率、住院时间及并发症的发生情况。
2. 术后处理:快速康复(enhanced recovery after surgery,ERAS)理念围手术期管理。患者术后回到病房后急查血常规(complete blood count, CBC)、电解质、凝血功能等指标,记录2 h 内恶心、呕吐等发生情况。嘱少量、多次饮温开水。4 h 后可流质饮食。6 h 后抗凝。预防性使用抗生素24 h。24 h 内拔除引流管。48 h 内均经静脉镇痛泵滴注自控镇痛(patient-controlled analgesia, PCA)。术后3 d 内定时肌注帕瑞昔布钠(40 mg /12 h)镇痛。术后第1天行骨盆平片后,鼓励患者下地,助行器辅助下行走功能锻炼。
3. 随访:术后1、3、6、12、24 个月门诊复查。复查内容为切口愈合情况、摄双侧髋关节正位X 线片、CBC、血沉(erythrocyte sedimentation rate,ESR)、C反应蛋白(C-reactive protein,CRP)等检验指标。
4. 统计学处理:采用GraphPad Prism 8 软件进行数据处理。检查结果用±s表示。以t检验方法对计数数据进行比较。用χ2检验方法对计数数据进行比较。P< 0.05为差异有统计学意义。
结 果
1. 基线资料:两组患者术前基线资料差异均无统计学意义(P> 0.05)(表1)。随访中两组患者均未出现出现感染、假体脱位等严重并发症。
表1 两组患者基线资料比较( ± s)
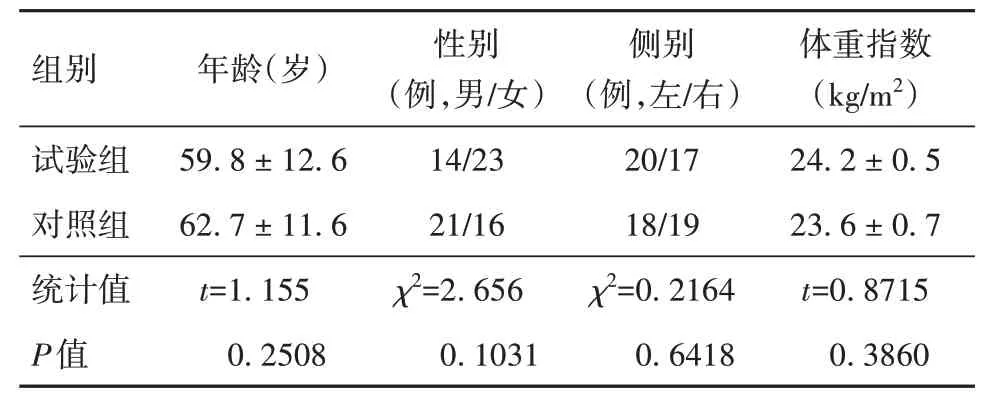
表1 两组患者基线资料比较( ± s)
P值0.2508 0.1031侧别(例,左/右)20/17 18/19 χ2=0.2164 0.6418体重指数(kg/m2)24.2 ± 0.5 23.6 ± 0.7 t=0.8715 0.3860
2. 观察指标:所有患者均手术顺利。两组患者在手术时间、术中出血量、围手术期输血次数以及住院时间差异无统计学意义(P> 0.05)。联合前倾角A 组为(36.5 ± 2.4)°;B 组为(40.4 ± 3.1)°,差异有统计学意义(P< 0.05)(表2)。
表2 两组患者评估指标比较(± s)

表2 两组患者评估指标比较(± s)
组别A组(股骨侧优先)B组(髋臼侧优先)统计值P值手术时间(min)69.5 ± 13.5 65.6 ± 12.8 t=1.300 0.1977术中出血量(ml)295.1 ± 53.0 284.9 ± 53.1 t=0.8326 0.4078围手术期输血(次)0.3 ± 0.5 0.3 ± 0.5 t=0.2545 0.7999住院时间(d)8.0 ± 2.2 8.2 ± 1.1 t=0.4703 0.6395联合前倾角(°)36.5 ± 2.4 40.4 ± 3.1 t=5.932< 0.0001
讨 论
THA 是ONFH、HOA、DDH、股骨颈骨折等疾病有效手段,但术后并发症一直是影响THA 预后的主要因素。在THA 并发症中,假体脱位发生率高居第二位。假体的安装位置和方向影响术后的脱位[1]。良好的假体安装位置和方向,能够满足髋关节良好的活动度和稳定性[3-7]。Dorr 等[3]认为假体联合前倾角处于25° ~ 50°范围内较为安全。THA 术中,关节外科医师习惯常规先处理髋臼侧,再处理股骨侧。但由于股骨颈前倾角变异较大,往往会造成假体联合前倾角处于安全区外[3],是术后假体脱位的原因之一。联合前倾角过大容易发生前脱位,联合前倾角过小容易发生后脱位[8]。
本研究选择Weiner 法计算股骨前倾角[9],即用两张CT 图像重叠确定股骨前倾角值。该方法的缺点是不能直观反映立体的股骨近端解剖结构,同时在选择断层及标记解剖学位置时主观性较强,测量的数值也会受到患者体位的影响,股骨颈前倾角测量值的准确性也受到影响[10]。但是该方法相对简单方便,对术前股骨柄类型的选择具有一定的参考价值,术中可不要求具体的股骨前倾角精确数值。
THA 术中常规先处理髋臼侧,再处理股骨侧。解剖研究发现,股骨的前倾角变异很大,且THA 术中髓腔锉很难将股骨前倾角调整;而髋臼杯角度却易于调整。因此,在初次THA 中,股骨侧优先的理念被提出[11]。理论上,先处理股骨侧,股骨髓腔出血量会增加,最终可能会导致输血率增加。本研究在THA 术中应用股骨侧优先髋臼侧联合氨甲环酸纱布填塞,先行股骨髓腔扩髓;在确定股骨柄的前倾角后,根据股骨柄的前倾角调整髋臼杯前倾角(37°-股骨柄前倾角)。结果显示,股骨侧优先髋臼侧联合氨甲环酸纱布填塞可获得跟髋臼侧优先一样的角度精确性跟安全性,且没有明显增加手术时间、术中出血量、术后输血率及住院时间。Fukunishi 等[12]研究发现,利用股骨侧优先原则,92.3%病例的联合前倾角落在(37 ± 5)°区间;而利用髋臼优先原则的只有41.9%。对于DDH的患者,还可最大限度地降低假体脱位率[13],而髋臼侧优先,其脱位概率是股骨侧优先的5.8倍[14]。股骨侧优先也能够使患者获得更好的步态和力学环境,使其长期受益[15]。
综上所述,股骨侧优先原则不会对髋臼杯及股骨柄角度放置的精确性产生不良影响,且不会增加术中出血、手术时间[16-17]。因此,股骨侧优先髋臼侧联合氨甲环酸纱布填塞进行初次人工THA,可获得跟髋臼侧优先一样的精确性跟安全性。

