胰岛素泵与多次胰岛素强化治疗初发2型糖尿病的临床对比
周 磊
(丹阳市第三人民医院内分泌科,江苏 丹阳 212300)
2 型糖尿病为临床常见慢性代谢性疾病(因胰岛素抵抗以及胰岛β 细胞功能障碍造成),主要特征为高血糖、脂代谢紊乱等[1]。目前国内糖尿病患病率逐年上升,流行病学研究表明,超过20 岁人群糖尿病患者的占比约9.7%[2]。初诊2 型糖尿病患者可同时存在胰岛素抵抗以及胰岛素分泌不足,这与高血糖抑制胰岛功能存在关联[3]。高血糖可造成胰岛β 细胞损伤加剧,并引发胰岛素抵抗,而胰岛β 细胞损伤后,分泌功能减弱,并可出现凋亡[4]。早期胰岛β 细胞的损伤具有一定可逆性,故对于初诊患者,可通过早期强化治疗保护胰岛功能,改善患者预后[5]。胰岛素泵持续输入与多次胰岛素注射均属于常用强化治疗方案,为进一步探讨更适合初发2 型糖尿病患者的强化治疗方案,本次研究选择丹阳市第三人民医院2021年1 月至2023 年4 月收治的初发2 型糖尿病患者30例,通过随机对照试验,探讨了上述两种方案的应用效果,现报告如下。
1 资料与方法
1.1 临床资料
选择丹阳市第三人民医院2021 年1 月至2023 年4 月收治的初发2 型糖尿病患者30 例,以随机数表法分为对照组和观察组。纳入标准:(1)符合糖尿病诊断标准;(2)初次诊断为2 型糖尿病;(3)空腹血糖大于11.1 mmol/L ;(4)未接受其他降糖治疗;(5)知情同意参与研究。排除标准:(1)严重脏器功能不全者;(2)合并其他内分泌疾病者;(3)合并自身免疫系统疾病者;(4)1 型糖尿病患者;(5)不同意参与研究者。对照组(15 例):男8 例,女7 例;年龄34 ~72(48.66±12.15)岁;体质量指数21 ~33(26.15±2.10)kg/m2。观察组(15 例):男8 例,女7 例;年龄32 ~74(49.32±12.43)岁;体质量指数21 ~34(26.24±2.04)kg/m2。两组的基础资料比较无显著差异(P>0.05)。研究已获得伦理委员会批准。
1.2 方法
对照组采用多次胰岛素注射治疗,餐前15 min予门冬胰岛素〔宜昌东阳光长江药业股份有限公司生产,国药准字S20220029,3 mL:300 IU(笔芯)〕皮下注射,睡前予甘精胰岛素〔江苏万邦生化医药集团有限责任公司生产,国药准字S20220027,3 mL:300 IU(笔芯)〕皮下注射,用量结合患者体重计算,每日起始剂量为0.4 ~0.6 IU/kg,结合血糖监测结果进行剂量调整,持续治疗2 周。观察组则采用胰岛素泵治疗,置泵点选择患者脐两侧皮下组织处,使用门冬胰岛素(通化东宝药业股份有限公司生产,国药准字S20210041,10 mL:1000 IU/ 瓶),具体用量以患者体重确定,初始剂量为0.4 ~0.6 IU/kg,其中50% 的胰岛素持续皮下注射,剩余50% 分为三份,分别在三餐前15 min 泵入,结合血糖监测结果进行剂量调整,持续治疗2 周。
1.3 观察指标
1 两组血糖指标的比较。于胰岛素强化治疗之前以及强化治疗2 周后,采血检测空腹(至少空腹8 h)血糖与餐后2 h(饮下50 g 糖水2 h)血糖,并检测糖化血红蛋白。均采用全自动血液生化分析仪检测。(2)两组胰岛素抵抗状态的比较。于治疗前后根据空腹血糖与胰岛素水平,计算HOMA-IR 与HOMA-β。(3)两组血脂水平的比较。于治疗前后采用全自动生化分析仪检测TC、TG、LDL-C、HDL-C 水平。(4)两组低血糖情况的比较。统计两组初诊糖尿病患者在胰岛素强化治疗过程中的低血糖总发生率进行比较。
1.4 统计学方法
采用SPSS 21.0 处理数据,计量资料、计数资料分别采用t检验、χ² 检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组血糖指标的比较
治疗前两组的各项血糖指标水平无显著差异(P>0.05)。治疗后,两组的各项血糖指标水平均降低,且观察组均更低(P<0.05)。见表1。
表1 两组血糖指标的比较(± s)
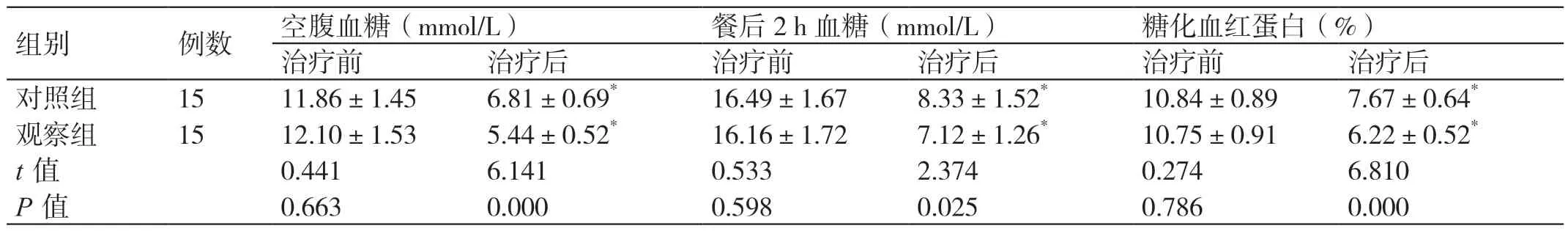
表1 两组血糖指标的比较(± s)
注:* 与治疗前比较,P <0.05。
餐后2 h 血糖(mmol/L) 糖化血组别 例数 空腹血糖(mmol/L) 红蛋白(%)治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 15 11.86±1.45 6.81±0.69* 16.49±1.67 8.33±1.52* 10.84±0.89 7.67±0.64*观察组 15 12.10±1.53 5.44±0.52* 16.16±1.72 7.12±1.26* 10.75±0.91 6.22±0.52*t 值 0.441 6.141 0.533 2.374 0.274 6.810 P 值 0.663 0.000 0.598 0.025 0.786 0.000
2.2 两组胰岛素抵抗情况的比较
治疗前两组的HOMA-IR 与HOMA-β 水平无显著差异(P>0.05)。治疗后,两组的HOMAIR 与HOMA-β 水平均改善,且观察组水平更理想(P<0.05)。见表2。
表2 两组胰岛素抵抗情况的比较(± s)

表2 两组胰岛素抵抗情况的比较(± s)
注:* 与治疗前比较,P <0.05。
组别 例数 HOMA-IR HOMA-β治疗前 治疗后 治疗前 治疗后对照组 15 3.62±0.70 2.36±0.56* 13.53±2.17 37.68±5.19*观察组 15 3.57±0.67 1.53±0.37* 13.48±2.23 53.20±7.61*t 值 0.200 4.789 0.062 6.526 P 值 0.843 0.000 0.951 0.000
2.3 两组血脂水平的比较
治 疗 前 两 组 的TC、TG、LDL-C、HDL-C 水平无显著差异(P>0.05)。治疗后,两组的TC、TG、LDL-C、HDL-C 水平均改善,且观察组均优于对照组(P<0.05)。见表3。
表3 两组血脂水平的比较(mmol/L,± s)
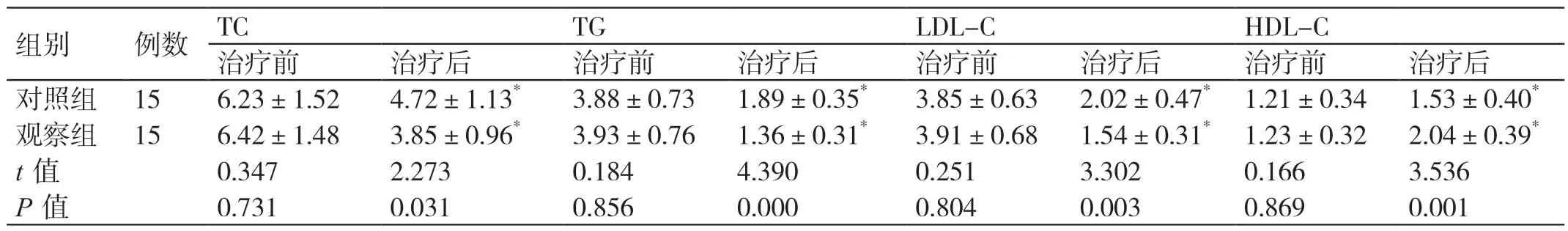
表3 两组血脂水平的比较(mmol/L,± s)
注:* 与治疗前比较,P <0.05。
组别 例数 TC TG LDL-C HDL-C治疗前 治疗后 治疗前 治疗后 治疗前 治疗后 治疗前 治疗后对照组 15 6.23±1.52 4.72±1.13* 3.88±0.73 1.89±0.35* 3.85±0.63 2.02±0.47* 1.21±0.34 1.53±0.40*观察组 15 6.42±1.48 3.85±0.96* 3.93±0.76 1.36±0.31* 3.91±0.68 1.54±0.31* 1.23±0.32 2.04±0.39*t 值 0.347 2.273 0.184 4.390 0.251 3.302 0.166 3.536 P 值 0.731 0.031 0.856 0.000 0.804 0.003 0.869 0.001
2.4 两组低血糖发生率的比较
观察组的低血糖发生率为0.00%(0/15),低于对照组的40.00%(6/15),χ²=5.208,P=0.022。
3 讨论
近年来国内2 型糖尿病发病率不断上升。2 型糖尿病主要表现为高血糖、胰岛素抵抗,并伴胰岛素分泌不足[6]。胰岛素抵抗与胰岛β 细胞功能变化贯穿于糖尿病发生、发展的全过程。高血糖状态则会进一步导致胰岛素抵抗加重,并加剧胰岛β 细胞损伤,也可诱发血管病变,高血糖、胰岛素抵抗、β 细胞损伤互为因果,在未得到及时治疗的情况下,可形成恶性循环[7-8]。2 型糖尿病患者胰岛功能损伤早期具有一定可逆性,故早期应当进行强化治疗,以降低血糖,保护胰岛β 细胞。胰岛素是治疗2 型糖尿病的有效药物,其能够实现对人体胰岛素的补充,有助于控制血糖,减轻胰岛素抵抗状态,也能够使患者的胰岛β细胞功能部分恢复,是治疗糖尿病的理想药物[9-10]。初诊糖尿病患者因血糖水平较高,常规口服降糖药物的效果不佳,多采用多次胰岛素注射治疗,虽然可取得较好的效果,但因注射过程复杂,患者的依从性较差;且治疗期间容易出现血糖波动,可造成夜间低血糖与黎明现象,在一定程度上影响了降糖效果。而采用胰岛素泵强化治疗,更接近生理性胰岛素的分泌状态,且应用方法简单,患者痛苦小,依从性高,能够提高血糖管理效果,并降低低血糖风险[11]。本次研究中,观察组经胰岛素泵强化治疗后,血糖指标水平更优,且低血糖的发生率更低(P<0.05),说明该强化治疗方案对控制血糖水平、降低低血糖风险均有显著效果。
糖尿病患者的持续高血糖状态可刺激胰岛β 细胞的代偿性分泌,而因β 细胞损伤,胰岛素并未充分转运加工即输入血液循环,可造成高胰岛素血症[12]。同时,高血糖会导致胰岛β 细胞释放较多的氧自由基,加重细胞损伤,也会降低葡萄糖转运因子和糖原合成酶的活性,进而可加重胰岛素抵抗。通过强化治疗有效控制血糖,则能够减轻糖毒性,逆转胰岛β细胞的功能损伤,有利于促进胰岛素第一时相的分泌,使患者的病情得到明显缓解[13-14]。短期强化治疗也能减轻脂毒性,提升胰岛素的敏感性,减轻胰岛素抵抗。而采用胰岛素泵强化治疗,可通过脉冲法持续输入微量胰岛素,并在餐前补充剂量充足的胰岛素,可控制血糖稳定,患者血糖达标的时间更短,糖毒性解除更快,故患者的胰岛素抵抗可得到有效改善。本次研究中,治疗后观察组的HOMA-IR 低于对照组,HOMA-β 高于对照组(P<0.05),说明胰岛素泵强化治疗更有利于改善胰岛素抵抗。
2 型糖尿病患者在发病的初期会出现胰岛β 细胞的分泌异常,具体表现为第一时相分泌不足甚至是消失,脂肪分解增加,肝糖的输出增多,肌肉摄取葡萄糖的量减少,血糖以及游离脂肪酸的水平均会上升,TG 也会储存过多,可对胰岛β 细胞产生脂毒性[15-16]。脂代谢异常可造成β 细胞脂肪酸氧化过程受到抑制,进而可开放β 细胞的钾通道,胰岛素分泌会减少;也会增加UCP-2 的表达,进而影响ATP 形成过程,减少胰岛素分泌;还会通过诱导神经酰胺合成,加快一氧化氮形成,促使胰岛β 细胞凋亡。而采用胰岛素泵治疗,能通过提供胰岛素的持续输注以及进食时的脉冲释放,逆转早期β 细胞损伤,也能够减轻脂毒性,改善血脂水平。本次研究中,治疗后观察组的血脂指标优于对照组(P<0.05),说明胰岛素泵强化治疗有利于改善脂代谢,可减轻脂毒性。
综上所述,在对初诊2 型糖尿病患者的强化治疗中,采用胰岛素泵方案的效果确切,能改善血糖、血脂水平,减轻胰岛素抵抗,且相关低血糖风险更低,治疗方案安全可靠,值得推广。但胰岛素泵强化治疗的费用相对更高,长期使用患者的经济负担较重,故考虑在患者血糖达标后,可转为多次胰岛素皮下注射治疗。

