脑卒中恢复期压力性损伤危险因素与列线图预测模型的构建*
邢琪佳 沈炼伟 谢玉磊 饶娜 蒋虹霖 姚婷 郑川 冯林
(1.川北医学院附属医院,四川 南充 637000;2.锦州医科大学附属医院康复医学科,辽宁 锦州 121000)
压力性损伤(Pressure Injury,PI),又称压疮,是皮肤或软组织长期受压造成的局部损伤,好发于骨性突起部位[1]。脑卒中后,患者通常存在不同程度功能障碍,从而导致患者精神症状和意识水平差、长期卧床不起、营养不良、局部环境潮湿,增加压力性损伤的风险[2-3]。压力性损伤不仅可引起患者疼痛,限制患者日常行动,增加感染和营养不良风险,还影响卒中患者的康复预后,造成严重的家庭社会经济负担[4]。据报道[5-6],发生压力性损伤的脑卒中患者较无压力性损伤的脑卒中患者死亡率增加4~6倍。因此,脑卒中恢复期患者压力性损伤的早期识别、风险评估及预防,可有效降低脑卒中恢复期患者的致残率和病死率,改善患者生活质量,减少住院时间及经济负担[7]。简易高效地识别高风险人群并对其实施有效干预是预防压力性损伤的关键步骤[8],而压力性损伤的风险预测常依赖于压疮风险量表和临床观察[9],目前的Braden量表是公认较为成熟的量表,但考虑医学技术的发展及本土化应用的限制,预测压疮发生的风险可信度较低,本研究尝试将Braden量表与脑卒中恢复期压力性损伤发生的常见危险因素相结合,探索制定适用于我国脑卒中恢复期压力性损伤发生的评估工具[10-12]。近年来,线列图预测模型应用于心血管疾病[13]、骨折手术[14]、重症监护室[15]等领域进行疾病风险的预测,在脑卒中领域的应用甚少。因此,本研究基于脑卒中恢复期压力性损伤相关危险因素进行分析,构建出脑卒中恢复期患者压力性损伤的预测模型,并以列线图形式表现,量化评估脑卒中恢复期发生压力性损伤风险,为临床压力性损伤高危人群的早期识别提供参考,现将结果报告如下。
1 资料与方法
1.1 一般资料 纳入2018年1月—2021年2月川北医学院附属医院收治的脑卒中恢复期患者284例作为训练集用于模型构建及内部验证,并收集2020年1月—2021年6月的锦州医科大学附属医院收治的脑卒中恢复期患者84例作为验证集用于模型外部验证。本研究纳入患者均签署知情同意书,且经川北医学院附属医院伦理委员会及锦州医科大学附属医院伦理委员会批准(No.2022ER363-1)。纳入标准:①年龄18~95岁。②首次发病,脑卒中诊断符合《中国脑卒中恢复期诊治指南2018》标准[7],并经头颅CT或磁共振证实。③发病病程≥1个月。④Brunnstrom分期≤3期或尿失禁或大便失禁或洼田饮水试验≥3级或意识障碍或中重度认知障碍或病情危重患者。⑤入院后完善相关检查和检验,信息完整。排除标准:①脑外伤、帕金森综合征、骨折等引起的压力性损伤。②病程<1个月。③Brunnstrom分期>3期,ADL活动能力良好。④信息不完整患者。
1.2 资料采集 收集患者性别、年龄、体重指数(BMI)、基础疾病[糖尿病、高血压、慢性阻塞性肺疾病(以下简称慢阻肺)、冠状动脉粥样硬化性心脏病(以下简称冠心病)]、一般情况(入院时是否有意识障碍、肌张力有无变化、日常生活能力量表评分(Activity of daily living scale, ADL,评分<60分为生活不能自理,≥60分为良好)、压力性损伤(Braden评分,评分<12为高风险,12~16为中风险,>16为低风险)、实验室检查(白蛋白含量、白细胞计数,白蛋白含量≤30为中重度低蛋白血症,>30为轻度低蛋白血症或正常)、住院期间是否使用改善循环药物、有无感染。压力性损伤定义采用《跨专业团队压力性损伤的评估与管理》指南定义[11]。

2 结果
2.1 脑卒中恢复期患者压力性损伤发生的单因素分析 与非压力性损伤组相比,压力性损伤组患者入院时Braden评分、ADL评分、白蛋白含量、白细胞计数、平均年龄、冠心病、意识障碍、感染、使用改善循环药物等差异均有统计学意义(P<0.05);其余指标比较差异无统计学意义(P>0.05)(见表1)。外部验证集的基线特征,见表2。

表1 两组脑卒中压力性损伤患者比较[n(×10-2)]Table 1 Comparison of patients with stroke stress injury between the two groups

表2 外部验证组基线特征[n(×10-2)]Table 2 Baseline characteristics of external validation group
2.2 脑卒中恢复期患者压力性损伤发生的多因素分析 以患者是否发生压力性损伤为因变量,根据单因素分析结果,差异有统计学意义的指标为自变量建立二元Logistic回归方程(见表3),分析结果显示,白蛋白含量、白细胞计数、ADL评分和Braden评分为脑卒中恢复期患者发生压力性损伤的影响因素(P<0.05)见表4。

表3 变量赋值表Table 3 Variable assignment table

表4 影响脑卒中恢复期患者发生压力性损伤的Logistic回归分析Table 4 Logistic analysis affecting the occurrence of pressure injury in patients with acute ischemicstroke
2.3 列线图预测模型的构建 根据多因素分析筛选出的变量构建压力性损伤的列线图预测模型(见图1)。同时,使用vif函数对纳入模型的变量进行共线性诊断,得出以上5个变量的vif值均<10,说明该模型的共线性可以忽略[16]。列线图的应用如下:根据列线图,得出个体每个预测指标对应的分数值(Points),得出各分数和的总分(Total Points)后,与总分相对应的预测概率为脑卒中恢复期患者压力性损伤的概率。

图1 脑卒中恢复期患者压力性损伤模型列线图预测模型Figure 1 Nomograph prediction model of pressure injury in patients with acute ischemicstroke
2.4 列线图预测模型的评价
2.4.1 预测模型的效能压力性损伤 预测模型的C指数为0.883(95%CI:0.657~0.932)(见图2);绘制的校准曲线,见图3。
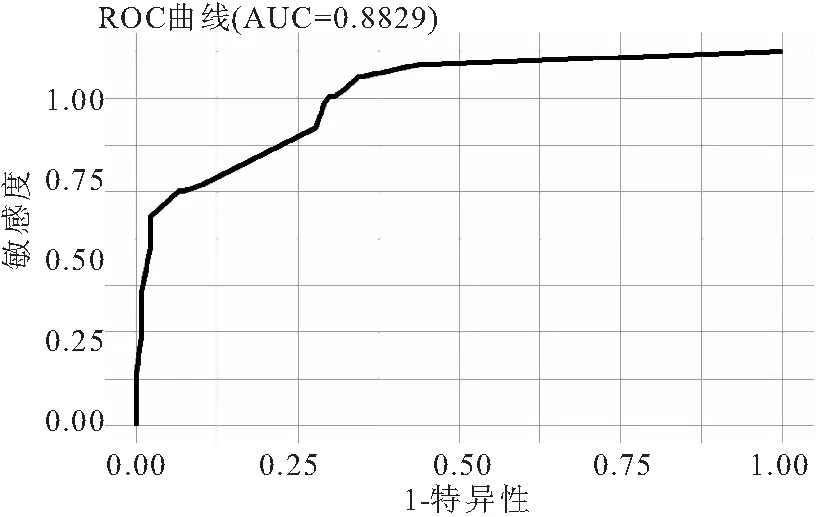
图2 预测模型的ROC曲线Figure 2 Roc curve of predictive model

图3 预测模型的校准曲线Figure 3 Calibration curve of predictive model
2.4.2 预测模型的内部验证 采用Bootstrap方法对训练集进行内部验证,设置重抽样次数为1 000次,计算得出C_index为0.833,未存在过拟合;绘制的校准曲线,见图4。

图4 内部验证校准曲线Figure 4 Calibration curves of Internal validation
2.4.3 预测模型的外部验证 由验证集计算得出预测模型的C_index为0.835(95%CI:0.700~0.875)(见图5);绘制的校准曲线,见图6。

图5 外部验证ROC曲线Figure 5 ROC curve of external validation

图6 外部验证校准曲线Figure 6 Calibration curve of externally verify
2.5 决策曲线分析 采用R语言中的“rmda”包,分别构建Braden评分模型、日常生活活动能力模型、综合模型(上文已构建的模型),构成出决策曲线,见图7。

图7 决策分析曲线Figure 7 Decision analysis curve
3 讨论
临床列线图预测模型是基于多因素统计模型制作的简易可视化图表,可根据研究对象的不同指标的总得分,量化计算研究对象发生预期事件的风险[17-18]。本压力性损伤列线图预测模型,综合了生化检验与量表访问方式进行构建,研究所采用的数据来自于川渝地区多个地级市及辽宁省锦州市的就诊患者,具有一定的代表性,由此得出的预测模型在内部验证、外部验证、决策分析曲线均表现良好,可较为可信地反映我国脑卒中恢复期患者压力性损伤的发生风险。通过单因素和Logistic回归分析可知低白蛋白血症、白细胞计数升高、Braden评分低、生活自理能力中重度依赖与脑卒中恢复期患者发生压力性损伤密切相关,与既往研究相符[19]。
伴有低蛋白血症的脑卒中患者常合并营养不良,易发展为营养不良性水肿,增加压力性损伤发生的风险,减缓压力性损伤的愈合[20];另一方面,目前脑卒中好发人群的年龄为中老年人,该年龄阶段的患者皮肤变薄萎缩,弹性减退,骨性突起更加明显,机体的组织愈合、炎症反应和免疫功能也出现退化,使脑卒中患者成为发生压力性损伤的高危人群,本研究结果显示可根据白蛋白评估压力性损伤的发生风险,与Lizaka等[21]的研究结果一致。灌注损伤是导致压力性损伤的重要因素,持续压力会导致组织缺血,当缺血组织恢复血液供应后,血液的再灌注增加了活性氧的形成,并引发炎症反应[22],而白细胞可以在适当的刺激下通过消耗氧气并产生超氧化物,因此,可以推测白细胞计数的变化可反映压力性损伤的发生。Braden量表从营养摄取能力、感知能力、活动能力、移动能力、潮湿程度以及剪切力与摩擦力等6方面进行评分,具有良好的敏感性,广泛应用于临床的压力性损伤风险评估[23-24]。最近一项系统回顾[25]评估了Braden量表在评估压力损伤风险方面的准确性,提示Braden量表仅具有中等预测效度,决策分析曲线表明,本研究制作的预测模型的净收益高于单纯使用Braden量表得分构建模型或单纯使用ADL评分构建模型,表明对于我国的脑卒中恢复期患者的压疮预测,本研究具有较高的可信度,可对Braden量表进行优化适用于我国国情。此外,脑卒中后患者多伴有肢体活动障碍和感觉异常,ADL评分多呈中重度依赖,多数患者独立活动的能力降低,肌肉力量不足,无法实现自主移动,在被动转运、移动过程中,表皮与衣服和床单之间发生摩擦和剪切,导致真皮-表皮连接处被破坏,角质层剥离,皮下毛细血管断裂,皮肤和皮下组织的血液供应减少[26];脑卒中伴大小便失禁的患者因尿液和粪便的浸润导致皮肤水分改变从而降低皮肤对压力的耐受,且尿液和粪便本身对皮肤具有刺激作用[27];另外,病情危重的患者,长期卧床,病床接触面的皮肤持续受到压力的作用,导致接触面缺血破溃坏死,加上患者感觉异常或意识障碍,不能感觉接触面异常的感觉;上述情况均使患者容易发生压力性损伤。因此,脑卒中恢复期患者发生压力性损伤是多因素参与的结果,患者ADL重度依赖、Braden评分低、低蛋白血症和白细胞计数高提示患者发生压力性损伤发生的风险高;对上述因素进行早期干预,可有效降低压力性损伤发生的风险。
本研究存在以下的局限性。首先,本研究回顾性分析脑卒中恢复期患者压力性损伤的危险因素预测,研究的样本量较少,一部分患者因资料不完整而排除,可能造成研究结果有一定偏倚。其次,本研究预测模型的外部验证为单一数据验证,若是可以增加不同时段或国外的样本数据作为外部验证集进行异时相验证或多中心验证,模型的效能可以得到进一步的提升[28-29]。另外,模型的C指数为0.883,模型的辨别能力还有提升空间,可通过纳入新预测因子提升模型判别能力,如基因组学、蛋白质组学和影像学技术等[30]。
4 结论
本研究制定的压力性损伤发生列线图预测模型可根据患者血清白蛋白含量、血清白细胞计数、ADL评分和Braden评分等因素评估脑卒中恢复期患者压力性损伤发生的概率,具有较好的检验效能,有利于临床上脑卒中恢复期压力性损伤的预防。

