膝胸卧位改善无痛胃肠镜联合检查术后腹痛腹胀的效果观察
聂 燕,刘展翅,王龙岩,宁养红
(空军军医大学第一附属医院,陕西 西安 710032)
随着静脉麻醉技术的进步和普及,无痛胃肠镜得到越来越广泛的应用,已成为消化道疾病最常用的筛查和诊断方法之一。单次麻醉下同时完成无痛胃肠镜联合检查,具有方便受检者、节省医疗费用及受检者时间等优点,不仅减轻了受检者检查过程中的应激水平,改善了检查的舒适性,同时也显著提高了检查操作的质量和检查结果的准确性[1-3]。然而,无痛胃肠镜联合检查需在短时间内向胃腔和肠腔注入大量气体。国内研究显示[4-7],检查过程中在静脉麻醉药物抑制口腔或肛门排气能力的同时常规注入空气,会导致受检者检查结束后出现膨胀综合征[8],严重者甚至诱发迷走神经反射而出现恶心、呕吐、面色苍白等症状,严重影响检查舒适度,同时也增加了医护人员的工作量。可见,促进无痛胃肠镜联合检查术后胃肠道排气对于减轻受检者痛苦、减少并发症具有重要的临床意义。肛管排气是临床较为常用的肠道排气方法,但其为侵入性操作,且对直肠具有一定的刺激性。膝胸卧位排气法通过改变患者体位,利用气体上升的特点促进其从肛门排出,具有无创、简便易行等特点。近年来膝胸卧位及肛管排气在改善胃肠胀气、术后腹胀腹痛中应用广泛[9-11],但目前尚未有研究表明其在无痛胃肠镜检查中的应用效果。因此,本研究拟探讨膝胸卧位对改善无痛胃肠镜联合检查术后腹胀腹痛的效果及其临床应用价值。
1 对象与方法
1.1 对象 采用目的抽样法,选取2021年1-12月于空军军医大学第一附属医院消化内镜中心行无痛胃肠镜检查,且术后出现中重度腹胀、腹痛症状的受检者作为研究对象,所有纳入对象均接受胃腔和肠腔内注入空气,采用芬太尼及丙泊酚静脉麻醉。纳入标准:①美国麻醉学会(American Society of Anesthesiologists,ASA)麻醉风险评估Ⅰ-Ⅱ级,无接受芬太尼及丙泊酚麻醉禁忌;②腹痛或腹胀评分≥4分;③年龄≥18周岁;④知情同意。排除标准:①伴有急性消化道出血或消化道肿瘤术后;②合并睡眠呼吸暂停综合征或困难气道者;③有严重精神疾病,或处于妊娠/哺乳期。本研究经伦理委员会审批同意(xjll202286),共纳入100例受检者,采用数字表法分为观察组和对照组,每组各50例。两组受检者的性别、年龄、文化程度和胃肠镜检查操作时长比较,差异均无统计学意义(P>0.05),详见表1。
表1 两组受检者一般资料比较
1.2 方法 两组受检者完成无痛胃肠镜联合检查后均在检查床上休息,等待麻醉复苏意识清醒后,采用镇静/麻醉后离院评分量表(即改良Aldrete评分)[12]进行评估。经麻醉医师判定评分≥8分(且扣分项目为疼痛指标)者再进行腹胀腹痛评分,≥4分者纳入研究,并根据随机分组情况分别由2名工作5年以上的护师负责实施干预并记录。
1.2.1 观察组干预方法 采用膝胸卧位排气:受检者取跪卧,头垫软枕偏向一侧,双臂屈曲放于头部两侧,或双手叠加放于头下,小腿分开平放于检查床上,大腿分开与床面保持垂直,膝关节、胸部与床面紧贴,腹部保持悬空,缓慢抬高臀部,将臀部尽量向后向上挺,使身体保持平衡。在膝胸卧位排气过程中,研究者持续观察受检者腹痛腹胀症状缓解情况并及时评分,若评分≤3分,记录措施实施时间,协助受检者取舒适体位。若观察10 min后,仍存在腹痛腹胀且评分≥4分,立即更换干预措施(采用肛管排气或再次经肛进镜吸出气体),并记录措施实施时间为10 min。
1.2.2 对照组干预方法 采用一次性肛管排气:受检者取左侧卧位,选用江苏江扬特种橡塑制品有限公司F14(4.7 mm)号肛管,长度为30 cm。将一次性肛管经肛门插入10~15 cm,肛管末端置于低于肛门水平的一次性纸杯内液面下,观察纸杯内气泡排出情况或受检者自觉腹痛腹胀症状缓解情况并及时评分,若评分≤3分,记录措施实施时间,协助受检者取舒适体位。若观察15 min后,仍存在腹痛腹胀且评分≥4分,立即更换干预措施(采用膝胸卧位排气或再次经肛进镜吸出气体),并记录措施实施时间为15 min。
1.3 观察指标及评估方法 记录两组受检者的首次排气时间、干预时长、受检者满意情况及干预前后的腹胀、腹痛评分。①腹胀、腹痛评分:使用100 mm视觉模拟量表(Visual Analogue Scale,VAS)让受检者根据自身感受对腹胀或腹痛的严重程度进行评分,0~10分分别代表无痛(无腹胀)到剧烈疼痛(剧烈腹胀)。②首次排气时间:对照组为肛管末端放入水平面下时开始计时,至第1个气泡排出计时结束;对照组为膝胸卧位摆放成功开始计时,至观察者听到排气声或受检者主诉已排气时计时结束。③干预时长:为采取干预措施至受检者腹胀腹痛评分≤3分的时间,若更换干预措施,则分别以10 min(观察组)和15 min(对照组)计算。④受检者满意情况:由受检者采用Likert 5级评分法对采取措施的满意程度进行评分,1~5分分别代表很不满意、不满意、一般满意、满意、很满意,满意率=(很满意例数+满意例数)/本组总例数×100%。
1.4 统计学方法 数据双人录入Excel并核查,使用SPSS 20.0软件进行统计学分析。以单样本Kolmogorov-Smirnov法检验连续变量的正态性,非正态分布变量采用中位数(四分位间距)描述,组间比较采用秩和检验;正态分布变量采用描述,组间比较采用方差分析;计数资料以率表示,组间比较采用卡方检验。P<0.05为差异具有统计学意义。
2 结果
2.1 两组受检者干预前后腹痛腹胀比较 两组受检者干预前腹痛腹胀评分差异无统计学意义(P>0.05),干预后腹痛腹胀评分均低于干预前,且观察组腹痛腹胀评分低于对照组,差异均有统计学意义(P<0.01),详见表2。

表2 两组受检者干预前后腹痛腹胀评分比较
2.2 两组受检者首次排气时间、干预时长及满意度比较 观察组首次排气时间早于对照组,干预时长短于对照组,对干预措施的满意度高于对照组,差异均有统计学意义(P<0.01),详见表3。其中,观察组有2例受检者改由操作医生再次经肛门进镜吸气后症状缓解;对照组3例受检者改膝胸卧位排气、1例再次经肛门进镜吸气后症状缓解。
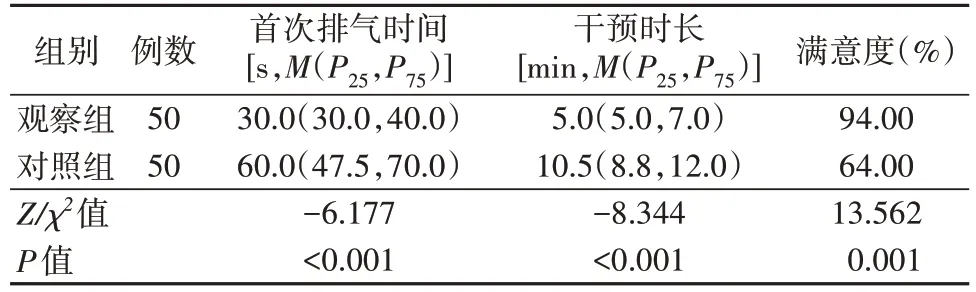
表3 两组受检者首次排气时间、干预时长及满意度比较
3 讨论
3.1 无痛胃肠镜联合检查术后经肛门排气的重要性 无痛胃肠镜联合检查操作中需向受检者胃肠腔内注入大量气体,一方面方便医生寻腔进镜,另一方面充分撑开腔隙显露胃壁、肠壁,可满足操作者观察病变及获取清晰图像的需求,便于有效观察黏膜病变,但退镜后胃肠道内会有气体残留。无痛胃肠镜受检者在麻醉状态下进行检查,虽然避免了清醒状态下的腹痛腹胀等不适症状,但因检查中缺乏与受检者的有效沟通交流,会出现充气过度、带襻进镜等情况,另外检查中使用的麻醉药品也减弱了胃肠蠕动,使胃肠道内的空气排出困难[13]。目前国内胃肠镜检查时,大部分医院均注入空气,空气中氮气含量约占75%,不能被人体吸收,必须从肛门排出。空气在肠腔内作用于肠壁内感受器,部分受检者术后腹胀腹痛明显,是无痛胃肠镜联合检查术后常见的不适症状[14-16]。因此,无痛胃肠镜联合检查术后采取有效的排气措施尤为重要。
3.2 膝胸卧位可有效改善无痛胃肠镜联合检查术后腹痛腹胀症状 既往研究[9]建议无痛胃肠镜检查术后应让受检者适当卧床休息1~2 h后进行体位排气,可采取顺时针按摩、将受检者臀部抬高等方法加速排气。膝胸卧位或肛管排气在改善胃肠胀气和术后腹痛腹胀中应用广泛且效果明显[11-12,17],本研究对比两种方法在无痛胃肠镜联合检查术后缓解腹痛腹胀的效果。结果显示,膝胸卧位和肛管排气对改善无痛胃镜联合肠镜检查术后腹痛腹胀均有效,而膝胸卧位效果更优。膝胸卧位组干预后腹痛腹胀评分明显低于对照组,且首次排气时间早于对照组、干预时长短于对照组、满意度高于对照组。分析原因:膝胸卧位仅需要让受检者在检查床上正确摆放体位,使肛门括约肌和盆底肌肉处于松弛状态,利用气体往高处走的原理,通过肠道动力、膈肌和腹肌收缩力使肠腔内残留的气体向乙状结肠、直肠聚集,气体顺势排出[18],减少气体对肋间神经、膈神经及迷走神经的刺激,减轻肩背疼痛、恶心、呕吐等症状,缓解受检者腹痛腹胀等不适感。而肛管排气需要对受检者进行侵入性操作,且肛管材质、粗细不一,能插入的长度也有限,且受检者术后一般采取左侧卧位,气体集中于升结肠,很难聚集到肛管插入位置,排气效果有限;此外,个别情况下肛管排气会出现插管后肛门出血,增加了受检者的不适感和不良反应。值得注意的是,有部分受检者胃肠道内气体可能从肛门排出,而肛管末端难以观察到气泡,护士较难分辨气体是否排出,仅能通过受检者主诉判定。此外,本研究在设计的时候,考虑到膝胸卧位对受检者的耐受程度和配合程度要求较高,一般患者的耐受时间为5~10 min[19-20],故膝胸卧位维持时间不超过10 min;而对照组采取左侧卧位,受检者易于配合,但长时间留置肛管会降低肛门括约肌的反应,严重时会导致肛门括约肌永久性松弛,故保留肛管时间不超过15 min[21],从而造成两组受检者更换干预措施的时间不一致。
4 小结
相比肛管排气法,膝胸卧位法操作简单,可明显改善受检者无痛胃镜联合肠镜检查术后腹痛腹胀等不适感,同时还显著提高了受检者的满意度,可在临床推广应用。但是从人文关怀的角度讲,膝胸卧位加上腹部挤压,经肛门排气声音大,部分受检者会有羞愧感,建议复苏间配备隐私帘以遮挡受检者,为患者提供舒适有安全感的环境,以提高其对干预措施的依从性。

