早产儿早期营养与支气管肺发育不良的相关性分析
丘明华,梁玉美,周威威,蓝锦云,孟子达,邱雁青
(1.右江民族医学院附属医院新生儿科,广西百色 533000;2.右江民族医学院研究生学院,广西百色 533000)
支气管肺发育不良(bronchopulmonary dysplasia, BPD)是导致早产儿出生后长期依赖氧疗的首位疾病,尤其是对于极低出生体重儿和超低出生体重儿(extremely low birth weight,ELBW)。近十余年,随着围产医学技术的发展,早产儿存活率明显提高,其众多严重并发症发生率均有下降趋势,但BPD发生率却呈现出逐年上升趋势[1]。临床上,早产儿的BPD防治主要以产前激素、肺表面活性物质、无创通气、咖啡因、维生素A、营养支持及液体限制等方案联合应用,这些措施可显著降低早产儿死亡率,但BPD发生率仍高[2]。目前多数营养问题在BPD患儿研究中通常仅限于诊断后治疗,而早期预防性营养干预不仅能改善早产儿体格生长,也有利于改善患儿器官发育,有机会成为预防早产儿BPD的重要手段之一[3]。本研究探讨早产儿早期营养与BPD的相关性,期望为BPD高危患儿早期营养管理提供临床依据。
1 资料与方法
1.1 病例来源选取2016年12月—2021年12月在右江民族医学院附属医院NICU住院治疗,且胎龄<32周的195例早产儿作为研究对象。根据诊断标准,分为BPD组46例,非BPD组149例,为了减少偏倚,根据胎龄对BPD组及非BPD组进行分组,并对非BPD组编号,使用随机数字表从非BPD组中选取与BPD组胎龄及例数相匹配的病例作为对照组。
1.2 纳入标准(1)出生胎龄<32周;(2)出院时纠正胎龄≥36周;(3)入院时间<出生后24小时;(4)出院时能自行完成奶量并耐受;(5)住院资料完整。
1.3 排除标准(1)先天性畸形:气管食管瘘、膈疝、复杂性先天性心脏病(如动脉导管未闭、房间隔缺损、室间隔缺损)等;(2)遗传代谢性疾病或染色体异常;(3)存在外科疾病转至外科治疗;(4)入院时间>出生后24小时;(5)住院期间死亡;(6)自动出院,临床资料不完整者。
1.4 诊断标准参照2018年NICHD关于BPD的诊断标准,出生胎龄<32周的早产儿,伴有影像学证实的持续性肺实质病变,校正胎龄36周时至少连续3天需要以下呼吸支持和FiO2才能维持氧饱和度在0.90~0.95。(1)Ⅰ度采用FiO2为0.21的经鼻持续气道正压通气(nasal continuous positive airway pressure,NCPAP)、无创间歇正压通气(noninvasive intermittent positive pressure ventilation,NIPPV)和流量≥3 L/min的鼻导管;FiO2为0.22~0.29及流量1~3 L/min的鼻导管或头罩吸氧;FiO2为0.22~0.70及流量<1 L/min的鼻导管;(2)Ⅱ度采用FiO2为0.21的有创间歇正压通气;FiO2为0.22~0.29的NCPAP、NIPPV和流量≥3 L/min的鼻导管;FiO2≥0.30的流量1~3 L/min的鼻导管或头罩吸氧;FiO2>0.70及流量<1 L/min的鼻导管;(3)Ⅲ度采用FiO2>0.21的有创IPPV;FiO2≥0.30的NCPAP、NIPPV和流量≥3 L/min的鼻导管;(4)ⅢA度因持续性肺实质疾病和呼吸衰竭而早期死亡(14日龄至纠正胎龄<36周),排除因坏死性小肠结肠炎、重度脑室内出血、败血症等其他原因死亡者。
1.5 资料收集早产儿一般临床资料:胎龄、出生体重、性别;早期营养资料:开奶时间,第7天和第14天的奶量、热卡、液体量、氨基酸、脂肪乳及碳水化合物摄入情况,静脉营养时间;用于评估或换算的资料:第7天体重、第14天体重、纠正胎龄36周氧疗类型。(注:总营养素为静脉营养素加上奶营养素,例:总氨基酸=静脉氨基酸+奶氨基酸)。

2 结 果
2.1 一般资料符合纳入标准早产儿共195例。BPD组46例(男性35例,占比76.1%),其中胎龄<28周12例(26.1%),28~29周5例(10.9%),>29~30周7例(15.2%),>30~31周10例(21.7%),>31~32周12例(26.1%);出生体重<1000 g有12例(26.1%),1000~1500 g有25例(54.3%),>1500 g有9例(19.6%)。非BPD组共149例(男性86例,占比57.7%),其中胎龄<28周6例(4.0%),28~29周27例(18.1%),>29~30周28例(18.8%),>30~31周49例(32.9%),>31~32周39例(26.2%);出生体重<1000 g有4例(2.7%),1000~1500 g有101例(67.8%),>1500 g有44例(29.5%)。
2.2 BPD组与对照组一般资料比较为了减少偏倚,依据胎龄<29周、29~30周、>30~31周、>31~32周对BPD组及非BPD组进行分层并随机抽样,最终获得GA<26、26≤GA<27、27≤GA<28、28≤GA<29、29≤GA<30、30≤GA<31、31≤GA<32的BPD组例数分别有1、4、7、5、7、10、12例,对照组分别有0、2、4、11、7、10、12例。对BPD组与对照组一般资料行单因素分析,结果显示:性别、胎龄、出生体重、小于胎龄儿、剖宫产、多胎、使用过产前激素、胎膜早破、窒息史、母孕高血压史,两组间比较差异均无统计学意义(P>0.05)。见表1。
2.3 BPD组与对照组早期营养单因素分析BPD组开奶时间较晚,第7天奶量少、热卡低、总氨基酸量低、总脂肪乳量低、总碳水化合物量低,第14天奶量少、总/静脉氨基酸量高、静脉脂肪乳量高、静脉碳水化合物量高,静脉营养时间长,两组间比较差异均有统计学意义(P<0.05)。第7天液体量、静脉氨基酸量、静脉脂肪乳量、静脉碳水化合物量,第14天总热卡、液体量、总脂肪乳量、总碳水化合物量,两组间比较差异均无统计学意义(P>0.05)。见表2。

表1 BPD组与对照组一般资料比较

表2 BPD组与对照组早期营养状况比较
2.4 BPD组与对照组早期营养logistic回归分析将开奶时间、第7天奶量、热卡、总氨基酸量、总脂肪乳量、总碳水化合物量及第14天总/静脉氨基酸量、静脉脂肪乳量、静脉碳水化合物量、静脉营养时间纳入logistic回归分析,结果显示:早开奶(OR:0.965,95%CI:0.933~0.999,P=0.043)、静脉营养时间短(OR:0.841,95%CI:0.749~0.945,P=0.004)是早产儿BPD发生的保护因素。见表3。
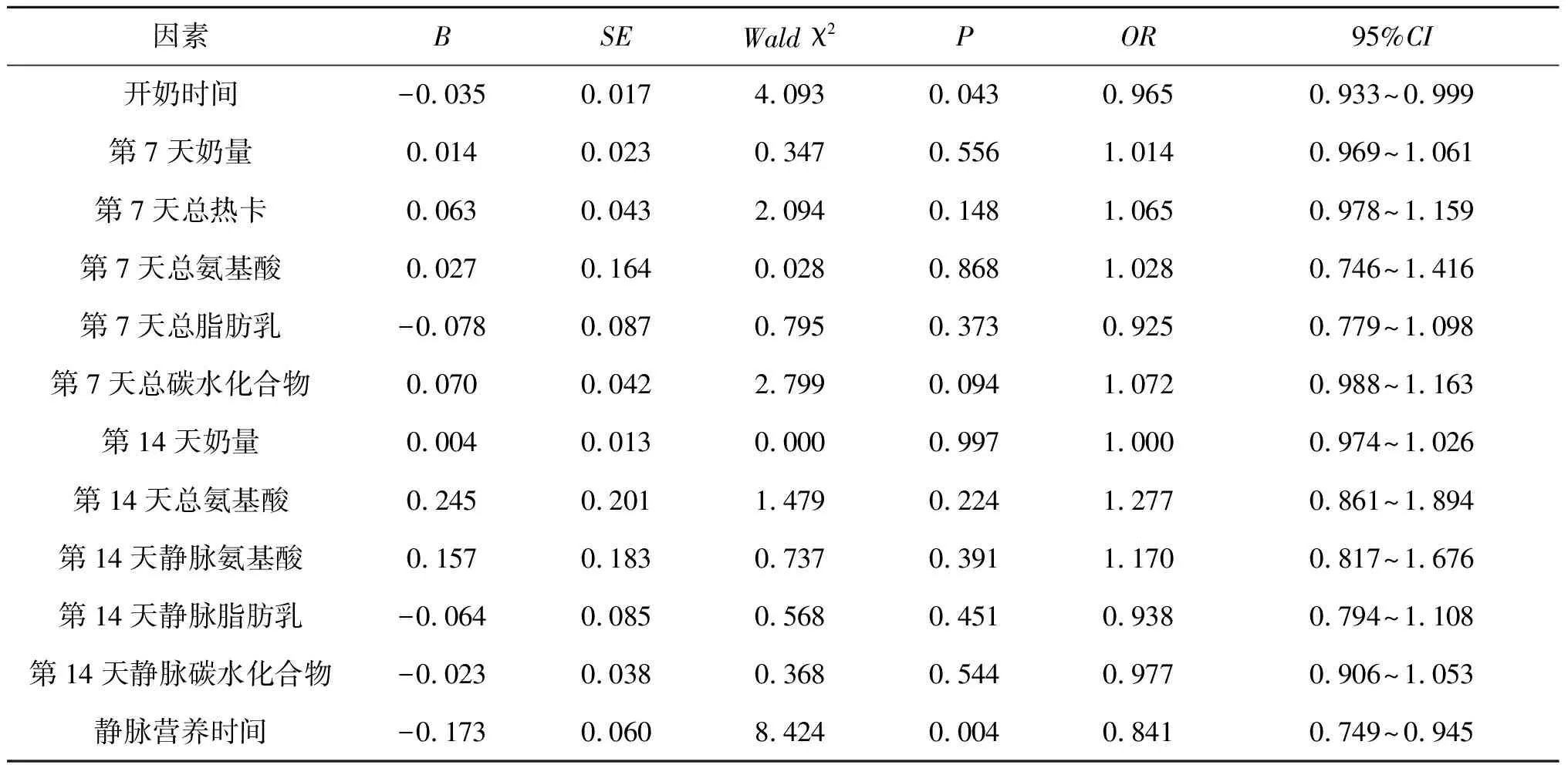
表3 logistic回归分析
3 讨 论
BPD是早产儿最常见的一种慢性肺部疾病,有关发病率的报道在不同国家和地区有所不同。2010年STOLL等[4]报道胎龄在22~28周的早产儿BPD发生率为42%,并且发现胎龄越小其发病率越高。我国对于BPD发生率的多中心研究在不同时间段差异比较大[5-7],考虑与我国经济、医疗技术水平等密切相关,因为十几年前ELBW患儿的救治率并不高,未得到救治的早产儿并不纳入BPD发生率统计。2011年早产儿支气管肺发育不良调查协助组调查显示[5],ELBW的BPD发生率为19.3%。2015年国内另一项多中心研究报道显示[7],ELBW的BPD发生率为48.1%。2019年广东省超未成熟儿与ELBW患儿临床救治分析显示[6],BPD发生率为72.2%。本次研究资料显示,我院近5年胎龄<32周早产儿BPD发生率为23.6%(46/195),BPD发生率与出生胎龄、出生体重呈负相关,其中孕28周以下早产儿BPD发生率高达66.7%(12/18),ELBW患儿的BPD发生率高达75.0%(12/16),与上述2019年广东省报道相似。本次研究为了减少选择偏倚,对总体资料进行分层随机抽样,获得BPD组与对照组,两组一般资料的单因素分析显示组间比较差异均无统计学意义。
BPD发病机制复杂,影响BPD发病的因素包含在产前、产时、产后三个阶段,其中营养管理因素对疾病发生发展的跨度长。早期营养供给不足会促使患儿肺重量减轻,肺泡趋于简单化,进而影响肺泡生理、生化功能[8]。国内外均有研究报道显示[9-11],早产儿早期营养与BPD的发生相关,早期积极营养可以增加患儿对疾病的耐受程度,大大减少患儿死亡风险。产后营养状况被认为是早产儿BPD发生的独立预测因素,尤其是第一周的高液体量及低能量供应,本次资料提示BPD组第7天热卡低于对照组,与目前的观点一致[12-14]。笔者对资料进行单因素分析后发现:BPD组开奶时间晚于对照组,第7天和第14天奶量摄入更低,提示BPD组患儿早期喂养延迟和喂养不耐受,与PATEL等[15]的研究结果一致。早期喂养能促进胃肠激素分泌,并可以为早产儿补充大量维生素A与维生素E,有利于防治早产儿的BPD[16]。目前认为,生命体征平稳的早产儿出生后12小时内需要尽早开奶,当无法获取母乳时,如果有母乳库,第二选择是使用消毒过的母乳。笔者将开奶时间因素纳入logistic回归模型,发现早开奶有利于降低早产儿BPD发生风险(OR:0.965,95%CI:0.933~0.999,P=0.043)。因此,对于BPD高风险患儿应该尽早开奶,出生后一周内提供较高的热卡,并尽量增加胃肠内营养的热卡占比。
氨基酸、脂肪乳、碳水化合物的能量供应充足是BPD高风险患儿增加疾病耐受程度以及损伤后修复的重要基础。笔者对资料进行单因素分析后显示:BPD组第7天总氨基酸量、总脂肪乳量、总碳水化合物量均低于对照组,与目前观点一致。积极的蛋白质供应有益于小胎龄儿肺成熟及损伤后修复,也能改善患儿体格生长及神经系统发育,胎龄越小对于蛋白质需求越高,蛋白质供应不足会加大高风险患儿BPD发生风险[17]。早产儿多不饱和脂肪酸在出生后早期快速下降,而亚油酸水平呈现上升趋势,被认为与BPD发生风险相关[18]。在一项多中心、随机对照研究中发现,母亲给予高二十二碳六烯酸饮食,可使出生体重<1250 g早产儿的BPD发病率下降12%[19]。碳水化合物是机体的重要能源物质,有超过一半以上的能量来源于碳水化合物,但对于新生儿需要严格控制碳水化合物的热卡占比,因为碳水化合物摄入过多可增加患儿氧耗、二氧化碳生成增多及静息代谢增强[20]。因此,在控制合理的能量占比基础上,早产儿出生后一周以内充足的氨基酸、脂肪乳及碳水化合物的摄入有利于防治BPD的发生,但添加的最大量需要严格按照相关喂养指南。可参考2020年我国对早产儿支气管肺发育不良营养管理达成共识,对于BPD高风险患儿,应尽早提供1.5~2.0 g/(kg·d)的氨基酸,并在2~3天达3.5 g/(kg·d);出生后第1天给予脂肪乳剂1.0 g/kg,以每日0.5~1.0 g/kg速度增加,第3~4天达到每日3 g/kg;糖速不应超过12 mg/(kg·min),当合并高碳酸血症时糖速不应超过10~12 mg/(kg·min)[20]。
本研究数据显示,BPD组第14天静脉氨基酸量、静脉脂肪乳量、静脉碳水化合物量高于对照组,奶量少于对照组,但总热卡摄入量差异不大,可以推测出BPD组第14天静脉营养摄入量大于对照组,且与胃肠内营养摄入少有关。BPD组第14天总氨基酸摄入量较高,主要是受静脉摄入量较高的影响,可能与氨基酸摄入量占比多有关,但仍有必要扩大样本量进一步分析。单纯的胃肠内喂养并不能满足早产儿早期生存所需,早期积极的静脉营养是患儿充足能量供给的重要保障,能够改善患儿生长发育,加速患儿向经口喂养方式的转化,并有利于改善疾病预后[11]。但过于依赖静脉营养,可能会引起静脉炎、代谢紊乱、肠外营养相关性胆汁淤积及器官功能损害等,且患儿更容易合并有胃肠道喂养不耐受[21]。我国多位学者对BPD危险因素进行前瞻性或回顾性分析,均发现早产儿BPD程度越严重静脉营养时间越长[22-23]。笔者结合对资料的logistic回归分析结果显示:静脉营养应用时间短有利于降低早产儿BPD发生风险。
综上,出生后一周内高热卡、氨基酸、脂肪乳及碳水化合物摄入量有利于早产儿防治BPD,早开奶及静脉营养时间短能够降低早产儿BPD发生风险,应该尽早过渡至全胃肠内营养。由于本次研究为单中心回顾性研究,纳入病例数较少,笔者虽然尽可能控制了资料的基线信息,但仍不能排除受患儿其他疾病等因素影响所致偏倚可能,尤其是液体量的摄入分析在抽样后的比较中并没有统计学意义,与目前多数观点并不一致,可能与临床管理模式的一致性或更高液体量带来更高热卡、氨基酸、脂肪乳及碳水化合物等有关,但仍需要有多中心、前瞻性的大规模研究进行证明。由于BPD发生发展是个持续性过程,而BPD的诊断是有明确时间节点,本次研究中笔者不能明确患儿BPD的出现与早期营养管理的因果关系,期望有学者能够对BPD动物模型进行不同喂养模式后的BPD病情变化进一步分析,甚至对BPD高风险动物模型给予不同喂养模式后是否出现BPD进行前瞻性分析。

